
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
随着现代医学对睡眠疾病的认识逐渐提高,睡眠监测技术得到越来越广泛的应用,在神经科、呼吸科、耳鼻咽喉科、口腔科、精神科等临床科室均有开展。作为睡眠医学临床和科研的重要工具,多导睡眠监测技术的价值日益受到重视。为进一步明确我国多导睡眠监测技术临床适应证范围,规范操作流程,统一诊断术语和报告形式,中国医师协会神经内科医师分会睡眠障碍专业委员会发起并同中国睡眠研究会睡眠障碍专业委员会和中华医学会神经病学分会睡眠障碍学组一起,邀请了内地与中国香港地区的有关专家,组成"中国成人多导睡眠监测技术操作规范及临床应用专家委员会"进行了深入讨论,适当参考了国外相关规范,并在广泛征求意见的基础上,共同讨论撰写完成了《中国成人多导睡眠监测技术操作规范及临床应用专家共识》。
多导睡眠监测(polysomnography,PSG)是在睡眠监测室中应用多导睡眠仪(polysomnograph)持续同步采集、记录和分析多项睡眠生理参数及病理事件的一项检查技术。多导睡眠监测采集和记录的参数包括脑电图、眼动电图、肌电图、心电图、口鼻气流、鼾声、呼吸运动、脉氧饱和度、体位等,还可以添加视音频监测、食管压力、食管pH值、经皮或呼气末二氧化碳分压、勃起功能等参数。这些参数以曲线、数字、图像以及视音频等形式显示并形成可判读分析的信息数据,即多导睡眠图(polysomnogram)。多导睡眠监测是分析睡眠结构、评估睡眠疾病的常用客观检查,是睡眠医学临床和科研的基本工具[1,2,3,4] 。
(1)睡眠呼吸障碍(sleep disordered breathing,SDB)患者的诊断,明确睡眠呼吸暂停和低通气事件的类型(阻塞型/中枢型/混合型)及睡眠呼吸障碍疾病的分类(阻塞性/中枢性),评估严重程度以及同其他睡眠疾病的鉴别;明确睡眠相关低通气疾病和睡眠相关低氧性疾病;(2)评价各种治疗手段对睡眠呼吸障碍的治疗效果;(3)高度疑似睡眠呼吸障碍,但应用家庭睡眠呼吸暂停监测或首次多导睡眠监测结果阴性患者的复查;(4)接受无创正压通气治疗的患者出现体质量变化,临床治疗效果不佳或症状重新出现,应用多导睡眠监测重新评估治疗情况;(5)无创正压通气前进行人工压力滴定;(6)临床上其他症状体征提示可能患有睡眠呼吸障碍疾病,如不能以原发疾病解释的日间过度思睡、日间低氧血症、红细胞增多症、难治性高血压、原因不明的心律失常、夜间心绞痛、晨起口干或顽固性慢性干咳等。
(1)发作性睡病的诊断、鉴别诊断以及治疗效果评估;(2)特发性睡眠增多的诊断及鉴别诊断;(3)在进行多次睡眠潜伏期测试(multiple sleep latency test,MSLT)的前一夜应进行多导睡眠监测。
明确夜间发作性事件的疾病类型,如异态睡眠、睡眠期癫痫及肌张力障碍等。特别对于临床症状不典型、常规治疗效果不明确或对自身及他人造成伤害等患者,需进行多导睡眠监测。
主要用于临床症状不典型或治疗效果欠佳的失眠患者的临床评估。以明确是否存在主观性失眠,鉴别是否合并睡眠呼吸障碍、周期性肢体运动障碍、异态睡眠等影响睡眠的其他睡眠疾病。
(1)精神疾病相关睡眠障碍治疗效果评估;(2)排除睡眠呼吸障碍、不安腿综合征等其他睡眠障碍,以及药物因素导致的睡眠障碍。
1.进行多导睡眠监测时,应充分考虑不同个体睡眠习惯可能存在较大差异,依照患者日常作息时间选择合适的记录开始及结束时间。解读多导睡眠监测报告的临床价值时也需结合患者年龄、基础疾病进行个体化的诊断分析。结合不同科室相应的临床检查需求,还应对患者进行必要的专科检查。
2.睡眠分期及睡眠相关事件的判读推荐采用最新版的《美国睡眠医学会睡眠分期及其相关事件判读手册:规则、术语和技术规范》(The AASM Manual for the Scoring of Sleep and Associated Events:Rules, Terminology and Technical Specifications)[29]。
多导睡眠监测常规记录生物电信号,如脑电图(EEG)、眼动电图(EOG)、肌电图(EMG)和心电图(ECG);记录生理信号,如呼吸气流、胸腹运动、脉搏氧饱和度和鼾声等;记录外接信号,如经皮二氧化碳和压力滴定相关参数等。
1.脑电图记录电极应按照国际"10-20"定位系统命名的标准放置。脑电导联的组合推荐采用C4-M1,F4-M1,O2-M1进行记录;推荐导联的备份导联采用C3-M2,F3-M2,O1-M2进行记录;可接受导联为FZ-CZ,CZ-OZ,C4-M1。推荐将接地电极放置于Fpz位置及其附近,将参考电极放置于Cz位置。如果在监测期间电极出现故障,备份电极应放置在Fpz、C3、O1和M2;允许以Fpz代替Fz,C3替代Cz或C4、O1替代Oz,M2替代M1。
2.推荐将眼动电图记录电极E1、E2分别置于左眼外眦向外向下各1 cm处和右眼外眦向外向上各1 cm处。EOG导联推荐采用E1-M2/E2-M2记录。
3.推荐将颏肌电图的探测电极放置在下颌骨前缘向下2 cm,中线左旁开2 cm处为Chin1电极,中线右旁开2 cm处为Chin2电极。参考电极ChinZ置于下颌骨前缘中线上1 cm处。推荐导联采用Chin1-ChinZ或Chin2-ChinZ。
4.呼吸气流监测:推荐同时采用口鼻温度传感器、鼻压力传感器监测呼吸气流。口鼻温度传感器通常置于鼻孔和口唇上方。
5.呼吸努力监测:推荐采用呼吸感应体积描记胸腹呼吸带监测呼吸努力度。胸带放置在腋下、靠近乳头水平,腹带放置在脐水平。也可选用肋间/膈肌肌电图和食管内测压等进行记录。
6.脉搏氧饱和度监测:通常使用指端或耳垂传感器,持续记录脉搏氧饱和度以评价氧饱和度降低程度和频次。成人脉氧探头放置于无名指端并妥善固定。
7.心电监测:通常应用单一导联心电监测。推荐采用改良Ⅱ导联的电极放置方法:负极放置于右锁骨下方与右下肢延长线交点,正极放置于第6、7肋间与左下肢延长线交点。主要用于评估心率和心律失常。
8.肢体运动监测:电极通常放置于双下肢胫前肌中段,两电极间距2~3 cm。根据临床检查需求,也可以同时监测双上肢运动,此时应将电极置于双侧指伸肌或指浅屈肌中段,两电极间距2~3 cm。
9.视频-音频记录:视频及音频记录应与EEG、EOG、EMG等信号同步,以确认患者的体位、睡眠期间的异常行为和发声等。音频还可用于协助诊断磨牙、梦语、鼾症、呻吟等。鼾声传感器需放置在颈部适当位置以拾取最大信号。
10.体位记录:记录体位变化的三维加速传感器通常放置于前正中线近胸骨剑突的位置,可以显示仰卧位、俯卧位、左侧卧位、右侧卧位以及直立位等不同体位。
11.其他辅助监测内容:针对不同临床检查需要,可增加相应监测模块。如对睡眠呼吸障碍患者,可增加呼气末二氧化碳分压监测、经皮二氧化碳分压监测等辅助监测内容[30]。对异态睡眠或癫痫患者,推荐进行全程视频脑电监测和增加脑电图记录电极,并推荐在分析时采用10 s视窗进行判读[31,32,33]。对胃食管反流病患者进行诊断和治疗评估时可同时进行食管pH测定[34]。对存在阴茎勃起功能障碍的患者,可以通过测定扣带张力来反映是否出现阴茎勃起、勃起强度及所处睡眠期[35,36]。
1.检测并记录电极阻抗:PSG记录开始及结束前应检测和记录电极阻抗。EEG、EOG和颏EMG的电极阻抗应≤5 kΩ,下肢EMG电极阻抗最好≤5 kΩ,≤10 kΩ也可以接受。出现伪迹应重新检测电极阻抗。
2.最低数字分辨率为12 bits。
3.采样频率和滤波:按照《美国睡眠医学会睡眠分期及相关事件判读手册:规则,术语和技术规范》[29]推荐的各通道采样频率和滤波设置(表1)。
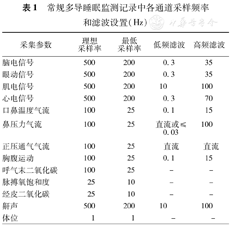
常规多导睡眠监测记录中各通道采样频率和滤波设置(Hz)
常规多导睡眠监测记录中各通道采样频率和滤波设置(Hz)
| 采集参数 | 理想采样率 | 最低采样率 | 低频滤波 | 高频滤波 |
|---|---|---|---|---|
| 脑电信号 | 500 | 200 | 0.3 | 35 |
| 眼动信号 | 500 | 200 | 0.3 | 35 |
| 肌电信号 | 500 | 200 | 10 | 100 |
| 心电信号 | 500 | 200 | 0.3 | 70 |
| 口鼻温度气流 | 100 | 25 | 0.1 | 15 |
| 鼻压力气流 | 100 | 25 | 直流或≤0.03 | 100 |
| 正压通气气流 | 100 | 25 | 直流 | 直流 |
| 胸腹运动 | 100 | 25 | 0.1 | 15 |
| 呼气末二氧化碳 | 100 | 25 | - | - |
| 脉搏氧饱和度 | 25 | 10 | - | - |
| 经皮二氧化碳 | 25 | 10 | - | - |
| 鼾声 | 500 | 200 | 10 | 100 |
| 体位 | 1 | 1 | - | - |
1.机械定标:监测前应对各放大器灵敏度、极性和滤波设置等进行校准;针对不同的导联应当选取合适的信号采样频率;将显示器设置合适的分辨率。目前应用的数字化PSG,已无需每次监测都进行机械定标,只需定期校准。
2.电极安放:按照前述电极放置要求,准确测量并定位后,顺序粘贴安放各电极。
3.生物定标:规范专业的生物定标是每次进行睡眠监测的必要部分。通过观察被监测者按照指令做出相应动作而采集的信号,可以记录患者生理指标的基础参数,如脑电记录中的α节律、胫前肌肌电活动幅度等,并确定电极安放位置是否准确,监测设备、传感器及电极是否处于正常工作状态。这些指令动作包括闭眼、睁眼、眼球向上下左右方向活动、吸气、呼气、屏气、活动足趾等(表2)。监测前及监测后均应进行生物定标。

生物定标的指令及观察内容
生物定标的指令及观察内容
| 序号 | 观察通道 | 指令及操作 | 观察效应 |
|---|---|---|---|
| 1 | 脑电信号、眼动信号 | 仰卧、放松、安静,闭眼,并持续30 s | 脑电导联大部分人可见α节律活动,眼动导联可能见到慢速眼球运动 |
| 2 | 脑电信号、眼动信号 | 仰卧、放松、睁眼,直视前方,并持续30 s | 脑电导联可见α节律活动减弱或消失,出现β节律,眼动导联可见快速眼球运动及眨眼 |
| 3 | 眼动信号 | 保持头位不变,双眼向上、下看5次,向左、右看5次 | 眼动导联可见不同时相位移,水平眼动波幅大于垂直眼动波幅 |
| 4 | 眼动信号 | 保持头位不变,缓慢眨眼5次 | 眼动导联可见眨眼 |
| 5 | 颏肌电信号 | 咬牙3次 | 颏肌电导联可见波幅增高 |
| 6 | 鼾声信号 | 模拟鼾声或发出声音5 s | 鼾声通道可见波幅增高 |
| 7 | 口鼻气流、胸腹呼吸 | 正常呼吸5 s | 呼吸通道可见气流与胸腹呼吸努力同步 |
| 8 | 口鼻气流、胸腹呼吸 | 屏气10 s,然后自然呼吸 | 温度、压力、胸腹呼吸等通道可见波幅均降低接近呈直线 |
| 9 | 口鼻气流 | 仅用鼻呼吸10 s | 压力和温度传感器通道均可见呼吸气流 |
| 10 | 口鼻气流 | 仅用口呼吸10 s | 压力传感器通道可见呼吸气流消失 |
| 11 | 下肢肌电信号 | 左脚背曲后放松;右脚背曲后放松。重复5次。 | 胫前肌电导联可见波幅增高 |
| 12 | 体位 | 向左侧翻身,维持5 s;然后向右侧翻身, 维持5 s;然后放松平卧 | 体位通道显示相应改变 |
4.获取稳定的图形后,开始监测。监测期间注意观察患者异常行为、动作和事件,及时识别和纠正可能出现的信号伪迹,定时检测阻抗。
5.患者要求起床或结束记录时,应当暂停或终止监测。
6.分析检查结果,出具署名报告,由负责睡眠检查的医生复核并签字。
多导睡眠监测主要依据脑电图、眼动电图和颏肌电图记录的信息,综合判断清醒期和睡眠各期。
识别脑电记录波形是睡眠分期的重要基础。除了在常规脑电图监测中常见的α波、β波、δ波等波形外,还有一些特有的脑电波形,是判读相应睡眠期的主要依据或参考,包括α节律、低波幅混合频率波、顶尖波、睡眠纺锤波、K复合波、慢波、锯齿波等(表3)。

PSG脑电记录的常见波形特征及生理意义
PSG脑电记录的常见波形特征及生理意义
| 名称 | 特征 | 生理意义 |
|---|---|---|
| α波 | 频率8~13 Hz | 主要见于W期,安静闭目时 |
| α节律 | 8~13 Hz的序列正弦脑电波 | 主要见于W期,安静闭目时,睁眼时波幅减弱,枕区导联明显 |
| β波 | 频率>13 Hz的低波幅波 | 主要见于W期睁眼时 |
| 慢波 | 频率0.5~2 Hz,额部导联波幅>75 μV | 可见于N3期,额区导联波幅最大 |
| θ波 | 频率4~7.99 Hz | 见于N1期、N2期及R期 |
| 低波幅混合频率波 | 通常波幅<10 μV的连续波或波幅<20 μV的单波,频率4~7 Hz | 见于N1期、N2期及R期 |
| 顶尖波 | 波形尖锐,持续时间<0.5 s | 颅中央区导联波幅最大 |
| 睡眠纺锤波 | 频率11~16 Hz,最常见为12~14 Hz,持续时间≥0.5 s | N2期睡眠的特征波,颅中央区导联波幅最大 |
| K复合波 | 由清晰可见的陡峭负相尖波和之后随即出现的正相波组成,持续时间≥0.5 s | N2期睡眠的特征波,通常在额区导联波幅最大 |
| 锯齿波 | 频率2~6 Hz,形态上呈连续的尖锐或三角形波形,类似锯齿 | 通常出现在快速眼球运动之前,颅中央区导联波幅最大 |
注:W期:清醒期;N1期:非快速眼球运动睡眠1期;N2期:非快速眼球运动睡眠2期;N3期:非快速眼球运动睡眠3期;R期:快速眼球运动睡眠期
(1)眨眼(blinks):清醒期睁眼状态眨眼时出现的0.5~2.0 Hz共轭垂直眼动波。(2)阅读眼动(reading eye movements):阅读文字时出现的由慢速眼球运动和随后反向快速眼球运动组成的共轭眼动波。(3)快速眼球运动(REM):共轭、不规则、波形陡峭的眼动波,初始达峰时间<500 ms。快速眼球运动是R期的特征,也见于清醒状态睁眼扫视周围环境时。(4)慢速眼球运动(SEM):共轭、相对规则的正弦眼动波,初始达峰时间通常>500 ms。
颏肌电波幅通常清醒期高于睡眠期。进入睡眠期后,颏肌电波幅由N1期至N3期继续逐渐降低,也可在N1期已降至较低水平,R期降低至整个记录的最低水平。
连续30 s的PSG记录称为一帧(epoch)。帧是睡眠分期的最小单位,每一帧应标记为一个睡眠分期。当一帧中出现2个或以上睡眠分期的特征时,应以占主导(比例最大)的睡眠分期作为此帧的标记。
正常睡眠结构分为三个部分,非快速眼球运动睡眠(NREM)期、快速眼球运动睡眠(REM)期和清醒期,其中NREM期又分为N1期、N2期和N3期。(1)W期:脑电图在睁眼时可以为低波幅的混合波形(β波和α波),闭眼时可在枕区记录到α节律并且占所在帧的比例应>50%。眼动电图在睁眼时可为阅读眼动、快速眼球运动和眨眼,闭眼时可记录到慢速眼球运动。颏肌电图波幅多变,但一般高于睡眠期。(2)N1期:脑电图的特征为低波幅混合频率波,并且占所在帧的比例应>50%,可以出现顶尖波。眼动电图可以为慢速眼球运动。颏肌电图波幅多变,通常低于清醒期。(3)N2期:脑电图的特征波为睡眠纺锤波和K复合波。眼动电图记录通常没有明显的眼球活动,有时也可见慢速眼球运动。颏肌电图波幅多变,通常低于清醒期。(4)N3期:脑电图中慢波占所在帧的比例应≥20%。眼动电图记录通常没有眼球活动。颏肌电图波幅多变,通常低于N2期,有时会接近R期水平。(5)R期:脑电图可见低波幅混合频率波,可以出现锯齿波。眼动电图可见快速眼球运动。颏肌肌电图可见张力明显降低,通常为整个记录的最低水平。
口鼻温度传感器通道呼吸气流信号幅度较基线下降≥90%,且事件持续时间≥10 s。基于气流缺失期间呼吸努力有无,进一步分为:(1)阻塞型呼吸暂停:呼吸气流缺失期间,呼吸努力持续存在或增强;(2)中枢型呼吸暂停:呼吸气流缺失期间,呼吸努力持续消失;(3)混合型呼吸暂停:呼吸气流缺失期间,事件起始部分呼吸努力消失,而后呼吸努力恢复。
通常定义为较呼吸事件前脉搏氧饱和度下降≥3%的事件。
鼻压力通道呼吸气流信号幅度较基线下降≥30%,事件持续时间≥10 s,并伴有脉氧饱和度较基线值下降≥3%或伴有唤醒。
一段持续时间≥10 s的呼吸事件,具备呼吸努力增加或鼻压力波形变扁平的特征,同时导致睡眠中出现唤醒,而且不满足呼吸暂停或低通气的标准。
睡眠期间窦性心律,心率持续≥90次/min,持续时间超过30 s。
睡眠期间窦性心律,心率持续≤40次/min,持续时间超过30 s。
心脏停搏时间≥3 s。
至少出现连续3次心搏,QRS复合波波形宽大,时限≥120 ms,心率>100次/min。
至少出现连续3次心搏,QRS复合波时限<120 ms,心率>100次/min。
心律绝对不齐,正常P波被大小、形态、时限不等的快速颤动波取代。
持续时间0.5~10 s,EMG波幅与静息状态相比升高>8 μV,持续时间以EMG波幅与静息状态相比升高>8 μV为起点,EMG波幅与静息状态相比升高不超过2 μV的起始处为终点。
连续出现4次或以上的肢体运动,连续相邻两次肢体运动的起点间隔时间5~90 s。
是出现在睡眠期间的周期性肢体运动。
在1帧R期中,出现颏肌电波幅高于非快速眼球运动睡眠期最小波幅的肌电活动时间超过50%。
在1帧R期中,再次细分每3秒为一小帧,其中5小帧出现持续时间0.1~5.0 s,波幅较基础EMG波幅升高≥4倍的阵发性肌电活动。
包括姓名、性别、联系方式,身高、体质量、血压、体质指数(BMI)、颈围、腰围等。
包括检查日期、检查目的、电极放置方法、记录参数、睡眠分期及相关事件的判读依据、多导睡眠监测分析技师和医师签名等。
(1)关灯时间(light out time)(hh∶mm):睡眠监测的起始时间。关闭灯光,嘱患者开始睡眠的时间,通常应与患者惯常的入睡时间一致。(2)开灯时间(light on time)(hh∶mm):睡眠监测的终止时间。患者已经清醒,表示不再入睡的时间。(3)总记录时间(TRT)(分钟):从关灯到开灯的时间,是睡眠记录的全部时长。(4)睡眠潜伏期(SL)(分钟):从关灯到出现第一帧睡眠期的时间。(5)总睡眠时间(TST)(分钟):关灯至开灯时间内实际睡眠时间总和,即各睡眠期(N1期,N2期,N3期,R期)时间的总和。(6)入睡后清醒时间(WASO)(分钟):第一帧睡眠期到记录结束之间所有的清醒时间的总和。(7)R期潜伏期(分钟):从第一帧睡眠到出现第一帧R期的时间。(8)睡眠效率(SE)(%):总睡眠时间/总记录时间×100%。(9)清醒期时间(W)(分钟):记录中全部清醒期时间,包括入睡潜伏期及入睡后清醒时间。(10)各睡眠期时间(分钟):各睡眠期(N1期,N2期,N3期,R期)分别进行累计的时间。(11)各睡眠期比例(%):各睡眠期(N1期,N2期,N3期,R期)分别累计的时间占总睡眠时间的百分比。(12)唤醒次数(次):睡眠中出现的唤醒总次数。(13)唤醒指数(ArI)(次/小时):单位睡眠时间中的唤醒次数,即唤醒次数/总睡眠时间。
描述基础脑电波,是否存在异常脑电活动等。若监测中发现异常脑电活动,应描述所在睡眠期、是否观察到异常发作症状、持续时间以及是否伴有心律、呼吸等自主神经功能变化等。
(1)睡眠呼吸事件次数(次):睡眠中呼吸暂停、低通气及RERA次数的总和。(2)睡眠呼吸暂停低通气次数(次):睡眠中呼吸暂停次数及低通气次数的总和。(3)睡眠呼吸暂停次数(次):睡眠中呼吸暂停次数的总和。需要进一步分为阻塞型、中枢型和混合型呼吸暂停。(4)低通气次数(次):睡眠中低通气的总次数。(5)睡眠呼吸事件指数(次/小时):单位睡眠时间中呼吸事件的次数,即呼吸暂停、低通气RERA次数/总睡眠时间。(6)最长呼吸暂停持续时间及最长低通气持续时间。(7)氧饱和度下降指数(ODI)(次/小时):单位睡眠时间中氧饱和度下降的次数,即氧饱和度下降次数/总睡眠时间。(8)平均氧饱和度和最低氧饱和度。(9)氧饱和度低于88%或90%的累积时间。
清醒期、睡眠期心率变化情况(最快心率、最慢心率、平均心率),是否存在心律失常事件等。如果存在心动过速应描述事件中最快心率,心动过缓应描述事件中最慢心率,心脏停搏应描述最长停搏时间,心房纤颤应描述平均心率。
(1)睡眠中周期性肢体运动的次数和指数。(2)唤醒相关的周期性肢体运动次数和指数。
采用结构图形式显示监测的不同时段的睡眠分期、唤醒、呼吸事件、脉搏氧饱和度及肢体运动事件等。
包括检查过程中患者的配合情况,夜间观察到患者的异常活动和相关干预,检查环境和检查设备状况的变化,多导睡眠图质量,一些特殊多导睡眠图表现等。
描述总体睡眠情况(睡眠时间、睡眠结构),睡眠呼吸事件和严重程度,睡眠期存在的异常行为、肢体运动事件等。
睡眠监测室医师应结合检查目的及对患者具体病情的评估,安排医护人员进行整夜监护,特殊患者必要时签署知情同意书并要求家属陪护。对于监测中可能出现的意外情况制定应急预案,睡眠医师和睡眠技师应加强人员培训,具备独立处理突发事件的能力[39]。睡眠监测室应有相对独立的空间,保证安静、遮光和舒适的睡眠环境,可调控室温,配备基本的抢救设备和防护装置。
执笔:李雁鹏(海军军医大学长征医院神经内科);王莞尔(北京大学国际医院睡眠中心);赵忠新(海军军医大学长征医院神经内科)
专家共识编写委员会成员(按姓氏拼音排列):陈贵海(安徽医科大学附属巢湖医院神经内科);陈葵(首都医科大学附属北京友谊医院神经内科);邓丽影(南昌大学第二附属医院神经内科);范玉华(中山大学附属第一医院神经内科);高东(陆军军医大学大坪医院睡眠中心);韩芳(北京大学人民医院呼吸与危重症医学科);韩雁冰(昆明医科大学第一附属医院神经内科);何国华(香港中文大学医学院精神科学系);侯倩(青海省人民医院神经内科);黄颜(中国医学科学院北京协和医院神经科);李庆云(上海交通大学医学院附属瑞金医院呼吸科);李雁鹏(海军军医大学长征医院神经内科);廖远高(郴州市第一人民医院神经内科);林海(西安市中医医院脑病科);林永忠(大连医科大学附属第二医院神经内科);刘春风(苏州大学附属第二医院神经内科);刘春虹(宁夏医科大学总医院神经内科);刘凌(四川大学附属华西医院神经内科);刘振华(山东大学附属省立医院神经内科);龙小艳(中南大学湘雅医院神经内科);卢晓峰(上海交通大学医学院附属第九人民医院口腔颌面外科);马建芳(上海交通大学医学院附属瑞金医院神经内科);毛成洁(苏州大学附属第二医院神经内科);潘集阳(暨南大学附属第一医院精神心理科);潘玉君(哈尔滨医科大学附属第一医院神经内科);尚伟(山东大学第二医院神经内科);邵宏元(山西省人民医院神经内科);宋国营(中华医学杂志编辑部);唐吉友(山东大学附属千佛山医院神经内科);唐向东(四川大学华西医院睡眠医学中心);王莞尔(北京大学国际医院睡眠中心);王洁(山西医科大学第一医院神经内科);王伟文(成都军区总医院神经内科);王晓云(南京大学鼓楼医院神经内科);王玉平(首都医科大学宣武医院神经内科);王赞(吉林大学第一医院神经内科);吴惠涓(海军军医大学长征医院神经内科);吴云成(上海交通大学附属第一人民医院神经内科);吴中亮(空军军医大学西京医院神经内科);熊英琼(江西省人民医院神经内科);宿长军(空军军医大学唐都医院神经内科);薛蓉(天津医科大学总医院神经内科);叶京英(北京清华长庚医院耳鼻咽喉科);殷梅(昆明医科大学第二附属医院神经内科);尹又(海军军医大学长征医院神经内科);于欢(复旦大学附属华山医院神经内科);詹淑琴(首都医科大学宣武医院神经内科);张斌(南方医科大学南方医院精神心理科);张红菊(郑州大学人民医院神经内科);张鹏(解放军第九十一中心医院神经内科);张燕(北京大学第三医院神经内科);张艺凡(贵州医学院附属医院神经内科);张志强(兰州军区总医院神经内科);赵忠新(海军军医大学长征医院神经内科);周晓红(广东省人民医院神经内科)

























