
我国糖尿病患病率逐年升高,饮食管理是糖尿病治疗的基础措施。低碳水化合物饮食虽对糖尿病患者的糖脂代谢有益,但严格的碳水化合物控制与我国传统饮食文化差距较大,导致患者长期饮食依从性欠佳。
探讨低碳水化合物早餐治疗新城镇2型糖尿病(T2DM)患者的效果。
采用便利抽样法选取2018年8月—2019年3月就诊于南京市溧水区东屏镇卫生院的90例新城镇T2DM患者为研究对象,采用抛硬币法将其分为试验组和对照组,每组45例。以标准碗和基于此而制定的食物定量图谱为研究工具,为对照组进行指南推荐早餐教育,试验组进行低碳水化合物早餐教育,两组午餐、晚餐的碳水化合物摄入比例不做限定。于干预前和干预3、6个月检测两组患者空腹血糖(FPG)、早餐后2 h血糖、糖化血红蛋白(HbA1c)、总胆固醇(TC)、三酰甘油(TG)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)、自我效能量表(SED)评分,干预2周和干预3、6个月记录饮食依从性。
对照组2例患者分别因脑梗死复发、嫌控制饮食麻烦退出研究,试验组3例患者分别因搬迁、外出打工、拒绝随访退出研究;失访率为5.6%。干预3个月试验组患者早餐后2 h血糖低于对照组(P<0.05)。对照组患者干预3、6个月早餐后2 h血糖、HbA1c低于组内干预前(P<0.05);试验组干预3个月早餐后2 h血糖、HbA1c、HDL-C、LDL-C、TG低于组内干预前,干预6个月FPG、早餐后2 h血糖、HbA1c、HDL-C、LDL-C、TG低于组内干预前(P<0.05)。干预6个月试验组患者SED评分高于对照组(P<0.05)。两组患者干预3、6个月SED评分均高于组内干预前(P<0.05);试验组患者干预6个月SED评分高于组内干预3个月(P<0.05)。两组患者干预3、6个月饮食依从性均高于组内干预2周(P<0.05)。
指南推荐早餐教育和低碳水化合物早餐教育均能有效改善新城镇T2DM患者的糖脂代谢、自我效能和饮食依从性,且低碳水化合物早餐在改善糖脂代谢、自我效能方面优于指南推荐早餐教育。

本刊2021年版权归中国全科医学杂志社所有
未经编辑部许可,不得任意转载和摘编
本刊所发表作品仅为作者观点,并不代表编委会和编辑部意见
如有印装质量问题请向本刊发行部调换
新城镇居民是指离开原居住地进城务工或经商超过半年的流动人口,其主体为农民工和城郊失地农民[1]。生活方式的变迁导致新城镇居民的2型糖尿病(type 2 diabetes mellitus,T2DM)患病率逐年增高[2],但其疾病控制现状却不容乐观[3]。饮食管理是糖尿病治疗的基础,贯穿于糖尿病治疗的全程。低碳水化合物饮食(low-carbohydrate diet,LCD)是指膳食中摄入低于45%总热量的碳水化合物[4],LCD可以明显改善T2DM患者的糖脂代谢指标,并减少/停止糖尿病药物的使用[5],但严格的LCD导致患者的饮食依从性欠佳[6]。因此,探索符合我国T2DM患者饮食习惯的LCD方案尤为重要。本研究对传统的LCD方案进行改良,即仅控制早餐的碳水化合物摄入量,观察其对新城镇T2DM患者糖脂代谢、自我效能及饮食依从性的影响。
采用便利抽样法选取2018年8月—2019年3月就诊于南京市溧水区东屏镇卫生院的90例新城镇T2DM患者为研究对象,采用抛硬币法将其分为试验组和对照组,每组45例。
纳入标准:(1)离开原居住地进城务工或经商超过半年的流动人口;(2)T2DM病程≥半年,且已接受3个月以上的糖尿病治疗;(3)年龄18~75岁;(4)糖化血红蛋白(HbA1c)>7.0%;(5)肌酐(Cr)<123.2 µmol/L;(6)有手机或家庭电话。排除标准:(1)存在消化功能不全、心功能分级≥3级、肿瘤;(2)糖尿病病情不稳定,如酮症酸中毒、血压>200/100 mm Hg(1 mm Hg=0.133 kPa)等;(3)半年内接受过外科手术;(4)有精神病史或严重的认知障碍;(5)存在饮食禁忌的疾病;(6)正在参加其他研究。本研究经东南大学附属中大医院溧水分院医学伦理委员会审核批准,患者均签署知情同意书。
(1)本研究创新性地选择较少受到关注的新城镇2型糖尿病患者作为研究对象,依据患者的饮食习惯制定个性化的早餐食谱并及时根据其进餐感受和血糖控制现状做针对性的饮食调整,在保证治疗效果的基础上最大限度地满足患者的饮食需求,提升了患者控制饮食的积极性和主观能动性。
(2)本研究以食物图谱(熟食)和标准碗作为授课和患者日常饮食的参考工具,简化了其对知识的理解和转化过程,增加了饮食定量的可操作性。
参照《中国居民膳食指南(2016)(科普版)》[7]推荐的4.5英寸标准碗(直径11.0 cm,高5.3 cm)为计量工具。
(1)通过面对面访谈收集新城镇居民的72 h膳食回顾表(包括2个工作日和1个休息日),了解其日常饮食内容,直至信息饱和(共咨询15人);(2)查阅国内外相关文献[8,9]和书籍[7,10]并结合本地居民的日常饮食习惯制定符合其饮食习惯的低碳水化合物早餐(low-carbohydrate breakfast,LCBF)食谱的初稿:购买当地居民爱吃的主食、素菜、荤菜、水果和坚果等,以标准碗为单位,称量90 kcal熟食的分量,如90 kcal的大米、白菜、瘦肉和草莓的熟食分量分别为1/4碗、2碗、1/4碗、1.5碗,并拍摄制作成食物图谱;(3)由东南大学附属中大医院的2名内分泌科主任医师、4名糖尿病专科护士及1名营养师进行3轮审阅、修改后形成次稿;(4)由目标研究人群对LCBF食谱内容进行审阅,以确保语言通俗易懂,形成终稿。
对照组干预方法:(1)试验前每人发放一个标准碗、食物图谱和膳食日记本,其中标准碗和食物图谱用作授课时和患者日常饮食的参考工具,膳食日记本用于记录每餐摄入的食物种类、量和每周坚持规定饮食的天数;(2)以集中讲座的形式进行糖尿病药物、运动、血糖监测等的教育;(3)进行一对一指南推荐早餐(guidelines-recommended breakfast,GLBF)教育,内容包括GLBF的概念、意义及实施方法,如介绍升糖指数,推荐进食低升糖指数的食物;(4)根据患者的身高、体质量、体力劳动强度计算每日饮食摄入总能量,按1∶2∶2分配到三餐;(5)制定个性化GLBF食谱,其中早餐碳水化合物热量占早餐总热量的50%~60%,午餐、晚餐的碳水化合物摄入比例不做限定;(6)当患者对超出图谱范围的食物份量有疑惑时,请营养师对该食物称量后告知患者,以便更好地满足患者的就餐体验。
试验组干预方法:试验组干预方法中(1)、(2)、(4)、(6)同对照组;方法(3)改为进行一对一LCBF教育:在控制全天饮食总热量的基础上,减少早餐时高碳水化合物食物(如馒头、米饭等)的摄入,鼓励患者选择富含优质蛋白质和脂肪的食物(如鸡蛋、牛奶、豆浆等),同时选择坚果、蔬菜等对餐后血糖影响小的食物;方法(5)改为制定个性化LCBF食谱,其中早餐碳水化合物热量占早餐总热量的26%~45%,午餐、晚餐的碳水化合物摄入比例不做限定。
干预后第1、2周各电话随访一次,内容包括:(1)两组患者的总热量、早餐饮食结构是否符合分组标准;(2)两组患者每周执行相应组别的饮食管理天数,对执行规定早餐饮食次数<4次/周的患者进行原因分析及帮助;(3)患者感觉饥饿时,根据各组的饮食指导协调饮食;(4)据患者自测血糖结果调整饮食计划(指导增减食物总热量,但不改变碳水化合物的比例)。第3、6个月各面访1次,除电话随访内容外,指导患者填写量表。
干预前及干预后第3、6个月测量患者的空腹血糖(FPG)、早餐后2小时血糖、糖化血红蛋白(HbA1c)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)、三酰甘油(TG)、总胆固醇(TC);其中血糖(FPG、早餐后2 h血糖)检测采用葡萄糖氧化酶法,HbA1c检测采用高效液相微柱色谱法,HDL-C检测采用直接法-过氧化氢酶清除法,LDL-C检测采用直接法-表面活性剂清除法,TG检测采用GPO-PAP法,TC检测采用CHOD-PAP法。
自我效能量表(The Self-Efficacy for Diabetes,SED)由美国学者LORIG等[11]设计研发,包括饮食、运动、血糖管理及病情控制等8个条目,采用1~10级评分法,"1"表示完全没有信心,"10"表示绝对有信心;8个条目的平均分反映自我效能水平,得分越高表示自我效能水平越高。该量表孙胜男[12]将其汉化,中文版SED的Cronbach'sα系数为0.75,本研究采用中文版SED评估患者的自我效能。
以患者每周执行相应组别的饮食管理天数作为饮食依从性的评价标准(如1周中患者有3 d可以做到LCBF,则数据统计为"3"),考虑到患者的接受能力,以干预后2周的饮食管理天数作为基线的饮食依从性。
采用SPSS 20.0统计学软件进行数据分析。符合正态分布的计量资料以( ±s)表示,两组间比较采用成组t检验,干预前后比较采用配对t检验;计数资料以相对数表示,两组间比较采用χ2检验。双侧检验水准α=0.05。
±s)表示,两组间比较采用成组t检验,干预前后比较采用配对t检验;计数资料以相对数表示,两组间比较采用χ2检验。双侧检验水准α=0.05。
共纳入90例患者,其中对照组2例患者分别因脑梗死复发、嫌控制饮食麻烦退出研究,试验组3例患者分别因搬迁、外出打工、拒绝随访退出研究;失访率为5.6%。两组患者性别、年龄、病程、自认为饮食控制、糖尿病早餐教育、文化程度比较,差异无统计学意义(P>0.05,见表1)。
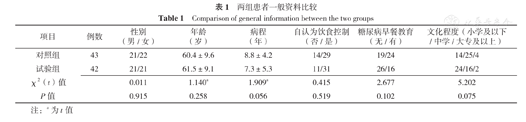
两组患者一般资料比较
Comparison of general information between the two groups
两组患者一般资料比较
Comparison of general information between the two groups
| 项目 | 例数 | 性别(男/女) | 年龄(岁) | 病程(年) | 自认为饮食控制(否/是) | 糖尿病早餐教育(无/有) | 文化程度(小学及以下/中学/大专及以上) |
|---|---|---|---|---|---|---|---|
| 对照组 | 43 | 21/22 | 60.4±9.6 | 8.8±4.2 | 14/29 | 19/24 | 14/25/4 |
| 试验组 | 42 | 21/21 | 61.5±9.1 | 7.3±5.3 | 11/31 | 26/16 | 24/16/2 |
| χ2(t)值 | 0.011 | 1.140a | 1.909a | 0.415 | 2.677 | 5.202 | |
| P值 | 0.915 | 0.258 | 0.056 | 0.519 | 0.102 | 0.075 |
注:a为t值
两组患者干预前FPG、早餐后2 h血糖、HbA1c、HDL-C、LDL-C、TG、TC比较,差异无统计学意义(P>0.05);干预3个月两组患者FPG、HbA1c、HDL-C、LDL-C、TG、TC比较,差异无统计学意义(P>0.05);干预3个月试验组患者早餐后2 h血糖低于对照组,差异有统计学意义(P<0.05);干预6个月两组患者FPG、LDL-C、TG、TC比较,差异无统计学意义(P>0.05)。
对照组患者干预3、6个月早餐后2 h血糖、HbA1c低于组内干预前,差异有统计学意义(P<0.05);试验组干预3个月早餐后2 h血糖、HbA1c、HDL-C、LDL-C、TG低于组内干预前,干预6个月FPG、早餐后2 h血糖、HbA1c、HDL-C、LDL-C、TG低于组内干预前,差异有统计学意义(P<0.05,见表2)。
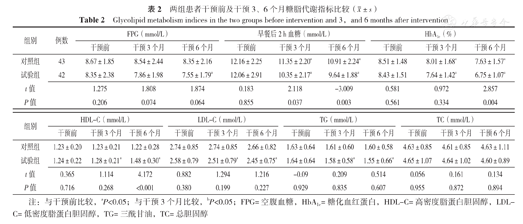
两组患者干预前及干预3、6个月糖脂代谢指标比较( ±s)
±s)
Glycolipid metabolism indices in the two groups before intervention and 3,and 6 months after intervention
两组患者干预前及干预3、6个月糖脂代谢指标比较( ±s)
±s)
Glycolipid metabolism indices in the two groups before intervention and 3,and 6 months after intervention
| 组别 | 例数 | FPG(mmol/L) | 早餐后2 h血糖(mmol/L) | HbA1c(%) | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
| 干预前 | 干预3个月 | 干预6个月 | 干预前 | 干预3个月 | 干预6个月 | 干预前 | 干预3个月 | 干预6个月 | ||
| 对照组 | 43 | 8.67±1.85 | 8.54±2.44 | 8.35±2.16 | 12.16±2.25 | 11.35±2.20a | 10.91±2.24a | 8.51±1.48 | 8.01±1.68a | 7.63±1.57a |
| 试验组 | 42 | 8.35±2.38 | 7.86±1.98 | 7.55±1.79a | 12.06±2.91 | 10.35±2.17a | 9.64±1.88a | 8.43±1.51 | 7.64±1.42a | 6.75±1.07a |
| t值 | 1.275 | 1.808 | 1.874 | 0.183 | 2.118 | -3.009 | 0.581 | 0.972 | 2.857 | |
| P值 | 0.206 | 0.074 | 0.064 | 0.855 | 0.037 | 0.003 | 0.561 | 0.334 | 0.004 | |
| 组别 | HDL-C(mmol/L) | LDL-C(mmol/L) | TG(mmol/L) | TC(mmol/L) | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 干预前 | 干预3个月 | 干预6个月 | 干预前 | 干预3个月 | 干预6个月 | 干预前 | 干预3个月 | 干预6个月 | 干预前 | 干预3个月 | 干预6个月 | |
| 对照组 | 1.23±0.20 | 1.23±0.21 | 1.22±0.28 | 2.74±0.85 | 2.74±0.85 | 2.66±0.82 | 1.63±0.64 | 1.61±0.60 | 1.60±0.58 | 4.63±0.85 | 4.61±0.85 | 4.63±1.11 |
| 试验组 | 1.24±0.22 | 1.28±0.21a | 1.48±0.30a | 2.58±0.79 | 2.51±0.79a | 2.45±0.75a | 1.64±0.64 | 1.58±0.58a | 1.55±0.66a | 4.65±1.07 | 4.64±1.02 | 4.60±0.89 |
| t值 | 0.365 | 1.114 | 4.172 | 0.882 | 1.294 | 1.216 | -0.09 | 0.209 | 0.514 | 0.056 | 0.161 | 0.134 |
| P值 | 0.716 | 0.268 | <0.001 | 0.380 | 0.199 | 0.227 | 0.929 | 0.835 | 0.607 | 0.955 | 0.872 | 0.894 |
注:与干预前比较,aP<0.05;与干预3个月比较,bP<0.05;FPG=空腹血糖,HbA1c=糖化血红蛋白,HDL-C=高密度脂蛋白胆固醇,LDL-C=低密度脂蛋白胆固醇,TG=三酰甘油,TC=总胆固醇
干预前、干预3个月两组患者SED评分比较,差异无统计学意义(P>0.05);干预6个月试验组患者SED评分高于对照组,差异有统计学意义(P<0.05)。
两组患者干预3、6个月SED评分均高于组内干预前,差异有统计学意义(P<0.05);试验组患者干预6个月SED评分高于组内干预3个月,差异有统计学意义(P<0.05,见表3)。
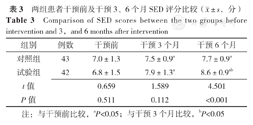
两组患者干预前及干预3、6个月SED评分比较( ±s,分)
±s,分)
Comparison of SED scores between the two groups before intervention and 3,and 6 months after intervention
两组患者干预前及干预3、6个月SED评分比较( ±s,分)
±s,分)
Comparison of SED scores between the two groups before intervention and 3,and 6 months after intervention
| 组别 | 例数 | 干预前 | 干预3个月 | 干预6个月 |
|---|---|---|---|---|
| 对照组 | 43 | 7.0±1.3 | 7.5±0.9a | 7.7±0.9a |
| 试验组 | 42 | 6.8±1.5 | 7.9±1.3a | 8.6±0.9ab |
| t值 | 0.659 | 1.589 | 4.501 | |
| P值 | 0.511 | 0.112 | <0.001 |
注:与干预前比较,aP<0.05;与干预3个月比较,bP<0.05
干预2周、3个月、6个月两组患者饮食依从性比较,差异无统计学意义(P>0.05)。两组患者干预3个月、6个月饮食依从性均高于组内干预2周,差异有统计学意义(P<0.05,见表4)。
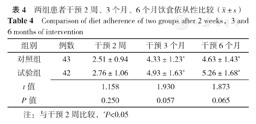
两组患者干预2周、3个月、6个月饮食依从性比较( ±s)
±s)
Comparison of diet adherence of two groups after 2 weeks,3 and 6 months of intervention
两组患者干预2周、3个月、6个月饮食依从性比较( ±s)
±s)
Comparison of diet adherence of two groups after 2 weeks,3 and 6 months of intervention
| 组别 | 例数 | 干预2周 | 干预3个月 | 干预6个月 |
|---|---|---|---|---|
| 对照组 | 43 | 2.51±0.94 | 4.33±1.23a | 4.63±1.43a |
| 试验组 | 42 | 2.76±1.06 | 4.93±1.63a | 5.26±1.68a |
| t值 | 1.158 | 1.930 | 1.873 | |
| P值 | 0.250 | 0.057 | 0.065 |
注:与干预2周比较,aP<0.05
研究表明,新城镇居民虽经济状态得到改善,但其饮食观念仍停留在传统阶段,即以碳水化合物作为主要能量来源,蛋白质和维生素等摄入严重不足[13];此外,土地被征收后,失地农民原先下地劳作的中、重体力活动减少,运动锻炼水平严重不足[14];不仅如此,由于经济水平与城市物价水平不匹配,部分新城镇居民患病后不愿及时就医,甚至拒绝药物治疗。以上原因导致新城镇T2DM患者的治疗难度高于其他T2DM患者。本研究考虑到患者的接受能力,在一对一讲解饮食知识时综合使用了标准碗和食物图谱等目视化的研究工具,促进了患者视觉信息的快速、有效汲取,同时根据患者的日常饮食习惯制定了个性化的简易食谱,解决了传统饮食治疗中计量过于复杂、模糊的问题,提升了患者控制饮食的积极性和主观能动性,取得了良好的干预效果。
研究表明,T2DM患者早餐后血糖升高最普遍,控制早餐的碳水化合物摄入量对其整体血糖管理效果显著[15]。而中国T2DM患者的早餐形式较简单,控制早餐的饮食结构具有较强的可实施性。本研究结果显示,两组患者干预后各时间点的早餐后2 h血糖、HbA1c均较干预前下降,且试验组在干预后各时间点的早餐后2 h血糖均优于对照组,表明两种饮食方案均有利于改善新城镇T2DM患者的血糖水平,且LCBF的效果优于GLBF,可能与LCBF中碳水化合物控制更严格有关。SNORGAARD等[16]发现,碳水化合物摄入越少降糖效果越显著;此外,LCBF中的脂肪和蛋白质摄入相对较多,前者可通过延迟胃排空造成持久的饱腹感,从而减少食物的总摄入量[15]。本研究结果显示,试验组患者仅在干预6个月时HbA1c低于对照组,与张艳云等[17]研究结果有差异,张艳云等通过Meta分析发现,LCD降低HbA1c的效果在干预3、6个月时均优于其他糖尿病饮食,分析原因如下:(1)新城镇T2DM患者的文化程度普遍较低,对LCBF的接受速度较慢;(2)本研究仅干预早餐,对碳水化合物的总体限制程度不及张艳云等。
本研究结果显示,试验组患者干预后各时间点HDL-C呈持续上升趋势,且试验组患者干预6个月HDL-C高于对照组,与曾婷等[5]的研究结果不同,分析原因如下:(1)本研究仅干预早餐,对患者的日常生活应酬影响较小,患者的饮食依从性更高;(2)本研究同时注重运动、血糖监测等的教育,促进了患者多维度的生活方式改变,对血脂的改善效果更明显。试验组患者干预3、6个月LDL-C、TG低于组内干预前,提示LCBF或可通过改善新城镇T2DM患者的脂代谢过程延缓糖尿病并发症的发生发展,提高患者的生活质量。但两组患者干预前后的TC无明显变化,可能与TC受年龄、性别、饮食、运动等多种条件的影响有关[18]。
自我效能是指个体对自己执行某一特定行为能力大小的主观判断[19]。本研究在编制LCD早餐食谱的访谈阶段发现虽有部分患者表示接受过糖尿病早餐教育,但其早餐饮食结构仍不合理:碳水化合物几乎占早餐的全部,蛋白质、脂肪和膳食纤维的摄入严重不足;表明虽然新城镇T2DM患者对饮食管理有着良好的认知和信念,但其行为实践能力不足。这种"知-信"与"行"不匹配的现象主要源于自我效能不佳。本研究结果显示,干预后两组患者SED评分均升高,且试验组优于对照组,提示两种饮食方案均可改善新城镇T2DM患者的自我效能,且LCBF效果优于GLBF,可能因为本研究与优势医疗资源下沉到社区同步开展,增强了基层医务人员的糖尿病知识,提高了患者医疗服务的可及性和控制饮食的积极性;此外,LCBF在控制总热量的前提下强调改变早餐的饮食结构,即减少碳水化合物所占比例,增加蛋白质及不饱和脂肪等的摄入,在增强患者饱腹感的同时改善其糖脂代谢,这种看得见的效果增强了患者管理疾病的信心。
本研究结果显示,干预3、6个月两组患者的饮食依从性均较干预2周明显提高,且试验组相对较优,虽然统计学无差异(可能与本研究的样本量较小、随访周期较短有关),分析其原因:(1)本研究注重根据患者不同时期的情况调整饮食计划,增加了患者的自我效能和进餐满意度;(2)与GLBF相比,LCBF对患者的限制较少,且操作简单、可实施性更强;(3)试验组患者的糖脂代谢指标控制较好,亲友的埋怨减少,间接增加了患者的社会支持,增加了其饮食管理的动力。
综上所述,LCBF可显著改善新城镇T2DM患者的糖脂代谢及自我效能,且具有较高的饮食依从性,值得重视和推广。但本研究限于文章篇幅,未分析患者基线资料与糖脂代谢、自我效能的相互关系;此外,本研究样本量相对较小,缺乏对各项指标的长期观察,应用效果有待进一步观察和研究。未来研究可扩大样本量并增加随访时间,同时结合互联网技术开展线上、线下一体化的LCBF饮食管理,为新城镇T2DM患者提供更大的教育、支持空间。
本文无利益冲突。



























