
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
肺通气功能检查又称肺量计检测,是肺功能检查中最常用的一种方式。肺量计一般分为2种[1,2,3,4],一种是容积型,一种是流量型。前一种也称之为直接描记法,后一种又称之为间接描记法,其通过开放的管路可同步测定流量和容积(流量对时间的积分为容积)。因流量型体积小,操作简便,故为目前常用。在讨论通气功能前,先讨论肺容积。
肺容积反映的是肺内气体量的多少,在呼吸周期中,其大小随胸廓的扩张、收缩及呼吸肌肉的运动而改变,其变化幅度主要与呼吸深度有关。肺容积是肺通气和换气功能的基础,容积的减少将导致患儿所需通气量的减少,影响呼吸功能。
肺容积(图1)主要包括4种基础肺容积(lung volume)[3]及4种基础肺容量。基础肺容积:(1)潮气容积(VT)指平静呼吸时,每次吸入或呼出的气量;(2)补吸气容积(IRV),平静吸气后再用力吸入的最大气量;(3)补呼气容积(ERV),平静呼气后再用力呼出的最大气量;(4)残气容积(RV),补呼气后肺内不能呼出的残留气量。
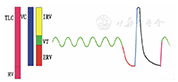

注:TLC:肺总量;RV:残气容积;VC:肺活量;IRV:补吸气容积;VT:潮气容积;ERV:补呼气容积 TLC:total lung capacity;RV:residual volume;VC:vital capacity;IRV:inspiratory reserve volume;VT:tidal volume;ERV:expiratory reserve volume
由2个或2个以上的基础肺容积组成基础肺容量,包括:(1)深吸气量(IC),指平静呼气后所能吸入的最大气量(VT+IRV);(2)肺活量,最大吸气后所能呼出的最大气量(IC+ERV或VT+IRV+ERV),若不讲求速度的称为慢肺活量(又称最大肺活量,VCmax),而用力快速呼气所得的肺活量称之为用力肺活量(FVC)或时间肺活量,正常情况下二者相等,有阻塞性通气功能障碍时(尤其存在气体陷闭时)前者大于后者;(3)功能残气量(FRC),指平静呼气后肺内所含气量(ERV+RV);(4)肺总量(TLC)指深吸气后肺内所含有的总气量(肺活量+RV),见图1。
通过肺量计所测的肺容积不包括RV,由此也不包含与之相关的FRC和TLC。RV需体积描记法或气体稀释法进行测定。对不能配合肺功能检查的患者,肺容积也可通过放射影像或肺核素检测来估算[5],但在儿童中很少应用。
肺容积与身高、体质量、年龄、性别、体位、平时的运动情况等有关。根据是否能直接用肺量计检测到,又分为直接测定的肺容积(VT、IRV、IC、ERV、肺活量)和间接测定的肺容积[6],在此重点讨论可直接测定的肺容积。
VT与呼吸频率决定了每分钟通气量(MV),为保证儿童正常的通气量,年龄小的儿童,VT小,所以其呼吸频率就高。限制性病变患者由于VT偏小,故呼吸频率也偏快。严格地说,吸气和呼气的VT并不完全相等。若以正常呼吸商为0.8来计算,机体氧摄取量稍大于二氧化碳排出量,故吸入量应稍多于呼出量,但这种差异与MV相比可以忽略不计。VT与年龄、性别、身高、体质量、平时的运动情况等有关。有学者认为VT约75%源于膈肌的运动。
IRV和VT构成IC,其与吸气肌力量大小、呼吸道的管径、阻力、胸和肺的弹性等均有关系,IC是肺活量的主要构成部分,约占肺活量的75%[6],也是构成最大通气量的主要部分。IC降低往往提示有限制性通气功能障碍。若最大通气量减低,而IC正常,可能与体质衰弱使呼吸肌无力有关,待体力恢复后,其最大通气量会增加[7]。
ERV的大小主要与呼气肌和腹肌的力量有关。健康人变异较大,一般占肺活量的1/3[6],与体位关系明显。不同体位的测定,如立位和坐位会对其有一定影响。阻塞明显及肥胖的患者,ERV会下降。
VT、IRV和ERV共同构成肺活量,是肺最大扩张和收缩的幅度,其与性别、年龄、身高、体质量、胸廓和肺的弹性、呼吸肌肌力、气道阻力等因素均有关系,个体差异较大。
肺活量又分成:"慢"肺活量(VCmax)和"快"肺活量(FVC),正常情况下二者相等,有阻塞性通气功能障碍时(尤其存在气体陷闭时)前者大于后者;若再细分,又可分为吸气肺活量(IVC)、呼气肺活量(EVC)、分次肺活量等。EVC[5]:受试者从TLC位开始,呼气至RV位所能呼出的气量(图2A)。IVC:患儿从RV位开始,深吸气至TLC位所能吸入的气量(图2B)。分次肺活量:将分别测定的IC和ERV相加称为分次肺活量(图2C)。
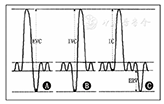

注:EVC:呼气肺活量;IVC:吸气肺活量;IC:深吸气量;ERV:补呼气量;A:EVC;B:IVC;C:分次肺活量 EVC:expiratory vital capacity;IVC:inspiratory vital capacity;IC:inspiratory capacity;ERV:expiratory reserve volume;A:EVC;B:IVC;C:fractional vital capacity
引起肺活量降低的常见疾病有:肺实质病变,如肺不张、肺实变、肺叶切除等;肺间质疾病,如肺纤维化、支气管肺发育不良等。严重的气道阻塞性疾病也会引起肺容量的下降、还有胸廓扩张受限的疾病,如儿童中较多见的鸡胸、漏斗胸等,或肺扩张受限的疾病,如胸膜疾病、气胸、胸腔积液以及神经肌肉疾病等。
肺容积异常的分级标准:实测值/预计值:≥80%,正常;60%~79%,轻度下降;40%~59%,中度下降;≤39%,重度下降[3,8]。肺容积的检测要求患儿按技术员的要求分别测量平静时的VT及慢呼吸时的IRV、ERV,以达到最佳的检测结果。
检测时的要求(如环境、检测前准备、校准等)与肺通气检测相似。
肺的主要功能就是通气和换气。通过肺量计检测的就是通气功能。换气功能主要依据肺弥散功能检测。
肺通气是肺与外界环境之间的气体交换过程,需要动力克服阻力,肺泡与外界环境的压力差是肺通气的直接动力,呼吸肌的舒张收缩运动是肺通气的原动力。通气功能测定为肺功能测定的最基本内容,也是一系列肺功能检查中的初始项目[8]。
宽敞、通风,保持相对稳定的温度、湿度,具备消毒条件。一般推荐理想室内温度:18~24 ℃,理想湿度:50%~70%[9]。同时肺功能室须备有急救措施和物品:吸氧、雾化吸入、药品等以防万一,如哮喘急性发作等情况。
每天开机后首先进行校准。
气体容积易受环境温度、湿度、大气压力等因素的影响而变化,故肺通气功能检查时需将测试环境校准为生理条件,即达到BTPS(body temperature and pressure saturated)状态,即正常体温(37 ℃)、标准大气压(760 mmHg,1 mmHg=0.133 kPa)、饱和水蒸气的状态。
在环境校准的同时,还需进行容积校正。年长儿童用1~3 L的定标筒,婴幼儿用100 mL的定标筒,容积误差应小于±3%。若能用定标筒做不同流量的线性验证(L/s)(0.5~1.5,1.5~5.0,5.0~12.0)将更加准确。
松解衣服常规测体质量(精确到0.1 kg)、身高(精确到0.5 cm)。记录性别、出生年月。胸廓畸形影响身高测量时,可通过测量指尖到指尖的臂距来估算身高。
测试前应避免:(1)测试前30 min内剧烈运动,包括患儿的哭闹;(2)穿戴严重限制胸部和腹部舒张的衣物;(3)测试前2 h内大量进食。
测试前应休息15~20 min,以确保受试者平静呼吸状态,这是检查结果具有高重复性的先决条件。同时患儿须遵从技术员的指导,积极配合。
技术员应在开始测试前向患儿耐心解释测试的目的和过程,让患儿放松,不要紧张、哭闹,并作必要的演示,让受试者练习经口呼吸,用力呼气、吸气、尽可能长时间地呼气。
儿童检测尽量取立位。要求患儿站直,头保持正直,下颌自然水平。立位时,膈肌的位置较低,双肺及胸廓有足够的扩张空间来进行深吸气深呼气,IC及ERV均较坐位增加。坐位仅对于一般情况差、衰弱或不能站立的儿童。
鼻夹夹住两侧鼻翼。受试者应牙齿轻含咬口,嘴唇包紧,不能漏气。受试者的舌头位于咬口下面,不能堵住咬口。右手握住传感器手柄或机器上的支撑臂,为了提高儿童的积极性、配合度,部分肺功能检测仪还配有动画辅助程序。
受试者从平静呼气末开始,尽可能深地快速吸气至TLC位。之后立即用最大爆发力呼气,尽可能快地达到呼气峰值流量(PEF),保持并尽可能长地呼气至RV位,不得中断。完全呼净后应立刻尽最大努力再快速吸气至TLC位。后再回到潮气呼吸,形成1个轮回。
注意:在整个检查过程中,受试者不得离开咬口,不漏气、避免喉中发声。在用力呼气过程中主动发力,尽最大可能呼气到极限。
质量控制:由于儿童不同年龄段呼吸特点有差别,故不同年龄段儿童最大用力呼气流量-容积曲线的质控标准亦不同。主要分为3个年龄段。
此年龄段儿童身心迅速发育,不论是体格上还是心智上迅速接近成人,可以参照成人的标准[2,3,4,7,10]。
①流量-容积曲线显示受试者呼气达到最大努力,PEF尖峰迅速出现,外推容积(VBE)<5%FVC或0.15 L;②呼气相降支曲线平滑,至少呼气6 s,若受试者呼气时间<6 s,其时间-容积曲线须显示呼气相平台出现且超过1 s以上,容积变化<0.025 L。
潮气呼吸均匀,基线平稳;深吸气后不停顿不犹豫立即开始用爆发力呼气;起始点VBE低。呼气过程中上升支陡直,迅速上升至顶端并出现明显峰值。下降支平滑,呼气末曲线逐渐出现平台并接近零坐标轴。呼气过程中不停顿不咳嗽,用力吸气曲线饱满光滑。
①测定过程中要求受试者至少测定3次(一般最多不超过8次);②可接受的操作中,第1秒用力呼气容积(FEV1)和FVC最佳值与次佳值两者间差异少于0.2 L。
可接受的操作:见(1)单次操作标准。
①获得至少3次可接受的操作,且FEV1最佳值与次佳值间差异少于0.15 L,FVC最佳值与次佳值间差异<0.15 L;②获得3次可接受测试,且FEV1的最佳值与次佳值差异<0.20 L, FVC的最佳值与次佳值差异<0.20 L;③获得至少2次可接受的测试,且FEV1的最佳值与次佳值差异<0.25 L,FVC的最佳值与次佳值差异<0.25 L;④至少2次可接受测试,但不可重复;或只有1次可接受的测试,结果不可靠;⑤未获得可接受的操作,结果不可靠;
以FVC+FEV1最大且曲线平滑的该次测量值为最佳值。
此年龄段的儿童肺和呼吸肌的发育尚不完善,气道通畅性较佳而肺容积较小(气道管径与肺容积比值较成人大),因而其用力呼气时间较短。北京[11]、苏州[12]、广州地区[13]的儿童肺功能正常预计值的检测都指出,该年龄段的儿童用力呼气时间(FET)在2~3 s,达不到成人的6 s。苏州儿童检测结果还显示,其VBE(<0.12 L)比成人低,但VBE/FVC与成人相近(4.97%)。若儿童用力呼气,目视标准基本达到,呼气达到平台,则可认为已经完成检测。1995年的美国胸科协会(ATS)指南提出流量改变<0.030 L/s,可认为已达到呼气相平台[14]。
参考2007年欧洲呼吸协会/ATS(ERS/ATS)指南[15],主要具有以下几条标准:(1)迅速呼气至呼气峰流量,呼气降支平滑,没有咳嗽以及声门关闭;(2)PEF迅速达到,没有犹豫[16];(3)如果VBE> 80 mL,或者VBE/FVC>12.5%[17],需重新评估此次检测结果。若检测过程合格,保留数据,反之则删除;(4)达到呼气末流量的平台;(5)如果检测结束时的流量>10%PEF,则认为此次检测为提前结束;(6)FEV1的起始点由VBE决定;(7)最佳呼气流量-容积曲线选择:FEVt+FVC之和最大的曲线;(8)理想状态下,受检儿童至少应完成2次可接受的检测,2次的FVC和FEVt相差要小于0.1 L或10%[17,18]。如果仅有1次合格,那此次检测的数据仍应该保留。但所有报告中需注明符合质控的检测有几次。
儿童质控与成人质控不同主要有2个原因:(1)小年龄儿童气道面积与肺容积的比例要较大年龄儿童和成人要高,所以用力呼气所需的时间就短。远远小于成人的6 s(不同年龄段不同),有时甚至连1 s都不到,很多文章倡议测0.75 s和0.50 s[17,19,20,21]。还有很多文章提到小儿的流量-容积环呼气降支会有一定凸起[22,23],这可能与呼气快速停止有关。究其原因是儿童的呼吸生理特点所致还是和儿童没有完全配合好有关目前尚不清楚。(2)与呼气起始点有关的VBE,可用VBE绝对值或用VBE/FVC之比表示。有报道[17]认为VBE儿童较成人低很多,而VBE/FVC较成人高。这2种情况均可以解释为孩子肺容积小所引起。
由于2007年之前没有一个官方的指南对儿童的肺功能测定进行过质控的描述,所以在儿童都不得不沿用成人的质控标准[24],但对于小年龄儿童来讲,显然是不合适的。故有学者陆续发表了一些儿童肺功能检测的质控论文[16,17,25,26],直到2007年ATS/ERS指南[15]第1次以学会的名义对学龄前儿童的肺通气功能检查提出了质控的具体要求。
MV是常用的肺通气功能指标,是指静息状态下,每分钟吸入或呼出的气量,反映通气代俀¿能力的指标之一,为VT和呼吸频率的乘积,是危重患者人工通气时的主要指标之一。
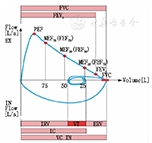

注:FVC:用力肺活量;FEV1:第1秒用力呼气容积;PEF:呼气峰值流量;MEF75 (FEF25):用力呼出25%肺活量时的瞬间流量;MEF50(FEF50):用力呼出50%肺活量时的瞬间流量;MEF25(FEF75):用力呼出75%肺活量时的瞬间流量;IRV:补吸气容积;VT:潮气容积;ERV:补呼气容积;IC:深吸气量;VC:肺活量 FVC:forced vital capacity; FEV1 :forced expiratory volume in one second; PEF:peak expiratory flow;MEF75(FEF25): maximal expiratory flow at 75% vital capacity( forced expiratory flow at 75% vital capacity);MEF50(FEF50):maximal expiratory flow at 50% vital capacity( forced expiratory flow at 50% vital capacity);MEF25(FEF75):maximal expiratory flow at 25% vital capacity( forced expiratory flow at 25% vital capacity);IRV: inspiratory reserve volume;VT: tidal vo-lume;ERV: expiratory reserve volume;IC:inspiratory capacity;VC:vital capacity
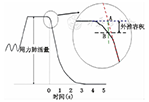
指用力最大吸气至TLC位后以最大的努力、最快的速度呼气完全至RV位时所呼出的气量。用力呼气时单位时间内所呼出的气量又称为时间肺活量。阻塞性病变的患者若存在气体陷闭,FVC将明显小于VCmax。在FVC的检测过程中,一定要注意VBE(图4)。VBE的应用主要是为了确定呼气起始点。它是FVC曲线吸气屏气平坦段的延长线和呼气段最大斜率延长线的交点。以这个起始点为基点,其开始前所呼出的气体容积就称为VBE(图4)。呼气爆发力越强,VBE越小,测量的准确性越好。

FEV1指最大吸气至肺总量位后用最大力量最快速度在1 s内所呼出的气量,简称1秒量(图3)。FEV1既是容积指标,也是流量指标,是判断通气功能障碍类型的最常用的指标,也是各类全球哮喘指南中最常用的指标[27,28]。
1秒率是FEV1与FVC或VCmax的比值。一般用FEV1/FVC表示[3],但若同时行VCmax检测,后者较前者更为准确[29]。一般用实测值的80%为切点[8],由于儿童的年龄差异大、呼吸生理功能不同,目前北京首都儿科研究所[11],苏州儿童医院[12],广州呼吸研究所[13]及国外的很多研究都提示14岁以下儿童,一秒率在90%左右,年龄越小、此值越高,正好与成人肺功能检测中的年轻人和老人因年龄不同而1秒率不同相一致,故建议以实测值占预计值的92%以上作为正常。若低于92%,但实测值>80%,需结合其他指标(如FEV1)[10],考虑患儿是否仍存在阻塞性病变。
PEF又称最大呼气流量,是指用力呼气时的最高流量。指最大吸气至肺总量位后用最大力量最快速度所产生的最大瞬间呼气流量(图3)。PEF是反映气道通畅性及呼吸肌肉力量的一个重要指标,与FEV1有较高的相关性。若PEF每日变异率≥20%时,说明哮喘控制欠佳[6]。2015年全球哮喘防治创议(GINA)提出2周内PEF变异率≥13%时[27],也要注意。若PEF达到个人最佳值的50%~80%,提示可能有哮喘急性发作,是增加临时用药的指征[3,21]。

注:TLC:肺总量;RV:残气容积;FEV1 :第1秒用力呼气容积;FVC:用力肺活量;MMEF:最大呼气中期流量 TLC:total lung capacity; RV:residual volume;FEV1 :forced expiratory volume in one second; FVC:forced vital capacity;MMEF:maximum midexpiratory flow
MMEF又称用力呼气中期流量,指用力呼出25%~75%肺活量时的平均呼气流量,亦可表示为FEF25-75。MMEF大部分处于FVC非用力依赖部分,流量主要受中小气道直径所影响,下降主要反映小气道的阻塞。
 75)
75)是反映呼气早期的流量指标,大气道阻塞时其值明显下降。
 50)
50)是反映呼气中期的流量指标。其与MMEF及FEF75共同参与对小气道功能障碍的判断。
 25)
25)是反映呼气后期的流量指标。其临床意义与 50、MMEF相似。FEF50和FEF75反映小气道功能更为敏感[30,31,32],目前更多用FEF50和FEF75来代替MMEF。
50、MMEF相似。FEF50和FEF75反映小气道功能更为敏感[30,31,32],目前更多用FEF50和FEF75来代替MMEF。
流量-容积曲线反映呼吸时气体的流量与容积变化的关系,以流量为纵轴、容积为横轴所得出的环形呼吸曲线,又称之为最大流量-容积曲线。其形态可直观的反映受试者的用力呼吸状态。
是用最快的速度、最大的力量快速呼吸,一般检测12 s或15 s,乘以5或4以后可得到MVV。用以了解肺组织的弹性、气道阻力、胸廓的弹性和呼吸肌的力量,是一项综合评价肺通气功能储备量的可靠指标,是手术前肺通气储备功能的重要评价指标。阻塞性通气障碍时MVV明显降低,某些气道反应性明显增高者在用力呼吸过程中可出现咳嗽或气道痉挛、哮喘大发作,故哮喘患者此项检测不建议做。MVV与FEV1,呈良好的线性相关关系,故其可互相换算。常用的公式为:MVV(L/min)=FEV1(L)×35。
气速指数=MVV占预计值%/肺活量占预计值%,阻塞性病变的患者<1,限制性病变患者>1。
肺功能检测结果的评估与预计值的正确选取密切相关[33,34]。儿童由于年龄不同、检测方式各不相同,故需要与不同类型预计值进行比较判断。对于如何选取,一般遵循以下原则:(1)年龄段一致(或相近);(2)大样本量;(3)同一人种;(4)邻近的区域和国家。近年来,中国不同地区也做了很多的儿童正常预计值,如北京[11]、苏州[12]、深圳、黑龙江、广州、西安、沈阳[35]、四川、上海[36]等,对健康儿童呼吸功能的发育做了很好的研究。
主要涉及病变的性质、类型、严重程度的评价。
依肺通气功能损害的性质可分为阻塞性、限制性和混合性通气障碍,其流量-容积曲线见图6。各类型通气功能障碍的判断及鉴别见表1。


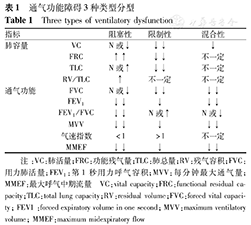
通气功能障碍3种类型分型
Three types of ventilatory dysfunction
通气功能障碍3种类型分型
Three types of ventilatory dysfunction
| 指标 | 阻塞性 | 限制性 | 混合性 | |
|---|---|---|---|---|
| 肺容量 | VC | N或↓ | ↓↓ | ↓ |
| FRC | ↑↑ | ↓↓ | 不一定 | |
| TLC | N或↑ | ↓↓ | 不一定 | |
| RV/TLC | ↑ | 不一定 | 不一定 | |
| 通气功能 | FVC | N或↓ | ↓↓ | ↓↓ |
| FEV1 | ↓↓ | ↓ | ↓↓ | |
| FEV1/FVC | ↓↓ | N或↑ | N或↓ | |
| MVV | ↓↓ | ↓ | ↓↓ | |
| 气速指数 | <1 | >1 | 不一定 | |
| MMEF | ↓↓ | ↓ | ↓↓ |
注:VC:肺活量;FRC:功能残气量;TLC:肺总量;RV:残气容积;FVC:用力肺活量;FEV1:第1秒用力呼气容积;MVV:每分钟最大通气量;MMEF:最大呼气中期流量 VC:vital capacity;FRC:functional residual capacity;TLC:total lung capacity;RV:residual volume;FVC:forced vital capacity; FEV1 :forced expiratory volume in one second; MVV:maximum ventilatory volume; MMEF:maximum midexpiratory flow
系指气流受限或气道狭窄所引起的通气障碍。引起阻塞性通气功能障碍的常见原因有:气管和支气管疾病(如哮喘);阻塞性肺气肿和支气管肺炎等。
系指肺扩张受限所引起的通气功能障碍。引起限制性通气功能障碍的常见疾病有:胸膜疾病,胸壁疾病,肺间质疾病,肺实质疾病,肺叶切除术后,心脏疾病,神经肌肉病变,胸腔外疾病等。
是指气流阻塞与肺扩张受限因素同时存在所引起的通气障碍,表现为阻塞为主或以限制为主。引起混合性通气功能障碍的常见原因:结节病、肺结核、肺炎,支气管扩张、肺源性心脏病。
表现为低容积气道流量下降,而常规通气其他指标正常(或有限制性病变),称小气道功能障碍[3]。FEF50,FEF75,MMEF均可反映小气道功能,但FEF50和FEF75反映小气道功能更为敏感[30,31,32],尤其是FEF75,故FEF75下降或MMEF下降或FEF75及FEF50同时下降,考虑存在小气道功能障碍。
是指上呼吸道、气管、主支气管以上的阻塞,因大气道横截面积小,故较小的阻塞就会引起明显的流量-容积环形状的改变(图7)。
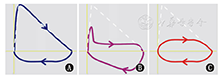

注:A:胸外型非固定型狭窄;B:胸内型狭窄;C:固定型上呼吸道狭窄 A:non-fixed airway stenosis of extra-thoracic;B:intrathoracic airway stenosis;C:fixed upper-airway stenosis
在儿童,典型的上气道阻塞少见,可能是常规通气肺功能检查对儿童大气道阻塞并不敏感,也可能是5岁以上的儿童此类疾病较少。
不同的预计值方程其判断的标准也不同。目前机器自带的Zepletal的6~18岁儿童肺通气功能预计值,儿童可推荐使用。
主要用于疾病的诊断和鉴别诊断;呼吸困难原因的鉴别;(1)生长发育的评估[37];(2)呼吸功能的评价;(3)病情评估、治疗反应和预后的判断,尤其是对哮喘[38];(4)运动能力的评价;(5)外科手术前后的评估;(6)呼吸肌功能监测等。
以下患者应作为暂时肺通气功能检测的禁忌:(1)气胸、肺大泡者;(2)有明显心律失常等病史的;(3)儿童中耳炎鼓膜穿孔者;(4)近1个月内有过咯血;(5)正在接受抗结核药物治疗或有活动性肺结核;(6)有呼吸道传染病;(7)近1~3个月接受过胸部、腹部或眼科手术;(8)癫痫发作需要药物治疗者;(9)腹股沟疝、脐疝等疝环较松易嵌顿的患者;(10)受试者不能配合肺功能测试(如认知问题)。
参与本指南制订专家:张皓(上海交通大学医学院附属上海儿童医学中心呼吸内科);申昆玲(首都医科大学附属北京儿童医院呼吸科);郑劲平[(广州医科大学附属第一医院广州呼吸疾病研究所(国家呼吸疾病临床医学研究中心、呼吸疾病国家重点实验室)];陈育智(首都儿科研究所附属儿童医院呼吸内科);洪建国(上海交通大学附属第一人民医院儿内科);鲍一笑(上海交通大学医学院附属新华医院儿内科);郝创利(苏州大学附属儿童医院呼吸科);向莉(首都医科大学附属北京儿童医院呼吸科);刘传合(首都儿科研究所附属儿童医院呼吸内科);万莉雅(天津市儿童医院呼吸内科);黄剑峰(复旦大学附属儿科医院呼吸科);邬宇芬(上海交通大学医学院附属上海儿童医学中心呼吸内科);许巍(首都医科大学附属北京儿童医院呼吸科);刘莎(重庆医科大学附属儿童医院呼吸科)
参与本指南审定专家(按姓氏笔画排序):马金海(宁夏医科大学总医院);王广青(广西中医药大学第一附属医院);王宁(西安市儿童医院);王金荣(山东省立医院);王荣(河北沧州市人民医院);王艳丽(武汉市儿童医院);王晓雯(新疆自治区人民医院);王涛(湖南省人民医院);王菲(贵阳市儿童医院);王鑫(内蒙古医学院第三附属医院);计明红(安徽省立医院);艾涛(成都市妇女儿童中心医院);石永生(甘肃省妇幼保健院);龙易勤(广西柳州市妇幼保健院);龙珍(湖北省妇幼保健院);任立歆(天津市儿童医院);刘丽(吉林大学第一医院);刘建梅(江西省儿童医院);刘峰(南京医科大学附属南京儿童医院);刘爱红(山西省儿童医院);刘蓉(四川绵阳市中心医院);刘静(广西医科大学第一附属医院);孙云(银川市妇幼保健院);李金英(河北省儿童医院);李硕(首都儿科研究所附属儿童医院);吴珉(上海市第六人民医院);余嘉璐(广州市妇女儿童医疗中心);沈照波(郑州市儿童医院);宋瑜欣(哈尔滨市儿童医院);张玉晶(哈尔滨医科大学附属第二医院);张巧玲(内蒙古妇女儿童医院);张季红(新疆医科大学第一附属医院);张建名(厦门大学附属第一医院);张泉(昆明市儿童医院);张艳丽(郑州大学第三附属医院);张晓波(复旦大学附属儿科医院);张晗(辽宁中国医科大学附属盛京医院);陆燕红(苏州大学附属儿童医院);苑修太(济宁市第一人民医院);林剑(温州医科大学附属儿童医院);罗健(重庆医科大学附属儿童医院);周小建(上海市第一人民医院);周薇(北京大学第三医院);郑敬阳(福建省泉州市儿童医院);房定珠(上海交通大学医学院附属新华医院);赵茜叶(江苏连云港妇幼保健院);侯舒(安徽医科大学第一附属医院);饶花平(湖南省儿童医院);秦维娜(河北保定市儿童医院);唐兰芳(浙江大学医学院附属儿童医院);唐宁波(烟台毓璜顶医院);唐素萍(福建省福州儿童医院);黄崇刚(青海省妇女儿童医院);董晓艳(上海市儿童医院);韩玉玲(山东大学齐鲁儿童医院);曾霞(海南省人民医院);鲍燕敏(深圳市儿童医院);潘志伟(佛山市妇幼保健院)

























