
探讨尽早应用经鼻持续正压通气(nCPAP)治疗中-重度毛细支气管炎的疗效。
选择2016年10月至2017年9月河北省儿童医院急诊科收治的中-重度毛细支气管炎患儿150例为研究对象,进行前瞻性临床观察性研究,将患儿按随机数字表法分为对照组和nCPAP组,每组75例。对照组应用面罩吸氧(流量2~4 L/min)。nCPAP组患儿雾化、吸痰后直接第一时间尽早应用nCPAP治疗,比较2组治疗前、治疗12 h、24 h后动脉血氧分压[pa(O2)]、动脉血二氧化碳分压[pa(CO2)]、血氧饱和度(SpO2)、呼吸频率、心率及患儿喘息、三凹征主要症状消失时间、住院时间及气管插管率等指标。
与对照组比较,nCPAP组治疗12 h、24 h pa(O2)增高[(78.97±11.23) mmHg比(68.46±9.83) mmHg、(82.97±10.46) mmHg比(72.47±9.83) mmHg,1 mmHg=0.133 kPa,t=2.610、2.564,均P<0.05],SpO2升高[(94.79±1.68)%比(92.92±1.76)%、(96.81±1.55)%比(94.47±1.41)%,t=2.390、2.386,均P<0.05],pa(CO2)降低[(46.21±5.41) mmHg比(49.38±5.76) mmHg、(43.89±5.37) mmHg比(45.38±5.19) mmHg,t=2.315、2.328,均P<0.05],呼吸频率减慢[(58.26±5.17)次/min比(62.61±6.31)次/min、(50.62±5.35)次/min比(55.73±5.90)次/min,t=2.319、2.321,均P<0.05],心率减慢[(150.75±17.17)次/min比(156.48±12.69)次/min、(142.39±15.57)次/min比(148.76±12.36)次/min,t=2.965、2.785,均P<0.05],差异均有统计学意义。与对照组比较,nCPAP组喘息缓解时间、三凹征消失时间及平均住院天数明显缩短[(3.61±1.33) d比(5.76±1.67) d、(1.92±0.73) d比(2.87±0.95) d、(7.58±1.79) d比(9.28±2.67) d,t=2.891、2.859、2.762,均P<0.05],气管插管率降低[1例(1.33%)比7例(9.33%),χ2=4.844,P<0.05],差异均有统计学意义。
尽早第一时间应用nCPAP治疗中-重度毛细支气管炎疗效显著,可阻止病情进展,降低气管插管率,缩短住院时间,是一种值得推广的无创呼吸支持技术。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
毛细支气管炎即急性感染性细支气管炎,病原多为呼吸道合胞病毒,以咳嗽、喘息、气促、三凹征、听诊肺部可闻及哮鸣音及细湿啰音为主要临床表现,重症患儿常因呼吸窘迫需气管插管机械通气治疗,而机械通气有增加肺部感染及肺损伤的风险。为了阻止病情进展,尽早缓解症状,减少重症毛细支气管炎患儿的气管插管率,降低机械通气引起并发症的风险,本研究对2016年10月至2017年9月河北省儿童医院急诊科收治的中-重度毛细支气管炎患儿应用经鼻持续正压通气(nCPAP)治疗进行研究,探讨尽早第一时间应用nCPAP的治疗效果,以评价其临床价值。
收集2016年10月至2017年9月河北省儿童医院急诊科收治的150例中-重度毛细支气管炎患儿(年龄1~12个月),诊断及病情分度参考毛细支气管炎诊断、治疗与预防专家共识(2014年版)[1] 。其中男82例,女68例。将患儿按随机数字表法分为对照组和nCPAP组,每组75例。2组性别、年龄、病情分级等一般资料比较差异均无统计学意义。本研究经河北省儿童医院医学伦理委员会审批通过(批准文号:2016033),治疗经患儿监护人签署同意书。
按以下诊断标准及分度纳为研究对象,中-重度毛细支气管炎的婴儿:有以下情况之一者为中度毛细支气管炎:(1)喂养量下降至正常1/2;(2)呼吸频率>60次/min;(3)中度胸壁吸气性三凹征(肋间隙凹陷较明显);(4)无鼻翼扇动及呻吟;(5)血氧饱和度(SpO2) 88%~92%;(6)轻微或间断烦躁易激惹。有以下情况之一者为重度毛细支气管炎:(1)喂养量下降至正常1/2以上或拒食;(2)呼吸频率>70次/min;(3)重度胸壁吸气性三凹征(肋间隙凹陷极明显);(4)有鼻翼扇动及呻吟;(5)SpO2<88%;(6)极度烦躁不安、嗜睡、昏迷。
除外反复发作的喘息、支气管肺发育不良、神经肌肉疾病、有显著动力学改变的先天性心脏病、免疫缺陷患儿。排除呼吸浅慢、自主呼吸弱、频繁呼吸暂停、全身衰竭、重症休克、中枢性呼吸衰竭、鼻咽腔解剖异常、严重酸中毒(pH值<7.0)者及需立即气管插管的极危重患儿。
即尽早评估病情并明确诊断中-重度毛细支气管炎,患儿均应用祛痰、平喘、纠正水电解质紊乱及酸碱平衡治疗。对照组应用面罩吸氧(流量2~4 L/min)。nCPAP组患儿雾化、吸痰后直接第一时间应用新西兰费雪派克公司生产的Bubble CPAP婴儿呼吸机,采用双鼻塞方式,初设参数:吸入氧体积分数(FiO2)40%~60%,氧流量6~12 L/min,呼吸末正压4~6 cmH2O(1 cmH2O=0.098 kPa)。2组患儿均根据SpO2调整参数,使SpO2在95%以上。
nCPAP组:使用nCPAP治疗后,呼吸困难缓解,可逐渐降低压力支持水平和FiO2。当压力降至2~3 cmH2O和FiO2<35%时,患儿无明显呼吸困难,能维持较好的血气指标,动脉血氧分压[pa(O2)]>70 mmHg(1 mmHg=0.133 kPa),动脉血二氧化碳分压[pa(CO2)]<50 mmHg,可成功撤离nCPAP;对照组在使用面罩吸氧治疗时,亦根据呼吸困难缓解,血气指标维持较好,SpO2在95%以上,逐渐下调氧流量至停用。
在面罩吸氧情况下或nCPAP治疗情况下呼吸浅慢;频繁呼吸暂停;呼吸困难明显加重;FiO2>60%时SpO2<88%或pa(O2)<60 mmHg;pa(CO2)在短时间内明显上升。
记录2组患儿治疗前与治疗12 h、24 h后pa(O2)、pa(CO2)、SpO2、呼吸频率、心率指标变化及喘息缓解时间、三凹征缓解时间、住院天数、气管插管率情况。
应用SPSS 19.0软件进行统计学处理。计量资料以 ±s表示,组间比较采用t检验;计数资料以百分率(%)表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
±s表示,组间比较采用t检验;计数资料以百分率(%)表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
治疗前2组患儿pa(O2)、pa(CO2)、SpO2、呼吸频率、心率指标比较,差异均无统计学意义(均P>0.05)。治疗12 h、24 h后nCPAP组pa(O2)、SpO2升高明显,pa(CO2)降低,呼吸、心率减慢,差异均有统计学意义(均P<0.05),结果见表1。
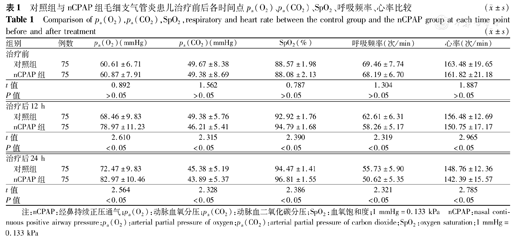
对照组与nCPAP组毛细支气管炎患儿治疗前后各时间点pa(O2)、pa(CO2)、SpO2、呼吸频率、心率比较( ±s)
±s)
Comparison of pa(O2),pa(CO2),SpO2,respiratory and heart rate between the control group and the nCPAP group at each time point before and after treatment( ±s)
±s)
对照组与nCPAP组毛细支气管炎患儿治疗前后各时间点pa(O2)、pa(CO2)、SpO2、呼吸频率、心率比较( ±s)
±s)
Comparison of pa(O2),pa(CO2),SpO2,respiratory and heart rate between the control group and the nCPAP group at each time point before and after treatment( ±s)
±s)
| 组别 | 例数 | pa(O2)(mmHg) | pa(CO2)(mmHg) | SpO2(%) | 呼吸频率(次/min) | 心率(次/min) | |
|---|---|---|---|---|---|---|---|
| 治疗前 | |||||||
| 对照组 | 75 | 60.61±6.71 | 49.67±8.38 | 88.57±1.98 | 69.46±7.74 | 163.48±19.65 | |
| nCPAP组 | 75 | 60.87±7.91 | 49.38±8.69 | 88.08±2.13 | 68.19±6.70 | 161.82±21.18 | |
| t值 | 0.892 | 1.562 | 0.787 | 1.304 | 1.887 | ||
| P值 | >0.05 | >0.05 | >0.05 | >0.05 | >0.05 | ||
| 治疗后12 h | |||||||
| 对照组 | 75 | 68.46±9.83 | 49.38±5.76 | 92.92±1.76 | 62.61±6.31 | 156.48±12.69 | |
| nCPAP组 | 75 | 78.97±11.23 | 46.21±5.41 | 94.79±1.68 | 58.26±5.17 | 150.75±17.17 | |
| t值 | 2.610 | 2.315 | 2.390 | 2.319 | 2.965 | ||
| P值 | <0.05 | <0.05 | <0.05 | <0.05 | <0.05 | ||
| 治疗后24 h | |||||||
| 对照组 | 75 | 72.47±9.83 | 45.38±5.19 | 94.47±1.41 | 55.73±5.90 | 148.76±12.36 | |
| nCPAP组 | 75 | 82.97±10.46 | 43.89±5.37 | 96.81±1.55 | 50.62±5.35 | 142.39±15.57 | |
| t值 | 2.564 | 2.328 | 2.386 | 2.321 | 2.785 | ||
| P值 | <0.05 | <0.05 | <0.05 | <0.05 | <0.05 | ||
注:nCPAP:经鼻持续正压通气;pa(O2):动脉血氧分压;pa(CO2):动脉血二氧化碳分压;SpO2:血氧饱和度;1 mmHg=0.133 kPa nCPAP:nasal conti-nuous positive airway pressure;pa(O2):arterial partial pressure of oxygen;pa(CO2):arterial partial pressure of carbon dioxide;SpO2:oxygen saturation;1 mmHg=0.133 kPa
与对照组比较,nCPAP组喘息缓解时间、三凹征缓解时间、住院天数明显缩短,气管插管率下降,差异均有统计学意义(P<0.05),结果见表2。
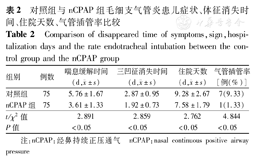
对照组与nCPAP组毛细支气管炎患儿症状、体征消失时间、住院天数、气管插管率比较
Comparison of disappeared time of symptoms,sign,hospitalization days and the rate endotracheal intubation between the control group and the nCPAP group
对照组与nCPAP组毛细支气管炎患儿症状、体征消失时间、住院天数、气管插管率比较
Comparison of disappeared time of symptoms,sign,hospitalization days and the rate endotracheal intubation between the control group and the nCPAP group
| 组别 | 例数 | 喘息缓解时间(d, ±s) ±s) | 三凹征消失时间(d, ±s) ±s) | 住院天数(d, ±s) ±s) | 气管插管率[例(%)] |
|---|---|---|---|---|---|
| 对照组 | 75 | 5.76±1.67 | 2.87±0.95 | 9.28±2.67 | 7(9.33) |
| nCPAP组 | 75 | 3.61±1.33 | 1.92±0.73 | 7.58±1.79 | 1(1.33) |
| t/χ2值 | 2.891 | 2.859 | 2.762 | 4.844 | |
| P值 | <0.05 | <0.05 | <0.05 | <0.05 |
注:nCPAP:经鼻持续正压通气 nCPAP:nasal continuous positive airway pressure
nCPAP组应用nCPAP治疗时间为(2.95±0.79) d,对照组应用面罩吸氧治疗时间(4.21±1.32) d。nCPAP治疗时间短于面罩吸氧时间,2组比较差异有统计学意义(t=7.093,P<0.05)。
毛细支气管炎是婴幼儿较常见的下呼吸道感染,一年四季均可发病,以冬春季较多见。主要发病年龄为2岁以下,峰值为2~6个月,80%以上在1岁以下,多数为6个月以下的小婴儿。在美国<1岁的住院患儿中,毛细支气管炎患儿占较大比例。在我国好发季节,1岁以内住院患儿中毛细支气管炎也是最常见的原因。由于婴幼儿呼吸道各项机能尚未发育完全,其毛细支气管腔较狭窄,发生感染后产生黏性分泌物,引起气管、支气管黏膜水肿或肌肉收缩,引起毛细支气管阻塞,进而导致患儿肺气肿和肺不张。临床症状以喘憋、三凹征、伴呼气性哮鸣为主,严重者并呼吸衰竭、心力衰竭、脑水肿,甚至呼吸暂停、窒息等需气管插管机械通气,更严重者会导致死亡。
nCPAP是一种无创的呼吸机辅助通气方式,在整个呼吸过程中能保持呼吸道正压,减少呼吸道阻力,减少生理性死腔,有效防止呼吸道塌陷,提高肺顺应性,能减少呼吸功和能量消耗,防止和延缓呼吸肌疲劳,能有效缓解呼吸窘迫,改善患儿通气障碍和换气功能[2]。20世纪70年代初开始应用于儿科临床,首先作为一种新生儿的给氧方式在国外广泛应用。在治疗新生儿呼吸窘迫综合征(NRDS)及预防拔管失败中疗效明显,且作为一种常用的无创通气模式应用于临床,应用nCPAP治疗患儿的住院费用和呼吸机相关并发症的发生率低于机械通气患儿,NRDS患儿需无创辅助通气时可优先选择nCPAP[3]。随着科技不断发展,其在治疗婴幼儿重症肺炎合并呼吸衰竭中也得到了很好的应用[4],尤其是合并轻-中度呼吸衰竭者[5]。朱冬庆和金青梅[6]对婴儿重症肺炎并呼吸衰竭尽早应用nCPAP治疗进行研究,结果发现nCPAP治疗组患儿血气分析改善优于对照组,nCPAP治疗组较对照组明显缩短临床症状改善时间、平均住院天数、且未增加平均单人次总体住院费用。本研究结果显示,nCPAP治疗组患儿治疗后12 h、24 h pa(O2)、pa(CO2)、SpO2、呼吸、心率较对照组明显改善。与对照组比较,nCPAP治疗组患儿喘息、三凹征缓解时间、住院天数缩短,与沈玉才等[7]报道一致。nCPAP应用越早,治疗反应越好,能缩短严重病情的缓解时间,较早脱离危险期[8]。本研究结果显示,应用nCPAP时间短于面罩吸氧时间,说明能较早缓解病情,且降低了气管插管率。除严重呼吸困难、重症休克等危重情况下,可尽早使用nCPAP治疗,不必先给予鼻导管吸氧或面罩吸氧过渡,以减少气管插管机械通气[9]。
传统的nCPAP治疗担心增加二氧化碳(CO2)潴留,Essouri等[10]研究发现,对于严重毛细支气管炎采用优先策略,可明显改善pa(CO2),合适的nCPAP,可使小呼吸道开放,减轻呼吸做功,产生的持续的呼吸道正压(PEEP)使肺泡扩张,增加功能残气量、增大换气面积,从而改善气体交换,促进CO2排出。本研究中nCPAP治疗组在nCPAP使用12 h后pa(CO2)逐渐改善,与上述研究一致。随着临床应用研究的不断深入,nCPAP的应用也越来越广泛,因其还能稳定胸壁,提高胸腹同步呼吸,改善膈肌做功,并降低上呼吸道阻力,可减少阻塞性呼吸暂停,应用于阻塞性睡眠呼吸暂停综合征[11]。另外还应用于社区获得性肺炎、重症肺炎合并呼吸衰竭、儿童早期急性呼吸窘迫综合征、心源性肺水肿、气管支气管软化症等[12,13,14]。
因nCPAP属无创通气,操作容易,护理相对简单,对于中-重度毛细支气管炎患儿,不必先用鼻导管或面罩吸氧过渡,尽早优先使用nCPAP疗效显著。在急诊科应用易于被患儿家属接受,避免收住重症监护病房引起家属情绪焦虑。尽早使用可以缩短中-重度毛细支气管炎的病程,有效缓解症状,避免气管插管,值得临床应用。
所有作者均声明不存在利益冲突



























