
分析儿童烟雾病(MMD)的脑电图(EEG)特征及临床表现,探讨EEG在儿童MMD临床诊断中的价值。
收集2012年1月至2019年6月在华中科技大学同济医学院附属武汉儿童医院行EEG检查高度提示脑血管疾病,经头颅磁共振成像(MRI)及磁共振血管成像(MRA)确诊为MMD的12例患儿,回顾性分析其EEG及临床资料。
12例患儿中男9例,女3例;起病年龄3.0~8.7岁。12例患儿中,10例为发作性一侧或双侧肢体无力或乏力,1例为发作性摔倒,1例为发作性姿势异常。12例患儿EEG背景活动基本正常,发作间期EEG:8例正常,1例为界线性,3例异常(1例为双侧前头部较多量慢波,觉醒期显著;1例为双侧额极多量不规则δ活动,觉醒期明显;1例为稍多量多灶性δ慢波,右侧额极稍突出)。过度换气(HV)诱发试验均异常,4例出现慢波重建:HV停止0.5~1.0 min出现局灶性δ慢波(多为前头部)进展为弥散性慢波,症状缓解后为长时间存在的局灶性慢波(多为前头部),共持续5~9 min;8例在HV中出现不对称慢波且延迟消失:HV开始1.5~2.0 min出现局灶性慢波(多为前头部),进展为弥散性慢波,症状缓解后长时间存在局灶性慢波(多为前头部),共持续5~10 min。其中11例在HV中出现短暂脑缺血症状,与主诉症状基本一致,症状持续时间多短于EEG慢波消失时间,1例未出现明显伴随症状。3例患儿头颅MRI提示大脑局部软化灶或异常信号,主要为额、顶叶及基底核区。1例液体衰减反转恢复序列上双侧大脑半球脑沟内高信号影。12例头颅MRA均提示MMD。
儿童MMD临床症状多为发作性肢体无力;慢波重建,或不对称慢波出现且延迟消失高度提示MMD;这2种异常脑电模式的持续时间较长,多为前头部局灶性δ慢波演进展为弥散性慢波,最后限局于前头部。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
烟雾病(MMD)是一种慢性血管闭塞性疾病,其特征为双侧颈内动脉末端及大脑中动脉和大脑前动脉起始部进行性狭窄或闭塞,以及颅底软脑膜及穿通动脉等小血管代偿增生形成脑底异常血管网[1,2]。MMD是儿童常见的脑血管疾病,多为缺血型,发病高峰在5岁左右,常见症状为短暂性脑缺血发作(TIA)及缺血性卒中、癫痫、头痛等,这些脑缺血症状可因哭闹、激动、劳累或吃辛辣食物诱发[3,4,5,6]。数字减影血管造影(DSA)或磁共振血管成像(MRA)可发现MMD影像特征。儿童MMD临床表现复杂,尤其是早期症状不典型,常不会行头颅MRA或DSA检查,容易漏诊,且由于其早期发作呈阵发性,常误诊为癫痫或肌张力障碍等发作性疾病[7,8]。本研究对12例MMD患儿脑电图(EEG)及临床资料进行回顾性分析,尤其是过度换气(HV)中或结束后EEG进行详细分析,以提高临床医师对MMD特征性EEG的认识,为MMD早期诊断提供帮助。
对2012年1月至2019年6月在华中科技大学同济医学院附属武汉儿童医院行EEG检查高度提示脑血管疾病,随后经头颅磁共振成像(MRI)及MRA确诊为MMD的12例患儿的EEG及临床资料进行回顾性分析。12例患儿均完成EEG检查及头颅MRA、MRI检查。MMD诊断[7]通过MRA检查。本研究通过华中科技大学同济医学院附属武汉儿童医院医学伦理委员会批准(批准文号:武儿医2019013),患儿监护人均知情同意,并签署知情同意书。
采集建立临床资料登记表(包括姓名、性别、既往史、起病年龄、发病症状、EEG结果、头颅MRI及MRA结果),通过电子病历查询或与患者家属面谈或电话询问的方式,尽可能多地追溯病史资料并详细记录。
使用日本光电便携式视频脑电图仪9100进行脑电信号采集,按照国际10-20系统安放19导记录电极采集脑电数据,以平均参考作为参考电极,软件滤波设置为0.3~70.0 Hz。监测至少包括1个完整的清醒-睡眠-觉醒周期记录。12例患儿均完成3 min HV试验,不配合的患儿采用吹风车。EEG判读由2名副主任医师盲法评价,并达成一致。
MRI采用Siemens Magnetom 3.0T MRI仪,包括弥散加权成像、MRA和液体衰减反转恢复(FLAIR)序列等序列。上述图像由2名放射科主任医师盲法评价,并达成一致。
12例患儿中男9例,女3例;起病年龄3.0~8.7岁;10例主诉为发作性一侧或双侧肢体无力或乏力,1例为发作性摔倒,1例为发作性姿势异常,其中4例伴肢体发麻、2例伴肢体抖动、1例伴肢体疼痛、1例伴吐字不清。12例患儿智力、运动发育正常,11例患儿既往史无特殊,1例患儿既往因"间断发热伴行为异常20 d"诊断病毒性脑炎。12例患儿临床资料见表1。
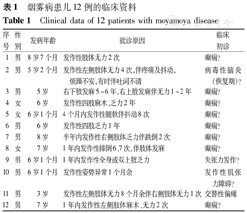
烟雾病患儿12例的临床资料
Clinical data of 12 patients with moyamoya disease
烟雾病患儿12例的临床资料
Clinical data of 12 patients with moyamoya disease
| 序号 | 性别 | 发病年龄 | 就诊原因 | 临床初诊 |
|---|---|---|---|---|
| 1 | 男 | 8岁7个月 | 发作性肢体无力2次 | 癫痫? |
| 2 | 男 | 5岁2个月 | 发作性左侧肢体无力4次,伴疼痛及抖动,烦躁不安,有时伴吐词不清 | 病毒性脑炎(恢复期)? |
| 3 | 男 | 5岁 | 右下肢发麻5~6年,右上肢发麻伴无力1~2年 | 癫痫? |
| 4 | 女 | 6岁 | 发作性四肢麻木、乏力2年 | 癫痫? |
| 5 | 女 | 6岁1个月 | 4个月内发作性腿软伴抖动8次 | 癫痫? |
| 6 | 男 | 6岁 | 发作性四肢乏力1年 | 癫痫? |
| 7 | 男 | 8岁 | 半年内发作性右侧肢体乏力伴跌倒2次 | 癫痫? |
| 8 | 女 | 7岁 | 1年内发作性摔倒6、7次,伴肢体发麻 | 癫痫? |
| 9 | 男 | 6岁1个月 | 1年内发作性全身或双上肢乏力 | 失张力发作? |
| 10 | 男 | 6岁1个月 | 发作性姿势异常1个月余 | 发作性肌张力障碍? |
| 11 | 男 | 3岁 | 发作性左侧肢体无力8个月余伴右侧肢体无力1次 | 交替性偏瘫 |
| 12 | 男 | 7岁 | 1年内发作性左侧肢体麻木、无力2次 | 癫痫? |
背景活动:12例均正常。发作间期EEG:8例为正常;1例为界线性:例2为睡眠期双侧前头部少量不典型尖波散发。3例为异常:其中例1为双侧前头部较多量慢波、尖形慢波,觉醒期显著;例7为双侧额极多量不规则δ活动(图1),觉醒期明显;例11为稍多量多灶性δ慢波,右侧额极稍突出。12例HV诱发试验均异常。其中4例慢波重建。例3 HV停止后30 s左侧额极、额、中央区中-高波幅0.8~2.0 Hz慢波节律阵发,持续5 min左右。例6 HV停止1 min后EEG为广泛、弥散性1.2~3.0 Hz δ活动阵发,右侧前头部突出,持续约7 min。例9 HV结束后1 min右侧前头部中~高波幅1~3 Hz δ活动阵发→弥散性慢波活动→左侧颞区突出慢波活动阵发,全程持续8 min左右。例10 HV停止30 s后左侧顶、颞区出现1.5~3.0 Hz慢波→扩散至相邻导联,弥散性高波幅1~3 Hz慢波活动→左侧额、中央区突出慢波,持续约9 min。8例出现局灶性慢波且延迟消失(图2、图3):例1 HV 150 s时,双侧额极、前颞区2~4 Hz慢波活动或节律,扩散全导呈弥散性,后限局双侧前头部,持续约8 min(图2)。例2 HV 2.5 min时左侧前头部突出较弥散性高波幅1~3 Hz慢波活动,持续约10 min(图3)。例4 HV 1 min后双侧额极逐步出现中-高波幅1.2~4.0 Hz慢波活动或节律持续发放,持续约10 min。例5 HV 2 min为弥散性1.2~4.0 Hz慢波,双侧额极突出,持续10 min。例7 HV 1.5 min后右侧额极、额区出现限局性1.5~3.0 Hz不规则慢波,波幅增高后波及左侧额极及相邻导联,呈弥散性发放,后限局右侧前头部,持续约5 min。例8 HV 130 s后右侧前头部区出现限局性1.0~2.5 Hz极高波幅不规则慢波,波幅增高后波及左侧额极及相邻导联,呈弥漫性发放,后右前头部突出,持续约9 min。例11 HV 2 min右侧额极、额区高波幅1.5~2.5 Hz慢波→有时波及或游走至左侧额、中央区,持续5 min。例12 HV 4 min时右侧额极、额区突出高波幅1.2~4.0 Hz慢波,扩散相邻导联呈弥散性,限局于右侧前头部,持续约8 min。其中11例在HV中出现短暂性脑缺血症状,症状与主诉基本一致,症状持续时间多短于EEG慢波消失的时间,1例(例9)未出现明显伴随症状。
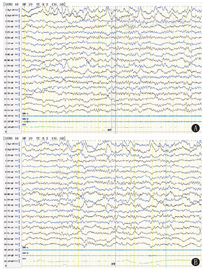

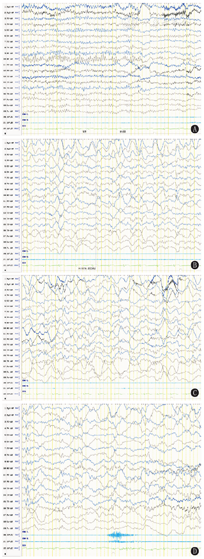

注:EEG:脑电图 EEG:electroencephalogram
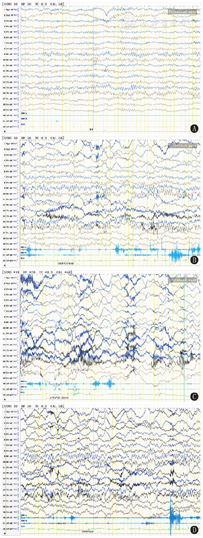

注:EEG:脑电图 EEG:electroencephalogram
例1:双侧额顶颞枕叶未见明显异常信号。双侧大脑前动脉及右侧大脑中动脉闭塞,左侧大脑中动脉近端显示不清,后循环动脉主干增粗。例2:双侧半球脑皮质软化灶,双侧额顶叶脑白质内异常信号灶(部分软化)。双侧大脑前动脉A1段及双侧大脑中动脉M1段狭窄。例3:右侧额叶软化灶并周围胶质增生。双侧额叶、基底核区散在腔隙性脑梗死。外院头颅MRA符合MMD改变。例6:MRI示在FLAIR序列上双侧大脑半球脑沟内高信号影。例7:双侧额顶颞枕叶未见明显异常信号。双侧基底核区及鞍上异常血管网,双侧大脑前动脉A1段及大脑中动脉未见明确显示。例8:在FLAIR序列上双侧大脑半球脑沟内高信号影。例9:双侧额颞顶叶及基底核区多发点片状信号灶。双侧颈内动脉末端显示狭窄、闭塞,双侧大脑前、中动脉闭塞,脑底侧支循环形成呈网状。例10:双侧大脑中动脉M1段限速欠清,周围可见细小侧支循环血管呈烟雾状。例11:双侧额叶异常信号影。双侧大脑前动脉及左侧大脑中动脉细小,双侧大脑后动脉侧支血管增多。例4、5、6、8、12:外院MRA证实为MMD。
本研究12例儿童MMD临床症状多为发作性肢体无力,EEG背景活动及发作间期EEG多为正常,HV诱发试验均异常,4例出现慢波重建,8例出现局灶性慢波且延迟消失。其中11例在HV中出现短暂脑缺血症状,与主诉症状基本一致,症状持续时间多短于EEG慢波消失的时间,1例未出现明显伴随症状。3例患儿头颅MRI提示大脑局部软化灶或异常信号,主要为额、顶叶及基底核区。12例头颅MRA均提示MMD。
研究报道MMD发病率有种族差异性[9],在日本发病率最高,估计达到6/10万,女性发病率是男性2倍,其中14.9%有家族遗传史。在中国,MMD发病率为4/10万,无女性发病率较男性高的特点,其中1.5%有家族遗传史,本研究收集的12例患儿中9例为男童,3例为女童,12例均无家族史。研究报道儿童MMD发病率高峰在5岁[10],12例患儿发病平均年龄为5岁9个月,多集中在5~6岁,该年龄特点与文献[10]报道一致。儿童MMD患者在出现急性缺血性脑卒中前常表现为短暂性脑缺血发作、头疼、认知减退及失语、构音障碍、偏瘫、癫痫发作等前循环缺血症状[11,12]。10例患儿症状以发作性一侧或双侧肢体无力或乏力,发麻多见,1例出现构音障碍。本研究有2例患儿伴肢体抖动,与Kim等[13]报道MMD患者症状相似,他们利用单光子发射计算机断层扫描(SPECT)技术进行研究认为MMD导致的肢体抖动来自对侧额顶叶皮质短暂低灌注,而不是基底神经核。3例患儿头颅MRI提示大脑局部软化灶或异常信号,主要为额、顶叶及基底核区,该病变部位符合MMD狭窄或闭塞血管的供应范围,为儿童MMD早期病变部位。
HV正常的慢波反应为广泛性慢波持续性建立,在波幅上可有前头部或后头部优势,同时HV停止1 min后慢波逐渐消失[8],其原理是HV导致机体处于低碳酸血症,反射性诱发脑血管收缩,导致神经细胞缺血、缺氧,继而导致神经细胞功能降低,EEG上呈现慢波反应。由于MMD患儿脑血管狭窄,HV停止后恢复慢,常呈现2种异常现象:在HV中出现一侧性或局灶性慢波,延缓消失;在HV结束后出现慢波重建现象。慢波重建被定义为HV结束后20~60 s连续的慢波出现持续30 s以上,且波幅不下降[8]。儿童MMD症状易被大哭、干重体力活、吃辛辣食物诱发,其原理与HV一致。本研究对12例患儿HV EEG进行详细分析,4例HV中慢波重建,8例出现局灶性慢波出现且延迟消失,这2种异常脑电模式的持续时间较长,多为前头部局灶性δ慢波演进展为弥散性慢波,最后限局于前头部。以上数据提示HV中或结束后局灶性慢波多集中在前头部。12例患儿EEG背景活动基本正常,发作间期EEG:8例正常,1例不典型,3例异常:其中例1为双侧前头部较多量慢波,觉醒期显著,但MRI未见明显软化灶,例7为双侧额极多量不规则δ活动,觉醒期明显,但MRI未见明显软化灶,例11为稍多量多灶性δ慢波,右侧额极稍突出,但MRI示双侧额叶异常信号影,另外本研究还发现例3和例9间期EEG未见局灶性慢波或痫性放电,但MRI提示皮层有软化灶,说明间期前头部慢波有无与大脑皮层软化灶有无没有明显相关性,同时也说明HV敏感性明显高于间期EEG及头颅MRI。关于儿童MMD前头部慢波觉醒期增多的机制尚不明确,有待进一步研究。
儿童MMD早期症状不典型,可伴抖动,加上患儿年龄小,表达能力有限,易导致该疾病误诊或漏诊。癫痫患儿在HV时也容易引起癫痫发作,其原理为神经元在缺氧/低钙情况下兴奋性增高,惊厥阈值降低。儿童癫痫发作表现有时也不典型,仅表现为意识减低,同时癫痫发作期EEG也可为阵发性异常慢波,怎么来判断HV诱发的发作是癫痫性,还是与脑血管病变有关非癫痫性发作?症状上MMD一般表现为发作性肢体无力或麻木,易被HV、哭闹、激动、劳累或吃辛辣食物诱发[14];而癫痫发作症状比较刻板,非HV时也可发作[15];EEG上MMD背景及发作间期多为正常,少数为前头部突出δ慢波活动(觉醒期明显),未见癫痫性异常放电,HV试验诱发慢波重建,或者局灶性慢波且延迟消失,持续时间较长(平均约为7 min),多为前头部局灶性δ慢波演变为弥漫性或一侧性慢波,最后限局于前头部慢波;癫痫背景活动可正常或慢化,发作间期可见癫痫性放电,发作期EEG低龄儿童多为后头部起始慢波,年长儿可为前头部慢波,但有频率及波幅演变,发作结束时一般不出现持续时间较长的局部慢波,总发作时间一般小于5 min,对抗癫痫药治疗有效[15]。虽然在症状及EEG上,两者有着一定的不同点,但是确诊还需进一步借助MRA及DSA检查。虽然EEG HV检查在MMD早期诊断及鉴别诊断中起着不可替代的作用,但是如果临床怀疑本病及已经确诊本病者均避免或禁止行HV检测,以免发生脑血管意外。
所有作者均声明不存在利益冲突



























