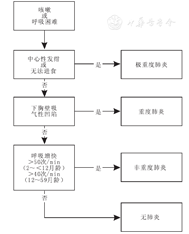
社区获得性肺炎是儿童最常见的呼吸系统疾病之一,目前尚缺乏全球统一、严谨而实用的临床综合评估标准。罹患肺炎的儿童会出现不同临床特征的组合,由于个体差异较大,依赖单一症状或体征对肺炎诊断的价值有其局限性。儿科医师更需要重视临床综合评估,以提高临床诊断能力。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
社区获得性肺炎(community acquired pneumonia,CAP)是儿童最常见的呼吸系统疾病之一,也是全世界儿童因感染导致死亡的主要原因[1]。全球每年有15.5亿例次儿童罹患肺炎,2017年估计造成80.9万例5岁以下儿童死亡,占该年龄段儿童死亡人数的15%。世界卫生组织(WHO)将肺炎定义为咳嗽、感冒和/或呼吸困难的儿童出现呼吸急促和/或胸壁凹陷[2]。CAP是儿童肺炎的主体,有较高的患病率、病死率和疾病负担,但迄今国内外均缺乏统一、适宜而实用的儿童CAP的诊断标准[3],各国CAP指南及诊疗规范中也均有限定的特指人群,如我国指南言明"原本健康儿童"、"不包括新生儿"[4,5],美国指南特定"出生后3月龄以上的婴儿和儿童"、"不包括有免疫功能抑制的、有慢性基础疾病(如囊性纤维化等儿童)"[6],南非儿童CAP指南则在病原、抗菌药物选择等各部分均顾及人类免疫缺陷病毒(HIV)感染儿童而分别撰写[7]。凡此各异,原因在于不同国家儿童健康基础不一,各指南均特定了对象,而儿童又处于动态发育中,各年龄段差异大,易感病原不同、免疫炎性反应不同,导致临床表现各异、肺部体征不同、胸部X线表现各异,共性基础上存在明显的个体异质性,因此CAP的诊断无格式化标准,需要在考虑不同年龄段和不同免疫功能状态的基础上,对临床症状、体征、胸部X线影像学检查及其并发症等进行综合分析判定和诊断。
CAP患儿的临床症状根据年龄、病情严重程度可分为典型症状、不典型症状和全身症状。
发热、咳嗽、气急和喘息是CAP最常见的症状,80%的CAP患儿存在发热和咳嗽,气急是肺炎区分于普通呼吸道感染的重要症状,而病毒性肺炎则常出现喘息,年长儿可有胸痛,咯血少见。超高热或持续高热超过5 d伴咳嗽,应警惕重症肺炎的可能。婴幼儿发生重症肺炎的风险较大,随着病情严重度加重,临床可出现呼吸浅快、鼻翼扇动、下胸壁吸气性凹陷、呼吸窘迫、呻吟和发绀,严重者可出现呼吸衰竭[3]。
虽然发热是感染性疾病的常见症状,但对肺炎的诊断相关性差,敏感性和特异性分别为47%和68%[8]。<6个月的儿童罹患肺炎时,发热并不是常见症状,一旦这个年龄段儿童出现发热,尤其需与脓毒症、尿路感染、中枢神经系统感染等相鉴别。
虽然咳嗽是呼吸道感染最常见的症状,但咳嗽的描述多来自家长的主观认定,咳嗽的性质、时限、严重度很难正确评估,故几乎所有的指南均将咳嗽作为诊断肺炎的线索,但难以纳入量化诊断标准。近年来,随着咳嗽量化评估工具的产生,咳嗽这一被"忽视"的症状在将来或有更大的价值。Abeyratne等[9]通过非接触的麦克风收集咳嗽和呼吸音,并进行自动分析。收集了91例疑似肺炎、毛细支气管炎和哮喘等急性呼吸道疾病患儿的咳嗽声音,从中提取数学特征,并用于训练逻辑回归分类器。使用儿童呼吸科医师提供的临床诊断作为金标准,来训练和验证分类器。根据咳嗽音提取的参数,就可将肺炎与其他疾病进行鉴别,其敏感性和特异性分别为94%和75%。
气急是呼吸困难的主要特征,具有很多不同的描述,包括"呼吸急促、呼吸困难、胸闷等"。短时间内出现的急性"气急",对于肺炎的提示意义较大。需要注意的是,支气管肺发育不良、闭塞性细支气管炎、婴幼儿时期特有的肺间质疾病和先天性心脏病患儿会出现安静状态下的慢性"气急",往往提示慢性心肺功能不全。
喘息是气道阻塞造成气流受限的症状,多见于3岁以下儿童,最常见的原因是气管、支气管和细支气管炎症,并非是CAP,因此在常见的症状中敏感性只有4%[8]。而且在临床实践中很多医师将上气道阻塞的喘鸣或喉鸣(stridor)和下气道阻塞的喘息(wheezing)混用,造成定位错误,导致误诊和漏诊;也有将喘息和痰鸣音混为一谈。"喘息"是否真实存在,依然需要通过听诊器闻及"哮鸣音"来确认,并不能单纯通过问诊获悉。在CAP常见症状中,"喘息"的可信度相对较差。
<2个月的婴儿CAP可有口吐白沫、屏气(呼吸暂停)或呛咳。
CAP可有精神不振、乏力、活动减少、食欲减退等全身症状,高热时可有畏寒、寒战,可伴头痛、全身肌肉和关节酸痛。婴幼儿可有烦躁、嗜睡、进食或吞咽困难、抽搐、中枢性呼吸暂停、肌张力异常等神经系统症状[10],同时恶心、呕吐、腹痛、腹泻等胃肠道反应也较常见。全身症状无特异性,并非CAP所特有,但对严重度判定有一定价值。
CAP患儿的体征对诊断有极大的帮助,肺部阳性体征明显者易被临床医师所辨识,但有时一些细微的体征往往被忽视,如呼吸音不对称、减弱对评价CAP的严重度和并发症也有一定价值。在CAP的各种体征中,肺部啰音最易受关注,但听诊结果有一定主观性,对婴幼儿和病重呼吸浅表者、不能配合深吸气者评估较为困难,造成与肺炎诊断的相关性差;尤其在重症病例中,远不如呼吸频率(respiratory rate,RR)增快和呼吸困难对CAP诊断的价值大。
RR增快是WHO及2013年中国儿童CAP指南中推荐的肺炎诊断线索,尤其对5岁以下儿童意义更大。RR增快的判定标准(平静时观察1 min):<2月龄≥60次/min;2月龄~1岁≥50次/min;>1~5岁≥40次/min;>5岁≥30次/min。RR>70次/min常提示CAP合并低氧血症。RR增快对放射学已诊断肺炎的患儿有最高的敏感性(74%)与特异性(67%)[11]。2~11月龄患儿RR≥70次/min,≥12月龄患儿RR≥60次/min提示治疗失败的风险明显升高[12]。RR增快也是评估CAP严重度的指标之一,是医疗资源相对缺乏地区评估及诊断肺炎的重要方式[13,14]。但需注意发热、焦虑、哭吵、疼痛、脱水及是否睡眠等因素对RR的影响。此外,根据WHO的原则,由RR诊断肺炎可能会在喘息的患儿中造成肺炎的过度诊断,而哮喘的诊断不足[15]。
近年来WHO关注RR客观评价,建议使用RR进行诊断,并根据特定病例管理算法治疗儿童肺炎[16]。目前有很多通过检测选定参数的变化来测量RR的技术,如呼出的二氧化碳、空气温度、湿度和胸壁运动,每种方法都有各自的优点和局限性。Baker等[17]报告一项临床研究结果,该研究在454例患儿进行肺炎筛查时使用4个非接触式相对简单的手动RR计数器,并评估性能,包括Mark Two ARI定时器(MK2 ARI)、用ARI定时器计数珠子、Rrate Android手机和呼吸计数功能手机应用程序。4个装置都与使用Masimo capnography参考测量的自动RR计数器进行比较。结果表明,尽管大多数情况下都能从儿童获得RR,但对于所有被测设备,其测量结果与参考标准的一致性低。使用这4种装置计算RR,虽然很简单,但也与观察者的变更有关,因此"人类计数"定性为主观的和不可靠的。无论使用何种RR装置,年幼婴儿RR的准确可靠计数尤其困难,只有8%~20%的评估符合参考标准。在中低收入国家的2项研究中,通过计算RR,只能正确诊断和治疗40%的儿童肺炎病例[18,19]。特别是3岁以下的儿童,晃动、哭泣和焦虑是准确评估RR的重要障碍。Baker等[17]认为"手动计数RR,不中断的呼吸计数很难维持,这是一个很难精确完成的过程"。迫切需要重新思考现有的标准,尤其用RR作为诊断肺炎的独立或唯一诊断标准的情况下。近年有提出检测呼吸功(work of breathing,WOB)作为诊断肺炎的依据,尤其在重症病例[8,20,21],其使用价值更大。
出现鼻翼扇动、下胸壁吸气性凹陷等表现者提示病情严重。呼吸困难对肺炎的提示意义较RR增快更大。在婴儿期,呼吸困难提示出现胸部实变的阴性预测值为83%,阳性预测值为45%[11]。2岁以下婴幼儿中,单纯出现的胸壁吸气性凹陷尚需考虑与胸廓发育不成熟及胸壁顺应性较高有关,但当伴有呻吟、鼻翼扇动、点头呼吸、肋间吸气凹陷、气促等呼吸窘迫症状时,其对CAP的诊断更有特异性[12]。在未行胸部X线片的情况下,WOB增加和氧饱和度下降有助于鉴别肺炎患儿[22]。
幼龄是发生重度肺炎及需要住院治疗肺炎的高危因素,美国感染病学会(Infectious Diseuse Society of America,IDSA)数据显示,重度肺炎在1岁以内的发生率为35%~40%,2~5岁为30%~35%,>5~9岁为15%,>9岁仅为6%~12%[3];同时婴幼儿更易出现呼吸衰竭,需引起临床医师的高度警惕。CAP并发症的评估也是非常重要的一环,需要与CAP同步治疗。
CAP的并发症包括肺内及肺外并发症,出现并发症提示重度肺炎。肺内并发症通过临床征象和胸部影像学可以明确,包括胸腔积液、脓胸、气胸、肺不张、肺坏死、肺脓肿、支气管胸膜瘘、急性呼吸窘迫综合征及急性呼吸衰竭等。肺外并发症包括肺部感染引发的脓毒症、严重脓毒症及脓毒性休克等,感染播散引起的迁延性病灶(心包炎、心内膜炎、腹膜炎、脑膜炎、脑脓肿、脓毒症性关节炎、骨髓炎等)、中毒性脑病、中毒性肠麻痹、溶血尿毒综合征和噬血细胞综合征等。
儿童罹患肺炎时,常出现不同临床特征的组合,单一的症状或体征对肺炎诊断价值有限(表1)。
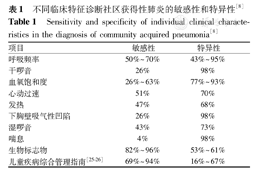
不同临床特征诊断社区获得性肺炎的敏感性和特异性[8]
Sensitivity and specificity of individual clinical characte-ristics in the diagnosis of community acquired pneumonia[8]
| 项目 | 敏感性 | 特异性 |
|---|---|---|
| 呼吸频率 | 50%~70% | 43%~95% |
| 干啰音 | 26% | 98% |
| 血氧饱和度 | 26%~63% | 77%~93% |
| 心动过速 | 51% | 70% |
| 发热 | 47% | 68% |
| 下胸壁吸气性凹陷 | 26% | 98% |
| 湿啰音 | 43% | 73% |
| 喘息 | 4% | 98% |
| 生物标志物 | 82%~96% | 53%~61% |
| 儿童疾病综合管理指南[25,26] | 69%~94% | 16%~67% |
临床医师常根据不同临床特征的组合,识别肺炎,并评估肺炎的严重程度(图1)。
Rambaud-Althaus等[20]系统回顾了5岁以下儿童肺炎文献,对肺炎相关的症状(发热、咳嗽、呼吸增快、呼吸困难、喂养困难、呕吐)和体征(鼻翼扇动、呼气呻吟声、体温>38 ℃、RR>50次/min、捻发音、湿啰音、干啰音、呼吸音减弱、喘息、下胸壁吸气性凹陷)进行评估,计算对于肺炎诊断的敏感性和特异性。分析了2014年之前发表的18篇文献,结果显示WHO认定的与年龄相关的呼吸增快征象(6项研究;集合敏感性0.62,95%CI:0.26~0.89;特异性0.59,95%CI:0.29~0.84)和下胸壁吸气性凹陷(4项研究;集合敏感性0.48,95%CI:0.16~0.82;特异性0.72,95%CI:0.47~0.89)诊断性能较差。集合阳性似然比(LR)最高的特征为RR>50次/min(1.90,95%CI:1.45~2.48)。集合阴性RR最低的特征为咳嗽(0.30,95%CI:0.09~0.96)。因为没有一个被评估的临床特征达到具有临床意义且普遍接受的水平(阳性LR>5.0确立诊断,或阴性LR<0.2排除诊断),所以目前没有一个临床特征足以明确诊断肺炎。
Shah等[3]检索了Medline和Embase数据库所有年龄段儿童肺炎的诊断研究,这些研究包括5岁以下的儿童,共纳入23篇。计算每个与肺炎诊断相关的症状和体征的LR、敏感性和特异性。对23项可能患有肺炎的儿童前瞻性队列(总例数13 833例)进行研究,通过胸片中显示渗出浸润病灶作为诊断肺炎的标准,没有单一症状与肺炎密切相关。体征异常如发热(体温>37.5 ℃,LR 1.7~1.8,敏感性80%~92%,特异性47%~54%)和呼吸急促[RR>40次/min,LR 1.5(95%CI:1.3~1.7),敏感性79%,特异性51%]与肺炎诊断也无明显相关性。同样,听诊结果与肺炎诊断无关。但中度低氧血症[血氧饱和度≤96%,LR 2.8 (95%CI:2.1~3.6),敏感性64%,特异性77%]和WOB增加[呼气呻吟声、鼻翼扇动和下胸壁吸气性凹陷,阳性LR 2.1(95%CI:1.6~2.7)]是与肺炎最相关的体征。正常氧合(血氧饱和度>96%)降低了肺炎的可能性(LR 0.47, 95%CI:0.32~0.67)。尽管没有一项发现能可靠地将肺炎与儿童呼吸系统其他疾病相区分,而低氧血症和WOB增加较呼吸急促和听诊结果更为重要。
由于单一的症状或体征对肺炎诊断价值有限,迫切需要建立一种新的综合评价体系。Pereira等[27]提出在儿童肺炎诊断中运用"模糊集理论",并分析比较了随机模型和模糊模型在临床症状与诊断关系中的性能。将153例儿童的诊断信息(肺炎、其他非肺炎性疾病、健康儿童)和7项临床症状分成2个样本,一个用于分析,另一个用于验证。前者通过多判别分析(multi-discriminant analysis,MDA)和模糊最大-最小成分(fuzzy)得到关系式,后者用于评估从每种关系类型得出的预测。MDA和fuzzy在预测方面相似,在验证样本中正确分配了75.7%~78.3%的患者,仅1例轻度毒血症患儿被MDA误认为没有患病,被fuzzy正确地认为是某种疾病。在相关性方面,2种方法均认为胸部X线片、呼吸困难、听诊与肺炎相关性较好,但只有fuzzy能检测出心率(heart rate,HR)、体温、毒血症、RR与肺炎的关系。此外,只有fuzzy能够检测出HR与未患病之间的关系。"模糊集理论"检测到了随机模型看不到的关系,确实提高了临床"诊断"能力。
儿童CAP无格式化诊断标准,因此更需要强调临床综合评估。综合临床症状、体征、胸部影像学及并发症情况进行分析,即可完成儿童CAP的诊断及严重程度初步评估。在常规思维模式中,对于儿童CAP的诊断,其实包括了定性、定位和确定严重程度3个维度,构成了初步评估的一个完整体系。
定性,是指对疾病性质的判断和可能的病原学判断。由于儿童的年龄跨度为出生28 d~<18岁,不同年龄的CAP临床特点差异极大,虽然临床症状、体征、胸部影像学能提供一定信息,但依然无法满足所有CAP的诊断需求。部分疑难呼吸系统疾病的首发表现可能是CAP,但随着各种证据的收集和更多的信息完善,最后依然需要修正诊断。大部分CAP系感染因素造成,对不同病原的初步判断及采取相应的对因治疗显得尤为重要。《儿童社区获得性肺炎管理指南(2013年版)》[4,5]中提及了临床征象对病原学的提示,对临床的指导意义非常大。《儿童社区获得性肺炎诊疗规范(2019年版)》[28]没有此相应的章节,但还是可以参考2013年版指南的相关内容。病毒性肺炎多见于婴幼儿,常伴有喘息症状。细菌性肺炎可有两肺干湿啰音,喘息症状少见,临床体征和胸片可呈肺实变征象。肺炎支原体肺炎多见于学龄期儿童,主要表现为发热、咳嗽,部分患儿有喘息,肺部可出现啰音,胸片呈肺间质浸润性、小叶性、大叶性肺实变和肺门淋巴结大;经大环内酯类抗生素正规治疗7 d及7 d以上,临床征象加重、仍持续发热、肺部影像学所见加重者,可考虑为难治性肺炎支原体肺炎[4,5]。这些高度凝练的描述,经过岁月洗礼,依然历久弥坚。
定位,是指CAP累及胸部的病变范围和部位,主要是通过胸部影像学评估而定。胸部病变主要包括肺实质和间质的病变,亦包括不同程度气管支气管累及,还包括从胸膜、纵隔、横隔、胸腔内淋巴结到肺血管的病变。这些病变对分析和指导后续治疗有重要提示意义。如大范围肺不张,是进行支气管镜检查的适应证;中到大量的胸腔积液,是进行胸腔引流的适应证;内脏反位伴支气管扩张,往往提示需要进一步支气管黏膜活检和基因检测。
定严重度,是指评估CAP的严重程度,依据严重程度的不同,决定了治疗的合适场所以及提高治疗的相应支持措施,甚至还决定了抗菌药物的选择、是否联合用药和疗程等。严重肺炎必导致住院时间延长和高死亡率,所以在CAP诊断的同时,同时评估严重程度是很重要的。CAP患儿有相当一部分存在早产、低出生体重、支气管肺发育不良、先天性发育畸形、先天性免疫缺陷、神经肌肉病变和遗传代谢疾病等基础疾病,加之年幼儿本身处于生理性免疫低下期,发生重症的风险就高,且易在短期发生恶化,需要加强临床动态评估。基层医务人员需要充分认识儿童CAP的复杂性,遇到重症病例宜及时转诊。
近年来,随着人工智能技术运用,为肺炎临床综合评估提供了可预期的诱人前景。Naydenova等[8]发现以临床驱动进行数据挖掘,通过智能机器深度分析研究,可以获得整体的诊断评估,包括肺炎识别、严重程度和病原学确定。这一发现在一项大数据集上得到了验证,该数据集有780例确诊为肺炎的儿童和801例年龄匹配的健康对照,包含8个特征:4个生命体征(RR、HR、血氧饱和度、体温)、2个肺音(呻吟声、湿啰音)和2个生物标志物(C反应蛋白、脂质运载蛋白-2)。肺炎可通过4个量化的生命体征(RR、HR、血氧饱和度、体温)来确定,有98.2%的敏感性和97.6%的特异性。严重程度可以通过3个生命体征(RR、HR、血氧饱和度)和2个肺音的组合来确定,有72.4%的敏感性和82.2%的特异性;再添加常规生物标志物(C反应蛋白)能进一步改善严重程度预测准确性,89.1%的敏感性和81.3%的特异性。利用3种生命体征(RR、HR、血氧饱和度)和1种新型生物标志物(脂质运载蛋白-2)可以确定病原,有81.8%的敏感性和90.6%的特异性。
WHO所公布的肺炎诊断指标中,年龄相关的呼吸增快和胸壁吸气性凹陷诊断准确性并不高。对诊断肺炎有力的特征是RR>50次/min、呼气呻吟声、下胸壁吸气性凹陷及鼻翼扇动。仅一项临床特征并不能充分地诊断肺炎,联合最佳的临床症状和体征可提高总体的诊断准确率[20]。随着人工智能技术的开发及应用,相信在可预期的未来,诊断肺炎的模式会发生重大改变。临床基础数据的治理是实施人工智能的重要保障,从现在开始关注肺炎临床基础数据的结构化和量化,就可以在今后的大数据竞争中占得先机。
所有作者均声明不存在利益冲突