
探讨潮气肺功能检查区分胸内大、小气道阻塞性病变的价值。
以2014年4月至2019年6月在重庆医科大学附属儿童医院确诊的124例胸内阻塞性疾病[包括闭塞性细支气管炎(BO)、毛细支气管炎、气道异物和中心气道狭窄]婴幼儿为研究对象,根据疾病不同的病变位置分为小气道病变组(BO、毛细支气管炎)和大气道病变组(气道异物、中心气道狭窄),以同期在该院就诊的111例健康婴幼儿作为健康对照组。采用体积描记法检测潮气肺功能。
达峰时间比(TPTEF/TE)、达峰容积比(VPTEF/VE)测量值相比较,各疾病组均低于健康对照组TEF/TE:BO组13.2(10.3,16.3)%、毛细支气管炎组15.9(13.2,19.7)%、气道异物组24.5(16.7,30.7)%、气道狭窄组20.7(16.1,29.3)%、健康对照组30.2(25.6,36.5)%;VPTEF/VE:BO组18.2(17.8,22.3)%、毛细支气管炎组20.3(17.0,21.6)%、气道异物组26.0(20.5,30.7)%、气道狭窄组22.9(20.2,29.1)%、健康对照组31.5(28.1,37.0)%](P<0.05),小气道病变组低于大气道病变组(P<0.05)。各疾病组功能残气量高于健康对照组[BO组(501.6±166.5) mL、毛细支气管炎组(334.6±149.6) mL、气道异物组(392.2±130.1) mL、气道狭窄组(350.1±127.9) mL、健康对照组(191.6±73.8) mL](P<0.05)。小气道病变组潮气呼气峰流速/剩余25%潮气量时呼气流速(PF/TEF25)高于健康对照组及大气道病变组[BO组232.7(183.2,261.2)%、毛细支气管炎组186.4(153.3,247.7)%、气道异物组143.1(126.8,168.9)%、气道狭窄组140.3(122.9,186.0)%、健康对照组132.3(123.1,147.8)%](P<0.05),大气道病变组PF/TEF25与健康对照组比较差异无统计学意义(P>0.05)。各组间气道阻力比较差异无统计学意义(P>0.05)。小气道病变组潮气呼吸流速容量曲线(TBFV)呼气相下降支斜率增加且向横轴凹陷,大气道病变组TBFV下降支斜率无明显增加。
TPTEF/TE、VPTEF/VE下降,同时PF/TEF25升高提示小气道阻塞性病变。PF/TEF25是反映小气道阻塞的敏感指标。结合参数和TBFV形状综合分析有助于鉴别胸内大、小气道阻塞性病变。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
婴幼儿气道阻塞性疾病一直以来都是研究的热点,尤其是胸内气道阻塞性疾病,常见病因包括毛细支气管炎、支气管哮喘、气道异物、支气管肺发育不良等。不同病因的阻塞性疾病病变发生的位置不同,如气道异物、气管软化等阻塞部位常发生在大气道;毛细支气管炎、闭塞性细支气管炎(BO)等阻塞部位则在小气道。然而虽然病变位置不同,胸内阻塞性疾病的婴幼儿临床上却通常表现为咳嗽、喘息等症状,影像学也多有不典型表现,导致其病因的鉴别存在困难。在成人及年长儿,肺功能检测被认为是胸内阻塞性疾病诊断及病情评估的金标准,其特征性的改变可有效提示阻塞发生的位置及程度。婴幼儿潮气肺功能检查目前常用于喘息儿童气道阻塞程度评估及哮喘发生风险的预测研究[1,2],但因为检测方法和原理与年长儿不同,潮气肺功能提示阻塞发生位置的价值目前仍未得到一致的认可。本研究通过分析不同病变部位的胸内阻塞性疾病婴幼儿的肺功能数据及图形,探讨潮气肺功能各参数的意义及其区分胸内大、小气道阻塞性病变的应用价值,为临床鉴别诊断不同病因的胸内阻塞性疾病提供依据。
研究选取2014年4月至2019年6月在重庆医科大学附属儿童医院呼吸科住院治疗或呼吸哮喘专科门诊就诊的以喘息为主要症状的0~3岁婴幼儿为研究对象,选择性入组BO、毛细支气管炎、气道异物和中心气道狭窄4个病种。BO和毛细支气管炎的诊断标准分别参照中华医学会2012年《儿童闭塞性细支气管炎的诊断与治疗建议》[3]和美国儿科学会(AAP) 2014年《毛细支气管炎诊治指南》[4];中心气道狭窄[5]和气道异物的患儿为经纤维支气管镜确诊的、无危及生命的严重呼吸困难的婴幼儿。疾病组患儿均为单一病种。排除标准:(1)存在除中心气道狭窄外其他先天性肺部发育异常或先天性心脏病;(2)其他慢性肺部疾病病史;(3)无法完成肺功能测试或测试结果不符合质控标准者。根据病变位置不同将患儿分为小气道病变组(BO、毛细支气管炎)和大气道病变组(气道异物、中心气道狭窄),选取同期在重庆医科大学附属儿童医院儿保科门诊或体检中心就诊的健康婴幼儿作为健康对照组,分别检测其潮气呼吸肺功能。本研究通过重庆医科大学附属儿童医院医学伦理委员会批准(批准文号:089/2013),患儿监护人均知情同意,并签署知情同意书。
BO及毛细支气管炎患儿于疾病急性期,且在雾化吸入支气管扩张剂、糖皮质激素、高渗盐水等药物之前进行检测;气道狭窄和气道异物患儿于纤维支气管镜治疗之前检测,所有患儿测试前未接受任何药物治疗。受试者口服水合氯醛30~50 mg/kg进入平稳睡眠状态后,由同一位操作人员严格按照美国胸科协会和欧洲呼吸协会制定的操作指南[6,7,8]通过同一台肺功能体描仪(Type MS BabyBody,Plethysmography,CareFusion,Germany)依次完成潮气呼吸和体描箱测试。主要参数包括呼吸频率(RR)、每公斤体质量潮气量(VT/kg)、达峰时间比(TPTEF/TE)、达峰容积比(VPTEF/VE)、潮气呼气峰流速/剩余25%潮气量时的呼气流速(PF/TEF25)、呼吸中期流速比(TEF50/TIF50)、吸呼时间比(TI/TE)、功能残气量(FRC)和气道阻力(Reff)。
检测前适当清理口鼻腔分泌物,受试者进入平稳睡眠状态后仰卧于操作平台上,通过合适的面罩盖紧患儿口鼻连接受试者和肺功能仪,保证口鼻不漏气,待肺功能仪显示流速、容量信号随时间的变化平稳以后开始采集数据。潮气呼吸要求每名受试者有5次有效测量值,每次有效测量包括20~25个有效潮气呼吸。5次测量值的RR和VT变异率在5%之内,其他参数的变异率在10%以内。体描箱测试要求气道阻断前呼气末水平稳定程度(EELs%)小于10%时方可开始阻断,当系统自动提示漏气或气道阻断前后呼气末水平变化的百分比(d-EEL%)>25%、图形未围绕拟合直线走形、口压箱压时相性差时,该记录需舍弃。每位受试者至少记录3次有效测量数值,3次测量值的RR和VT变异率在5%之内,Reff和FRC的测量值变异率<10%。
采用SPSS 23.0软件进行统计分析。正态分布的计量数据以 ±s表示,多组间比较采用单因素方差分析,组间两两比较采用SNK-q检验;非正态分布的计量资料采用M(P25,P75)表示,多组间比较采用Kruskal-Wallis H检验,组间比较采用Mann-Whitney U检验。计数资料采用构成比(%)表示,组间比较采用χ2检验。以双侧检验P<0.05为差异有统计学意义。
±s表示,多组间比较采用单因素方差分析,组间两两比较采用SNK-q检验;非正态分布的计量资料采用M(P25,P75)表示,多组间比较采用Kruskal-Wallis H检验,组间比较采用Mann-Whitney U检验。计数资料采用构成比(%)表示,组间比较采用χ2检验。以双侧检验P<0.05为差异有统计学意义。
除外具有合并症患儿,并剔除质控不合格病例后,健康对照组入组健康婴幼儿111例,疾病组入组124例。中心气道狭窄组38例包括左主支气管狭窄17例、右主支气管狭窄11例、右中间段支气管狭窄2例、气管中下段狭窄合并左主支气管狭窄5例、气管中下段狭窄合并右主支气管狭窄3例。各组均以男性患儿为主,性别构成比差异无统计学意义(P>0.05)。除毛细支气管炎组年龄低于其他4组外(P<0.05),各组年龄比较差异无统计学意义(P>0.05)(表1)。

健康对照组、BO组、毛细支气管炎组、气道异物组和气道狭窄组儿童一般资料比较
Comparison of general data of children among the healthy control group,BO group,bronchiolitis group,airway foreign body group and airway stenosis group
健康对照组、BO组、毛细支气管炎组、气道异物组和气道狭窄组儿童一般资料比较
Comparison of general data of children among the healthy control group,BO group,bronchiolitis group,airway foreign body group and airway stenosis group
| 组别 | 例数 | 年龄(月, ±s) ±s) | 男[例(%)] |
|---|---|---|---|
| 健康对照组 | 111 | 20.03±8.95a | 75(67.6) |
| BO组 | 18 | 20.56±9.12a | 13(72.2) |
| 毛细支气管炎组 | 37 | 8.13±5.63 | 26(70.3) |
| 气道异物组 | 31 | 20.82±6.14a | 20(64.5) |
| 气道狭窄组 | 38 | 20.38±10.42a | 25(65.8) |
| F/χ2值 | 44.66 | 1.05 | |
| P值 | <0.001 | 0.832 |
注:BO:闭塞性细支管炎;a与毛细支气管炎组比较,P<0.05 BO:bronchiolitis obliterans;acompared with bronchiolitis group,P<0.05
各疾病组TPTEF/TE、VPTEF/VE数值均低于健康对照组,FRC均高于健康对照组(P<0.05),BO组和毛细支气管炎组分别与气道异物组和气道狭窄组比较,TPTEF/TE、VPTEF/VE数值均下降,组间比较差异有统计学意义(P<0.05)。BO组和毛细支气管炎组间比较,TPTEF/TE、VPTEF/VE数值差异无统计学意义(P>0.05);气道异物组和气道狭窄组间比较,TPTEF/TE、VPTEF/VE数值差异无统计学意义(P>0.05)。BO组和毛细支气管炎组PF/TEF25数值高于健康对照组及气道异物组、气道狭窄组(均P<0.05),气道异物和气道狭窄组PF/TEF25数值与健康对照组比较差异无统计学意义(P>0.05)。各组间Reff比较差异均无统计学意义(P>0.05)。BO组TEF50/TIF50低于健康对照组(P<0.05),TI/TE低于健康对照组及其他疾病组(均P<0.05)。毛细支气管炎组RR高于健康对照组和其他疾病组(P<0.05);VT/kg低于健康对照组和其他疾病组(P<0.05)(表2)。
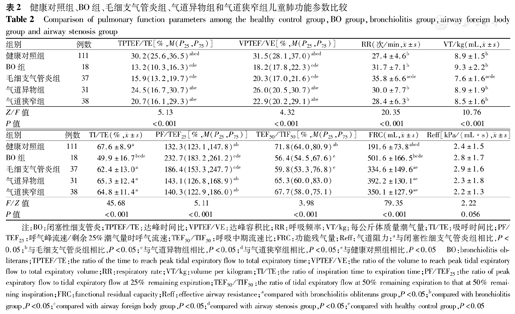
健康对照组、BO组、毛细支气管炎组、气道异物组和气道狭窄组儿童肺功能参数比较
Comparison of pulmonary function parameters among the healthy control group,BO group,bronchiolitis group,airway foreign body group and airway stenosis group
健康对照组、BO组、毛细支气管炎组、气道异物组和气道狭窄组儿童肺功能参数比较
Comparison of pulmonary function parameters among the healthy control group,BO group,bronchiolitis group,airway foreign body group and airway stenosis group
| 组别 | 例数 | TPTEF/TE[%,M(P25,P75)] | VPTEF/VE[%,M(P25,P75)] | RR(次/min, ±s) ±s) | VT/kg(mL, ±s) ±s) |
|---|---|---|---|---|---|
| 健康对照组 | 111 | 30.2(25.6,36.5)abcd | 31.5(28.1,37.0)abcd | 27.4±4.6b | 8.9±1.5b |
| BO组 | 18 | 13.2(10.3,16.3)cde | 18.2(17.8,22.3)cde | 31.7±7.1b | 9.3±2.2b |
| 毛细支气管炎组 | 37 | 15.9(13.2,19.7)cde | 20.3(17.0,21.6)cde | 35.8±6.6acde | 7.6±1.6acde |
| 气道异物组 | 31 | 24.5(16.7,30.7)abe | 26.0(20.5,30.7)abe | 30.0±7.7b | 8.9±1.9b |
| 气道狭窄组 | 38 | 20.7(16.1,29.3)abe | 22.9(20.2,29.1)abe | 28.4±6.3b | 8.5±1.6b |
| Z/F值 | 5.13 | 4.32 | 20.35 | 10.76 | |
| P值 | <0.001 | <0.001 | <0.001 | <0.001 |
| 组别 | 例数 | TI/TE(%, ±s) ±s) | PF/TEF25[%,M(P25,P75)] | TEF50/TIF50[%,M(P25,P75)] | FRC(mL, ±s) ±s) | Reff[kPa/(mL·s), ±s] ±s] |
|---|---|---|---|---|---|---|
| 健康对照组 | 111 | 67.6±8.9a | 132.3(123.1,147.8)ab | 71.8(64.0,80.9)ab | 191.6±73.8abcd | 2.4±1.5 |
| BO组 | 18 | 49.9±16.7bcde | 232.7(183.2,261.2)cde | 56.4(54.5,67.6)e | 501.6±166.5bcde | 2.8±1.7 |
| 毛细支气管炎组 | 37 | 62.4±13.0a | 186.4(153.3,247.7)cde | 59.8(53.3,76.8)e | 334.6±149.6ae | 2.9±1.6 |
| 气道异物组 | 31 | 65.3±12.4a | 143.1(126.8,168.9)ab | 65.3(60.0,83.0) | 392.2±130.1ae | 2.3±1.8 |
| 气道狭窄组 | 38 | 64.8±11.4a | 140.3(122.9,186.0)ab | 67.7(58.0,75.1) | 350.1±127.9ae | 2.2±1.3 |
| F/Z值 | 45.68 | 5.11 | 3.98 | 79.35 | 2.22 | |
| P值 | <0.001 | <0.001 | <0.001 | <0.001 | 0.056 |
注:BO:闭塞性细支管炎;TPTEF/TE:达峰时间比;VPTEF/VE:达峰容积比;RR:呼吸频率;VT/kg:每公斤体质量潮气量;TI/TE:吸呼时间比;PF/TEF25:呼气峰流速/剩余25%潮气量时呼气流速;TEF50/TIF50:呼吸中期流速比;FRC:功能残气量;Reff:气道阻力;a与闭塞性细支气管炎组相比,P<0.05;b与毛细支气管炎组相比,P<0.05;c与气道异物组相比,P<0.05;d与气道狭窄组相比,P<0.05;e与健康对照组相比,P<0.05 BO:bronchiolitis obliterans;TPTEF/TE:the ratio of the time to reach peak tidal expiratory flow to total expiratory time;VPTEF/VE:the ratio of the volume to reach peak tidal expiratory flow to total expiratory volume;RR:respiratory rate;VT/kg:volume per kilogram;TI/TE:the ratio of inspiration time to expiration time;PF/TEF25:the ratio of peak expiratory flow to tidal expiratory flow at 25% remaining expiration;TEF50/TIF50:the ratio of tidal expiratory flow at 50% remaining expiration to that at 50% remaining inspiration;FRC:functional residual capacity;Reff:effective airway resistance;acompared with bronchiolitis obliterans group,P<0.05;bcompared with bronchiolitis group,P<0.05;ccompared with airway foreign body group,P<0.05;dcompared with airway stenosis group,P<0.05;ecompared with healthy control group,P<0.05
健康婴幼儿的TBFV近似椭圆形(图1A);毛细支气管炎和BO患儿的TBFV普遍表现为横轴上方呼气相尖峰前移,呼气相下降支斜率增加且向横轴凹陷(图1B);中心气道狭窄及气道异物患儿的TBFV多表现为呼气相尖峰的前移,但下降支斜率无明显增加,吸气相也未发现明显的平台样改变,形状更接近于健康婴幼儿(图1C)。


本研究中气道异物和中心气道狭窄患儿系经纤维支气管镜确诊的病例,堵塞发生的位置均为主支气管及以上部分的直径在4 mm以上的气管,故可作为胸内大气道阻塞性病变的代表;BO和毛细支气管炎疾病的病理特点提示其阻塞的部位多为直径在75~300 μm的细支气管,因此本研究纳入其作为胸内小气道阻塞性病变的代表。本研究入组患儿中毛细支气管炎组月龄明显低于其他组,故与其他组相比,毛细支气管炎组RR升高、VT/kg降低,与婴幼儿呼吸系统正常生理发育过程有关。前期研究提示,TPTEF/TE、VPTEF/VE、PF/TEF25、TEF50/TIF50及TI/TE等参数均与年龄无相关性[9],故本研究纳入毛细支气管炎组作为小气道病变组进行比较分析。
普遍认为TPTEF/TE和VPTEF/VE有较好的相关性,其数值的下降可提示阻塞性通气功能障碍。对于TPTEF/TE和VPTEF/VE能否提示阻塞发生在大气道还是小气道,目前仍存在争议,有研究认为其仅能反映气道阻塞的存在,无法区分发生的位置;亦有研究认为其仅在小气道阻塞时数值才会出现下降[10,11,12,13,14]。本研究结果显示大、小气道阻塞时均会出现TPTEF/TE和VPTEF/VE的下降,但小气道病变时数值下降更加显著,这与疾病状态下的呼吸生理和自我调节有关,受呼吸过程中气道内压和胸内压变化的影响,当胸内气道阻塞时呼气阻力增加明显,呼气峰值提前出现,TPTEF和VPTEF下降,导致TPTEF/TE和VPTEF/VE数值降低,阻塞越重比值越低。FRC代表的是潮气呼吸末肺内所含的气体量,FRC数值的升高说明气体潴留的存在,因此喘息性疾病患儿FRC通常会高于健康儿童[15]。本组疾病组患儿FRC均出现升高,说明大、小气道的阻塞均可导致静息状态下有效呼吸气体量的减少,假设气道阻塞性病变中有效呼气量是一常数,阻塞部位气道直径越小,呼气所需时间越长,即TE数值升高,而VE数值不变,因此当阻塞位置发生在小气道时,比值型参数TPTEF/TE的数值应明显低于VPTEF/VE,即虽然TPTEF/TE和VPTEF/VE有较好的相关性,但TPTEF/TE在反应阻塞性病变特别是小气道功能改变方面具有更高的敏感性,本研究结果也支持这一结论。
本研究发现小气道病变组PF/TEF25显著高于大气道病变组和健康对照组,而大气道病变组PF/TEF25数值则与健康对照组无异,提示该参数在反映小气道阻塞性病变的存在上有重要的价值。PF/TEF25指的是峰流速与代表小气道功能的TEF25的比值,小气道阻塞时不仅TEF25数值下降,严重的呼气气流受限可触及呼吸中枢转换潮气呼吸为用力呼吸,引起PF的升高,而大气道梗阻则较少引起PF和TEF25两个参数的变化。小气道阻塞时PF和TEF25的反向变化会导致PF/TEF25数值改变更加显著,因此该指标能敏感的反映小气道阻塞的存在。有少量研究认为PF/TEF25是反映小气道阻塞的敏感指标,也有研究认为PF/TEF25与TPTEF/TE和VPTEF/VE三者具有良好的相关性[16,17,18],然而国内最新的儿童肺功能检测及评估专家共识[19]和儿童肺功能系列指南[20]中均未提及该参数,该参数的正常值范围仍有待于进一步的研究。
目前常用于反映大气道阻塞的参数为TEF50/TIF50和Reff,然而根据TEF50/TIF50比值水平判断胸内或胸外呼吸道阻塞可行性如何尚存不同观点[20],本研究中大气道病变组TEF50/TIF50和Reff均未表现出明显异常,此结果亦可能与阻塞发生的程度有关,后续应进一步分析异物、狭窄等阻塞的程度,并结合纤支镜、影像学等结果进一步分析。
TBFV形态亦是评价婴幼儿潮气呼吸功能的重要组成部分,从图形中可以看出,与大气道病变相比,小气道病变患儿不仅出现呼气相尖峰前移,同时可伴随呼气相下降支向横轴的凹陷,呼气相图形类似于用力肺活量检测,这也是与小气道梗阻后呼气受限严重,平稳潮气呼吸状态自动转换为用力呼吸状态有关。
需要注意的是,气道以环状软骨为界分为上气道和下气道,目前常用的潮气肺功能参数结合TBFV形状在区分上、下气道阻塞性病变中有着重要的提示作用。如常见的腺样体肥大所致的上气道阻塞,TBFV环通常表现为呼气相前段低平,末端上翘,同时吸气相也会出现平台样改变或尖峰陡然提前,TPTEF/TE和VPTEF/VE数值升高;而下气道阻塞性病变则通常表现为呼气相尖峰提前出现,TPTEF/TE和VPTEF/VE数值下降[20]。本研究中的大气道病变所指的是位于胸腔以内、气道管径在2 mm以上的气道所发生的阻塞性病变,病变所在位置属于下气道的一部分,因此本研究中大气道病变组TPTEF/TE和VPTEF/VE数值与健康对照组比较亦出现明显下降,与小气道阻塞参数数值的变化方向一致。
综上,本研究通过分析胸内阻塞性疾病婴幼儿的潮气肺功能参数和TBFV形状,认为TPTEF/TE、VPTEF/VE下降,同时PF/TEF25升高可提示小气道阻塞性病变,结合肺功能参数数值及TBFV的形状综合分析有助于鉴别胸内大、小气道阻塞性病变。
所有作者均声明不存在利益冲突



























