
儿童哮喘患病率显著升高,且发病年龄提前。早期识别年幼儿童(5岁以下)的哮喘,并进行早期有效干预十分必要。针对5岁以下儿童哮喘的诊断标准,国内外学者曾多次修订经验性诊断标准,并建立了多种哮喘预测工具进行早期诊断。但直至目前,5岁以下哮喘高危患儿的哮喘诊断仍缺乏明确统一的诊断标准。现对5岁以下儿童哮喘的国内外诊断标准及哮喘预测工具的相关研究进展做一概述,旨在提高儿科医师对儿童哮喘早期识别、早期诊断的水平,以便进行早期干预,达到良好控制。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
哮喘是儿童常见的呼吸系统疾病之一,是一种以慢性气道炎症和气道高反应性为特征的异质性疾病,以反复发作的喘息、咳嗽、气促、胸闷为主要临床表现,往往由各种病原体感染或致敏原触发[1,2]。近年多项研究显示,儿童哮喘患病率显著升高,且发病年龄提前[3,4,5,6]。中国城区儿童哮喘患病率调查结果显示,2010年我国城区0~14岁儿童哮喘患病率较10年前上升32.70%,其中以学龄前儿童(3~5岁)患病率最高[3,7]。2000年加拿大的5岁以下儿童哮喘发病年龄较7年前提前2.1岁[4]。降低5岁以下儿童哮喘的患病率需要尽早识别哮喘高危儿,并进行哮喘的早期诊断、早期干预,这对日后哮喘的良好控制及改善预后至关重要[8]。针对5岁以下儿童哮喘的诊断标准,国内外学者曾多次修订经验性诊断标准,却始终缺乏足够的循证依据[9],甚至包括全球哮喘防治创议(Global Initiative for Asthma,GINA)对5岁以下儿童哮喘的诊断标准尚无十分明确定义;国外学者不断通过前瞻性队列研究建立了多哮喘预测工具并加以验证。本文将对5岁以下儿童哮喘的国内外诊断标准及不断改进的哮喘预测工具进行综述。
中华医学会儿科学分会呼吸学组1988年曾提出婴幼儿哮喘诊断标准,从最初的8项评分到1992年的5项评分,直至1998年的不评分诊断[10,11,12]。2003年在我国试行的儿童哮喘防治常规中提及婴幼儿喘息注意事项,2008年及2016年我国儿童哮喘诊断及防治指南中提及5岁以下儿童喘息的特点,均不再明确5岁以下儿童哮喘诊断标准或预测方法[13,14,15]。儿童哮喘的诊断主要依据呼吸道症状、体征及肺功能检查,证实存在可变的呼气气流受限,并排除可引起相关症状的其他疾病[15]。2018年我国学者运用多因素Logistic回归模型建立诊断模型及评分系统初步建立了5岁以下儿童哮喘诊断标准。为建立适用于我国儿童哮喘诊断的预测模型,展开了一项问卷调查,收集了785例6岁以下喘息儿童的临床信息,通过文献研究和德尔菲法专家征询的方法筛选出5项参数(表1)建立起哮喘预测模型,该模型及其评分系统受试者工作特征曲线(ROC)曲线下面积(AUC)为0.908,最佳诊断界值为4分,灵敏度为95.8%,特异度为85.9%。研究结果显示该诊断模型实用性强,进行大规模验证研究后可逐步推广于我国临床实践[16]。
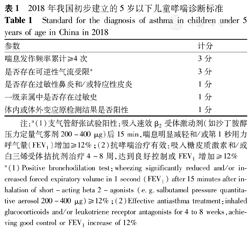
2018年我国初步建立的5岁以下儿童哮喘诊断标准
Standard for the diagnosis of asthma in children under 5 years of age in China in 2018
2018年我国初步建立的5岁以下儿童哮喘诊断标准
Standard for the diagnosis of asthma in children under 5 years of age in China in 2018
| 参数 | 计分 |
|---|---|
| 喘息发作频率累计≥4次 | 3分 |
| 是否存在可逆性气流受限a | 3分 |
| 是否存在过敏性鼻炎和/或特应性皮炎 | 1分 |
| 一级亲属中是否存在过敏史 | 1分 |
| 体内或体外变应原检测结果是否阳性 | 1分 |
注:a(1)支气管舒张试验阳性:吸入速效β2受体激动剂(如沙丁胺醇压力定量气雾剂200~400 μg)后15 min,喘息明显减轻和/或第1秒用力呼气量(FEV1)增加≥12%;(2)抗哮喘治疗有效:吸入糖皮质激素和/或白三烯受体拮抗剂治疗4~8周,达到良好控制或FEV1增加≥12%
a(1)Positive bronchodilation test:wheezing significantly reduced and/or increased forced expiratory volume in 1 second (FEV1) after 15 minutes after inhalation of short-acting beta 2-agonists (e.g.salbutamol pressure quantitative aerosol 200-400 μg)≥12%;(2)Effective antiasthma treatment:inhaled glucocorticoids and/or leukotriene receptor antagonists for 4 to 8 weeks,achieving good control or FEV1 increase of 12%
2012年由欧洲变态反应和临床免疫学会(EAACI)、美国变态反应哮喘和免疫学会(AAAAI)、美国变态反应哮喘和免疫学院(ACAAI)以及世界变态反应组织(WAO)的专家成立的哮喘变态反应和免疫国际联合会(iCAALL)提议的儿童哮喘国际共识中认为反复发作(推荐3次以上)喘息病史是儿童哮喘诊断的起点,却并未给出明确的儿童哮喘诊断标准。共识中指出,典型的哮喘症状对于明确诊断是非常重要的,这些症状包括暴露于各种刺激所诱发的反复发作的咳嗽、喘息、呼吸困难或胸闷,刺激包括刺激物(寒冷、烟草烟雾),变应原(宠物、花粉等),呼吸道感染,运动,哭闹或大笑,尤其在夜间或清晨出现症状。个人特应性病史(如湿疹、变应性鼻炎或食物/吸入性变应原过敏)和哮喘家族史有助于哮喘确诊[17,18]。2015年加拿大关于学龄前儿童哮喘的首选诊断方案:反复发作(≥2次)的哮喘样症状伴喘息表现儿童,观察其吸入支气管舒张剂后症状是否好转,若治疗后症状和严重程度和/或发作频率明显好转,可确诊学龄前儿童哮喘[19]。
2019年澳大利亚哮喘手册、2020年日本儿童哮喘指南及2020版GINA对5岁以下儿童哮喘诊断标准基本相似。明确5岁以下儿童哮喘的诊断面临巨大挑战,因为喘息和咳嗽等发作性症状在非哮喘儿童中也很常见,特别在婴幼儿中更为常见,难以对该年龄段患儿准确评估气流受限或患儿对使用支气管扩张剂后的反应情况。关于5岁以下儿童哮喘的诊断基于以下症状特征:包括活动后、大笑或哭闹时出现喘息或咳嗽,无明确的呼吸道感染;危险因素包括有过敏性疾病史(湿疹或过敏性鼻炎),直系亲属中有哮喘病史;治疗反应为试验性治疗有效;排除其他诊断[1,20,21]。

API是使用最广泛且最早被验证的哮喘预测工具。美国Castro-Rodríguez等[22]使用了图森儿童呼吸系统疾病出生队列研究(n=1 246)的问卷调查数据,通过单变量分析从中获取重要预测因素,从而提出API可用作预测儿童哮喘的诊断。API阳性指的是符合1项主要指标(父母有哮喘病史或医师诊断的湿疹)和2项次要指标(医师诊断的变应性鼻炎、与感冒无关的喘息或外周血中嗜酸性粒细胞≥0.04)。根据患儿最近1年的喘息频率,API可分为严格标准和宽松标准。严格标准是指1年内喘息发作至少4次;宽松标准是指1年内喘息发作1次以上。出生队列研究的儿童在6岁、8岁、11岁和13岁的随访调查中,API严格标准的特异度为96.1%~97.0%,灵敏度为14.8%~27.5%。API的宽松标准特异度为79.6%~82.1%,灵敏度为39.3%~56.6%[22]。在英国莱斯特州普通人群(n=1 954)中对API进行外部验证,结果显示API预测莱斯特州哮喘的能力与图森相当[23]。韩国最新有一项针对4~6岁儿童进行的横断面研究对API进行外部验证,结果显示,916例研究对象中,哮喘的患病率为3.9%。API严格标准的灵敏度为72.2%,特异度为82.0%,诊断准确性为0.771。API宽松标准的灵敏度为75.0%,特异度为79.0%,诊断准确性为0.770[24]。API的验证研究显示,其特异度、灵敏度及诊断的准确性还有待提高,用于识别哮喘儿童的预测工具仍需进一步改进,这也凸显了年幼儿童哮喘的诊断需求更好的预测工具[25]。
英国Kurukulaaratchy等[26]在怀特岛人口出生前瞻性队列研究(n=1 456)中,通过收集年幼儿童有关喘息的临床信息,运用Logistic回归分析获得独立危险因素及累计评分。该研究的随访时间为出生时、1岁、2岁、4岁和10岁。独立危险因素包括哮喘家族史、反复鼻部症状(1岁时)、反复肺部感染(2岁时)、皮肤点刺试验(SPT)阳性(4岁时),每个因素各为1分。累计得分为4分的患儿中83%可能发展为持续性喘息,得分为0的患儿80%可能为短暂性喘息。因此,该研究产生的风险评分对判断年幼儿童的持续性喘息或短暂性喘息提供了帮助。
荷兰Caudri等[27]通过调查高危人群的喘息相关临床资料,获得独立预测哮喘的参数并制定临床风险评分。在PIAMA出生前瞻性队列研究(n=3 963)中,出现喘息相关症状的人数为2 171例(55%),随访至7~8岁诊断为哮喘的人数为240例(11%)。其中预测哮喘的参数包括性别、是否早产、父母受教育程度和吸入药物史、喘息频率、除感冒以外的喘息/呼吸困难、呼吸道感染和湿疹。通过多因素分析为每个预测变量赋分来制定临床预测评分(范围0~55分),得分低于10分且有喘息症状儿童患哮喘的风险为3%,得分为30分及以上的儿童患哮喘的风险为42%。另一项研究是哥伦比亚波哥大进行的一项前瞻性队列研究,选取出现反复喘息的1~3岁儿童作为研究对象,收集API指数和PIAMA风险评分所需的信息,随访至5~6岁确定是否患有哮喘。
结果显示严格标准API的灵敏度为42.9%,特异度为79.2%,阳性预测值为37.5%和阳性似然比为2.06;而PIAMA风险评分的灵敏度为54.5%,特异度为78.9%,阳性预测值为75.0%,阳性似然比为2.59。PIAMA风险评分具有较高的灵敏度与阳性预测值,显示了较可靠的预测能力[28]。
为提高API的预测性能,美国Guilbert等[29]提出将mAPI作为预测儿童早期哮喘研究的一部分,该方法结合了食物和吸入变应原致敏的客观指标,并非过敏性鼻炎的临床诊断。mAPI阳性指的是患儿3岁前任何1年内喘息发作至少4次,符合1项主要指标(父母有哮喘病史、经医师诊断为特应性皮炎、有吸入变应原致敏的依据)和2项次要指标(有食物变应原致敏的依据、外周血嗜酸性粒细胞≥0.04、与感冒无关的喘息)。Chang等[30]使用mAPI工具进行了一项前瞻性出生队列研究(COAST)(n=289)评估哮喘患病风险。结果显示mAPI对哮喘的灵敏度为8.2%~19.0%,特异度为98%~100%,阳性似然比为4.9~55.0。尽管mAPI在API的基础上进行了改进,但其仍具有与API相似的限制,更适合评估短暂性喘息的儿童,而不是持续性喘息的哮喘儿童[31]。
美国Amin等[32]在辛辛那提儿童过敏和空气污染研究(CCAAPS)高风险出生队列(n=589)中收集相关临床信息,运用多因素Logistic回归分析的方法,评估ucAPI阳性能否准确预测7岁时客观确诊的哮喘儿童。ucAPI阳性的定义为患儿在2~3岁时至少2次喘息发作,满足1项主要指标(父母有哮喘病史、经医师诊断为特应性皮炎、有吸入变应原致敏的依据)和2项次要指标(有食物变应原致敏的依据、与感冒无关的喘息、经医师诊断的过敏性鼻炎)。在3岁时,589名儿童中有68名儿童(12.3%)的ucAPI阳性;在7岁时,有103名(17.5%)儿童符合哮喘标准。ucAPI阳性的灵敏度为44.0%,特异度为94.1%,阳性预测值为60.3%,阳性似然比为7.5。ucAPI阳性可预测7岁时哮喘的灵敏度高于图森队列中的API(灵敏度为22%)和COAST队列中的mAPI(灵敏度为17%~19%)。
英国Pescatore等[33]在莱斯特州的一项前瞻性队列研究(n=6 808)中,选取1~3岁有喘息或咳嗽症状的儿童作为研究对象,运用Logistic回归分析方法建立一种预测模型,并将其简化成一个适用于临床操作的工具。研究结果显示在1 226例随访儿童中,345例(28%)在5年后被诊断为哮喘。APT评分≥5分对哮喘的灵敏度为72%,特异度为71%,阳性预测值为49%,阴性预测值为86%,AUC为0.76。该预测工具的预测参数及部分评分结果见表2、表3。随后德国Grabenhenrich等[34]进行多中心过敏研究(MAS)出生队列(n=1 314)对APT进行外部验证。该研究选取了1990年出生的儿童(以下简称为MAS-90)作为研究对象,收集APT有关的10个预测参数的临床信息。研究结果显示哮喘的发病率和得分分布与莱斯特州队列相似。验证结果提示,该哮喘预测工具灵敏度比较高,预测方法简单无创,可作为预测哮喘风险的简单辅助工具。
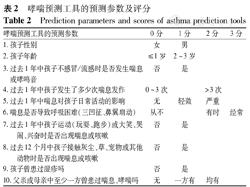
哮喘预测工具的预测参数及评分
Prediction parameters and scores of asthma prediction tools
哮喘预测工具的预测参数及评分
Prediction parameters and scores of asthma prediction tools
| 哮喘预测工具的预测参数 | 0分 | 1分 | 2分 | 3分 |
|---|---|---|---|---|
| 1.孩子性别 | 女 | 男 | ||
| 2.孩子年龄 | ≤1岁 | 2~3岁 | ||
| 3.过去1年中孩子不感冒/流感时是否发生喘息或哮鸣音 | 否 | 是 | ||
| 4.过去1年中孩子发生了多少次喘息发作 | 0~3次 | >3次 | ||
| 5.过去1年中喘息对孩子日常活动的影响 | 无 | 轻微 | 严重 | |
| 6.喘息是否导致呼吸困难(三凹征、鼻翼扇动) | 从不 | 有时 | 经常 | |
| 7.过去1年中孩子运动(玩耍、跑步)或大笑、哭闹、兴奋时是否出现喘息或咳嗽 | 否 | 是 | ||
| 8.过去12个月中孩子接触灰尘、草、宠物或其他动物时是否出现喘息或咳嗽 | 否 | 是 | ||
| 9.孩子曾患过湿疹吗 | 否 | 是 | ||
| 10.父亲或母亲中至少一方曾患过喘息、哮喘吗 | 无 | 一方有 | 均有 |

5年后孩子发展为哮喘的可能性
The likelihood of children developing asthma after five years
5年后孩子发展为哮喘的可能性
The likelihood of children developing asthma after five years
| 总分(分) | 0 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 | 13 | 14 | 15 |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 可能性(%) | 5 | 8 | 11 | 15 | 21 | 28 | 36 | 45 | 55 | 64 | 72 | 79 | 85 | 89 | 92 | 95 |
英国Wang等[35]进行MAAS出生队列研究(n=336),收集3岁以下喘息儿童的相关临床资料,运用Logistic回归分析建立一种哮喘预测工具(MAASAPT)。该预测工具包括5项危险因素:运动后喘息、喘息引起呼吸困难、劳力性咳嗽、湿疹和SPT阳性(每项1分,总分5分)。得分≥3分的儿童患哮喘的风险较高(灵敏度47%,特异度93%,阳性预测值75%;阳性似然比6.3,阴性似然比0.6),而得分为0的儿童患哮喘的风险低(阳性预测值9.3%,阳性似然比0.2)。MAAS哮喘预测工具具有较高的阳性预测值和较低的阴性似然比,方法简单,临床实用性更强。
美国Biagini等[25]和Sherenian等[31]在CCAAPS出生队列(n=589)中收集3岁以下儿童的临床资料构建PARS,并在Isle of Wight人口出生队列(n=1 098)中进行验证。PARS的预测参数包括父母的哮喘史(2分)、湿疹(2分)、与感冒无关的喘息(3分)、3岁前喘息发作(3分)、非裔美洲人种族(2分)、对2种或2种以上食物变应原和/或吸入变应原敏感及SPT阳性(2分)。研究结果显示,7岁时儿童患哮喘的风险分别为:PARS为0~4分风险为3%~11%(低风险),5~8分风险为15%~32%(中风险),9~14分风险为40%~79%(高风险)。PARS在CCAAPS与Isle of Wight两个不同队列中的灵敏度(68%,67%)、特异度(77%,79%)和AUC(0.79,0.80)相似。研究及验证结果显示,PARS比API具有更高的灵敏度和准确度,更容易识别出中/低风险的哮喘儿童。但PARS的局限性在于它是一种筛查工具而非诊断工具。
直至目前,针对5岁以下儿童哮喘的诊断标准或预测工具在全球范围内尚无统一标准。由于经验性诊断标准缺乏循证学依据,近年来我国学者首次通过文献研究及专家征询的方法建立针对6岁以下儿童哮喘的诊断标准,但尚需大规模、多中心验证研究[16]。国外学者建立的多项预测工具中的预测参数、结果及验证结果不一致,难以比较预测性能[36]。在多项哮喘预测工具中,原始API是最早提出、最常使用并得到多次外部验证的一种预测工具[37]。现有的预测工具为下一步改进的预测工具提供坚实基础,对于儿童哮喘诊断的循证决策至关重要[38]。期待不久的将来更为简化、临床实用性更强的哮喘预测工具以及统一明确的哮喘诊断标准能早日运用到临床工作中。
所有作者均声明不存在利益冲突



























