
探讨神经调节辅助通气(NAVA)对长期机械通气(PMV)患儿撤机的临床效果及对呼吸力学相关参数的影响。
回顾性分析2014年7月至2020年7月首都儿科研究所附属儿童医院重症监护室(PICU)12例符合PMV并应用NAVA(包括有创、无创NAVA)进行撤机管理的患儿资料。记录患儿主要诊断、病原学、氧合指数(OI)、小儿危重症评分(PICS)、机械通气治疗情况、呼吸力学指标、PICU住院时间及预后,评估过渡到NAVA后的相关并发症。NAVA通气前后呼吸力学参数和血气的比较采用秩和检验。
12例患儿中11例有基础疾病,早产儿合并慢性肺部疾病8例,其中Wilson-Mikity综合征2例;先天性脐膨出1例;Prader-Willi综合征(PWS)1例;脊髓性肌萎缩症(SMA)1例。8例患儿主要诊断为急性呼吸窘迫综合征(ARDS)。总机械通气时间和PICU住院时间中位数分别为32.0(25.0,39.0) d和39.5(29.5,48.5) d;有创NAVA和无创NAVA通气时间中位数分别为5.5(3.8,6.3) d和7.0(5.0,9.5) d。撤机成功率100%,出院生存率100%。患儿均无与NAVA通气相关的并发症。NAVA通气6 h后,与同步间歇指令通气(SIMV)相比,呼吸力学参数无明显差异(均P>0.05);动脉血二氧化碳分压明显降低[43.50(41.75,46.00) mmHg比48.50(45.25,56.00) mmHg,1 mmHg=0.133 kPa](Z=-2.253,P=0.024);动脉血氧分压明显升高[68.00(65.00,72.25) mmHg比62.00(59.00,64.75) mmHg](Z=-2.733,P=0.006);OI明显下降[3.70(3.38,5.60)比5.90(4.58,7.08)](Z=-2.272,P=0.023)。
采用NAVA模式对PMV患儿进行撤机管理,安全可靠、撤机成功率高;与SIMV模式相比,NAVA模式可明显改善通气和OI,尤其是慢性肺部疾病或撤机失败的PMV婴幼儿,推荐应用NAVA模式撤机。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
儿童长期机械通气(prolonged mechanical ventilation,PMV)指矫正胎龄≥37周的患儿,每日至少6 h、机械通气(MV)持续超过21 d(包括无创通气)[1]。随着危重症救治技术的进展,PMV成为后重症监护(ICU)时代面临的严峻医疗问题。一项成人PMV患者Meta分析显示,总出院死亡率为29%,1年总死亡率为59%,仅50%成功撤机,最佳撤机方案仍不确定[2]。儿童相关PMV研究较少。据报道,PMV儿童病死率为17.8%~43.0%,拔管失败率高,脓毒性休克、急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)、呼吸机相关肺炎(ventilator associated pneumonia,VAP)等并发症明显增加,ICU住院时间显著延长[3,4]。神经调节辅助通气(neurally adjusted ventilatory assist,NAVA)是一种新的通气模式,通过检测膈肌的电活动(EADi),使机械通气与患者的神经呼吸驱动同步,给予相应比例的压力支持,保持自主呼吸,改善患者与呼吸机的相互作用,缩短MV时间,在困难撤机上有良好的应用前景[5,6,7]。但NAVA在儿童PMV撤机中的应用研究较少。本研究回顾性分析首都儿科研究所附属儿童医院重症监护室(PICU)符合PMV,并应用NAVA进行撤机管理患儿的临床诊治情况及预后,以期为PMV患儿撤机提供临床依据。
回顾性分析。纳入2014年7月至2020年7月于首都儿科研究所附属儿童医院PICU住院,年龄>28 d、矫正胎龄≥37周,符合PMV[1],并应用NAVA(Servo-i呼吸机,MAQUE公司,瑞典)[包括无创NAVA(NIV-NAVA)]进行撤机管理的12例患儿。其中男8例,女4例;中位年龄3.45(2.15,4.58)个月。
收集患儿主要诊断、临床表现、病原学、氧合指数(oxygenation index,OI)、入院72 h小儿危重症评分(pediatric critical illness score,PCIS)、血气、MV治疗情况、呼吸力学指标、气胸、VAP发生情况、PICU住院时间及预后。
本研究通过首都儿科研究所附属儿童医院医学伦理委员会批准(批准文号:SHERLL 2016029)。
NAVA通气指征:(1)PMV常规通气撤机失败(拔管48 h内再插管,除外上气道因素)。(2)PMV常规通气人机对抗明显,困难撤机。(3)早产儿慢性肺疾病患儿,MV≥10 d,同步间歇指令通气(SIMV)模式撤机过程中,满足呼吸机条件:呼气末正压(PEEP)≤6 cmH2O(1 cmH2O=0.098 kPa),吸气峰压(PIP)≤18 cmH2O,吸入氧体积分数(FiO2)≤0.4,仍反复出现低氧发作,下调呼吸机参数困难。(4)无食管穿孔、梗阻或上消化道出血、手术等放置EADi导管的禁忌。经鼻或经口放置EADi导管,予NAVA模式,EADi触发设置为0.5 μV,NAVA水平设置按照预览法,PEEP水平沿用SIMV模式时水平,根据血气及通气需求调整FiO2及NAVA水平设置。评估并记录过渡到NAVA后的并发症:与NAVA导管插入相关的创伤、呼吸和/或血流动力学状态的临床恶化。
采用SPSS 23.0统计学软件进行数据分析。正态分布的计量资料以 ±s表示,组间比较采用成组t检验。非正态分布的计量资料以中位数和四分位范围(IQR)表示,组间比较采用秩和检验(Mann-Whitney U检验)。多个时间点比较采用多个独立样本秩和检验(Kruska-Wallis H检验)。P<0.05为差异有统计学意义。
±s表示,组间比较采用成组t检验。非正态分布的计量资料以中位数和四分位范围(IQR)表示,组间比较采用秩和检验(Mann-Whitney U检验)。多个时间点比较采用多个独立样本秩和检验(Kruska-Wallis H检验)。P<0.05为差异有统计学意义。
共纳入12例患儿,男8例,女4例。基础疾病:8例有早产、机械通气及肺表面活性物质替代治疗病史,其中6例入院前诊断支气管肺发育不良(bronchopulmonary dysplasia,BPD),2例入院后确诊为Wilson-Mikity综合征(WMS);1例为先天性脐膨出;1例Prader-Willi综合征(PWS)、室间隔缺损;1例脊髓性肌萎缩症(spinal muscular atrophy,SMA)。8例患儿诊断ARDS,4例为呼吸道合胞病毒(RSV)肺炎并ARDS;1例为腺病毒肺炎并ARDS,行体外膜肺氧合(ECMO)治疗25 d。PCIS为(72.5±7.5)分,OI为16.5±8.9,结果见表1。
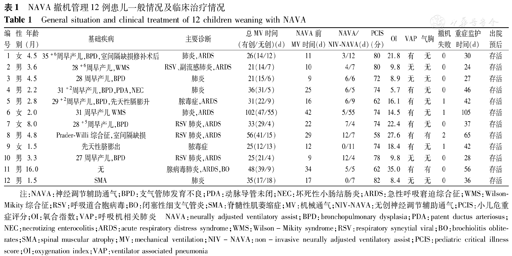
NAVA撤机管理12例患儿一般情况及临床治疗情况
General situation and clinical treatment of 12 children weaning with NAVA
NAVA撤机管理12例患儿一般情况及临床治疗情况
General situation and clinical treatment of 12 children weaning with NAVA
| 编号 | 性别 | 年龄(月) | 基础疾病 | 主要诊断 | 总MV时间(有创/无创)(d) | NAVA前MV时间(d) | NAVA/NIV-NAVA(d) | PCIS(分) | OI | VAP | 气胸 | 撤机失败 | 重症监护时间(d) | 出院预后 |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 女 | 4.5 | 35+6周早产儿,BPD,室间隔缺损修补术后 | 肺炎,ARDS | 26(14/12) | 11 | 3/12 | 80 | 21.8 | 有 | 无 | 0 | 30 | 存活 |
| 2 | 男 | 3.6 | 28+6周早产儿,WMS | RSV、副流感肺炎,ARDS | 21(14/7) | 10 | 4/7 | 80 | 9.8 | 无 | 无 | 0 | 24 | 存活 |
| 3 | 男 | 4.5 | 28周早产儿,BPD | 肺炎 | 21(15/6) | 9 | 6/6 | 72 | 8.9 | 无 | 无 | 0 | 27 | 存活 |
| 4 | 男 | 2.2 | 31+2周早产儿,BPD,PDA,NEC | 肺炎 | 36(31/5) | 25 | 6/5 | 74 | 5.7 | 有 | 无 | 0 | 46 | 存活 |
| 5 | 男 | 2.8 | 29+2周早产儿,BPD,先天性膈膨升 | 脓毒症,ARDS | 31(22/9) | 16 | 6/9 | 62 | 16.1 | 有 | 无 | 1 | 42 | 存活 |
| 6 | 女 | 2.0 | 31周早产儿WMS | 肺炎,ARDS | 102(47/55) | 42 | 5/55 | 74 | 14.5 | 有 | 无 | 1 | 105 | 存活 |
| 7 | 女 | 8.0 | 28+5周早产儿,BPD | RSV肺炎,ARDS | 33(29/4) | 22 | 7/4 | 74 | 22.4 | 有 | 无 | 0 | 37 | 存活 |
| 8 | 男 | 4.8 | Prader-Willi综合征,室间隔缺损 | RSV肺炎,ARDS | 56(41/15) | 29 | 12/7 | 58 | 27.6 | 有 | 有 | 2 | 65 | 存活 |
| 9 | 女 | 1.5 | 先天性脐膨出 | 脓毒症 | 25(12/13) | 12 | 0/11 | 74 | 18.4 | 有 | 无 | 1 | 42 | 存活 |
| 10 | 男 | 3.3 | 27周早产儿,BPD | RSV肺炎,ARDS | 25(21/4) | 9 | 12/4 | 78 | 9.8 | 无 | 无 | 0 | 28 | 存活 |
| 11 | 男 | 16.0 | 无 | 腺病毒肺炎,ARDS,BO | 48(39/9) | 34 | 5/5 | 62 | 35.0 | 有 | 有 | 0 | 56 | 存活 |
| 12 | 男 | 1.5 | SMA | 肺炎 | 35(17/18) | 17 | 0/7 | 82 | 8.4 | 无 | 无 | 0 | 36 | 存活 |
注:NAVA:神经调节辅助通气;BPD:支气管肺发育不良;PDA:动脉导管未闭;NEC:坏死性小肠结肠炎;ARDS:急性呼吸窘迫综合征;WMS:Wilson-Mikity综合征;RSV:呼吸道合胞病毒;BO:闭塞性细支气管炎;SMA:脊髓性肌萎缩症;MV:机械通气;NIV-NAVA:无创神经调节辅助通气;PCIS:小儿危重症评分;OI:氧合指数;VAP:呼吸机相关肺炎 NAVA:neurally adjusted ventilatory assist;BPD:bronchopulmonary dysplasia;PDA:patent ductus arteriosus;NEC:necrotizing enterocolitis;ARDS:acute respiratory distress syndrome;WMS:Wilson-Mikity syndrome;RSV:respiratory syncytial viral;BO:brochiolitis oblite-rates;SMA:spinal muscular atrophy;MV:mechanical ventilation;NIV-NAVA:non-invasive neurally adjusted ventilatory assist;PCIS:pediatric critical illness score;OI:oxygenation index;VAP:ventilator associated pneumonia
12例患儿均经口气管插管,无气管切开。总MV时间中位数32.0(25.0,39.0) d,切换为NAVA前MV时间17.5(10.8,26.0) d,有创NAVA-MV中位数5.5(3.8,6.3) d,NIV-NAVA-MV时间中位数7.0(5.0,9.5) d;PICU住院时间中位数39.5(29.5,48.5) d。2例发生气胸或纵隔气肿,均发生于切换至NAVA通气前。9例发生VAP。12例患儿均成功撤机,撤机成功率100%;4例有1次以上撤机失败,切换NAVA通气后撤机成功。12例患儿出院生存率100%;1年生存率83%,死亡2例,例1出院4个月死于BPD、肺动脉高压,例9出院3个月死于呼吸衰竭。
12例患儿病情平稳后采用渐进式撤机策略,由控制模式或高频振荡模式(HFO)切换成SIMV模式撤机。2例ARDS并早产、慢性肺疾病患儿出现撤机失败,再插管后改NAVA通气,成功撤机。6例早产儿相关慢性肺部疾病患儿,在SIMV模式撤机过程中低呼吸机支持条件下(PEEP≤6 cmH2O,PIP≤18 cmH2O,FiO2≤0.4),反复出现突发呼吸急促、呼吸窘迫、低氧发作、吸痰不耐受、血气恶化,需上调PIP及FiO2,加强镇静方可缓解,发作1~4次/d;排除肺部感染加重所致的呼吸恶化后,考虑撤机困难,切换至NAVA模式,上述情况当天减少至0~1次/d,均成功撤机。
例8 PWS合并室间隔缺损,撤机失败2次,切换至NAVA模式后EADi峰值低(1~5 μV),提示呼吸机相关膈肌功能障碍,调整NAVA水平及减少镇静镇痛药物剂量,EADi峰值逐渐升至5~10 μV,撤机成功。例9先天性脐膨出撤机失败后,第2次撤机时考虑巨大脐膨出还纳后腹腔高压,呼吸肌高负荷,采用NIV-NAVA支持,成功撤机。例11重症腺病毒肺炎行ECMO治疗,ECMO撤离后行肺部CT检查提示闭塞性细支气管炎,呼吸力学分析提示高气道阻力、低顺应性,SIMV撤机过程中仍表现为呼吸费力,人机不同步明显,并出现谵妄、严重睡眠障碍和喂养不耐受,切换至NAVA通气,观察到持续高EADi峰值(30~57 μV)和较高EADi谷值(2~10 μV),NAVA通气下人机协调性明显改善,呼吸做功减少,患儿耐受好、更舒适,腹胀及喂养不耐受明显好转,镇静镇痛药物减停,顺利撤机。例12 SMA患儿由SIMV模式撤机后,膈肌及肋间肌无力,采用NIV-NAVA支持,监测EADi峰值持续维持在较高水平(20~30 μV),7 d后转为家用无创呼吸机至撤机。
NAVA通气6 h与SIMV通气相比,PEEP、PIP、平均气道压(MAP)、吸气潮气量(VTi)、FiO2、EADi峰值和谷值差异均无统计学意义(均P>0.05);血气分析示动脉血二氧化碳分压(PCO2)明显降低(Z=-2.253,P=0.024),动脉血氧分压(PO2)明显升高(Z=-2.733,P=0.006),OI明显下降(Z=-2.272,P=0.023),差异均有统计学意义。撤机前FiO2(Z=-2.366,P=0.018)及NAVA水平(Z=-2.891,P=0.014)下调,PCO2降低(Z=-2.468,P=0.014),PO2升高(Z=-2.773,P=0.006),OI下降(Z=-3.595,P<0.001),呼吸力学参数和EADi峰值、谷值无明显变化(均P>0.05)。结果见表2。
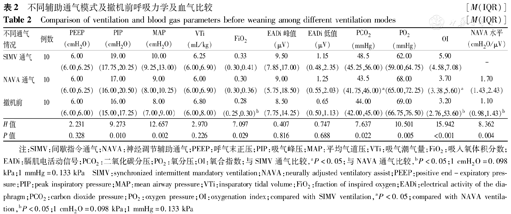
不同辅助通气模式及撤机前呼吸力学及血气比较 [M(IQR)]
Comparison of ventilation and blood gas parameters before weaning among different ventilation modes [M(IQR)]
不同辅助通气模式及撤机前呼吸力学及血气比较 [M(IQR)]
Comparison of ventilation and blood gas parameters before weaning among different ventilation modes [M(IQR)]
| 不同通气情况 | 例数 | PEEP(cmH2O) | PIP(cmH2O) | MAP(cmH2O) | VTi(mL/kg) | FiO2 | EADi峰值(μV) | EADi低值(μV) | PCO2(mmHg) | PO2(mmHg) | OI | NAVA水平(cmH2O/μV) |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| SIMV通气 | 10 | 6.00(6.00,6.25) | 19.00(17.75,20.25) | 10.00(9.25,13.00) | 6.25(6.00,6.90) | 0.33(0.30,0.41) | 9.50(7.85,17.00) | 1.15(0.48,2.35) | 48.5(45.25,56.00) | 62.00(59.00,64.75) | 5.90(4.58,7.08) | - |
| NAVA通气 | 10 | 6.00(6.00,6.25) | 17.00(16.00,20.50) | 9.00(8.00,10.25) | 6.00(6.00,6.90) | 0.30(0.30,0.36) | 9.00(5.75,18.50) | 1.25(0.55,2.03) | 43.5(41.75,46.00)a | 68.00(65.00,72.25) | 3.70(3.38,5.60)a | 1.70(1.43,2.43) |
| 撤机前 | 10 | 6.00(6.00,6.00) | 16.00(15.00,17.25) | 8.00(7.00,9.00) | 6.80(6.00,8.00) | 0.28(0.25,0.30)b | 8.50(7.75,14.25) | 0.65(0.50,1.13) | 44.00(42.00,45.00) | 69.00(66.75,76.50) | 3.20(2.76,53.60)b | 1.10(0.98,1.43)b |
| H值 | 2.231 | 9.273 | 12.657 | 2.970 | 7.097 | 0.407 | 0.747 | 7.637 | 10.501 | 15.942 | 8.362 | |
| P值 | 0.328 | 0.010 | 0.002 | 0.226 | 0.029 | 0.816 | 0.688 | 0.022 | 0.005 | <0.001 | 0.004 |
注:SIMV:间歇指令通气;NAVA:神经调节辅助通气;PEEP:呼气末正压;PIP:吸气峰压;MAP:平均气道压;VTi:吸气潮气量;FiO2:吸入氧体积分数;EADi:膈肌电活动信号;PCO2:二氧化碳分压;PO2:氧分压;OI:氧合指数;与SIMV通气比较,aP<0.05;与NAVA通气比较,bP<0.05;1 cmH2O=0.098 kPa;1 mmHg=0.133 kPa SIMV:synchronized intermittent mandatory ventilation;NAVA:neurally adjusted ventilatory assist;PEEP:positive end-expiratory pressure;PIP:peak inspiratory pressure;MAP:mean airway pressure;VTi:insparatory tidal volume;FiO2:fraction of inspired oxygen;EADi:electrical activity of the diaphragm;PCO2:carbon dioxide pressure;PO2:oxygen pressure;OI:oxygenation index;compared with SIMV ventilation,aP<0.05;compared with NAVA ventilation,bP<0.05;1 cmH2O=0.098 kPa;1 mmHg=0.133 kPa
患儿均未发生与NAVA转换相关或转换后相关的并发症,如与NAVA导管插入相关的创伤、气漏综合征、呼吸和/或血流动力学状态的临床恶化。
PMV患儿病情复杂,留滞ICU时间长,并发症多,病死率高,生活质量低下,疾病负担重[8]。人机不同步对于PMV患者来说较危险,可导致医源性肺损伤和延迟脱机。本研究中8例患儿在切换至NAVA前存在人机不同步,在腺病毒肺炎、ARDS需ECMO支持患儿的恢复期尤为明显。监测EADi信号之前很难精确地记录人机不同步。Spinazzola等[9]在中重度ARDS困难撤机儿童中采用NAVA通气,与PSV相比,NAVA显著降低人机不同步发生,吸气和呼气触发延迟明显缩短。荟萃分析显示,NAVA同步性好,即使在ECMO支持患者、长期呼吸康复、深镇静和长期MV撤机患者也能改善人机协调性[10]。需要ECMO治疗的重度ARDS患者由于吸气时间短和肺顺应性低,导致更高的人机不同步发生率,NAVA明显减少吸呼气提前切换,改善人机关系[11]。一旦ECMO患者肺开始恢复,可采用NAVA和ECMO结合,让患者自己调节潮气量(VT)、呼吸频率和PIP,提供最合适的保护性通气策略,并可早期建立自主呼吸,预防膈肌萎缩,有助于顺利撤机[12]。有报道,在儿童中应用NAVA联合ECMO治疗安全且成功[13]。
严重BPD小婴儿的肺通常由较大的气体闭陷扩张的囊组成,相邻的肺局灶性塌陷,导致整个肺的时间常数高度可变,不利于气体交换[14]。空气闭陷导致人机不同步、呼吸功增加和不适感,使小婴儿很难触发流量传感器的呼吸机;人机不同步又可能会出现呼气抵抗正压通气,导致VTi减少、血压波动和OI下降,被称为"BPD魔咒"[15],出现气体交换效率低下、气体潴留甚至气漏,需更高水平压力支持[16]。这些中重度BPD患儿在出院后的婴儿期还是RSV等重症病毒感染的高危人群,一旦出现RSV导致的肺部感染,更易发生呼吸衰竭,需要长时间的ICU住院[17]。本研究中BPD患儿中4例为RSV肺炎合并ARDS;6例BPD撤机过程中,SIMV模式下发生突然呼吸恶化,VT明显降低,EADi峰值高达30~60 μV;这些患儿在切换为NAVA模式后上述现象明显减少,EADi峰值下降。研究显示,NAVA可改善严重BPD患儿的人机同步性,减少"BPD魔咒"的发生,减少镇静药物剂量[18,19]。与常规模式相比,NAVA通气可提高BPD小婴儿的人机同步性,PIP、FiO2及OI更低,呼吸功减少,改善气体交换,舒适度提高[19]。在112例严重BPD的多中心研究中,NAVA通气总成功率67%,存活率87%;NAVA作为撤机管理模式时,撤机成功率达100%[20]。BPD婴儿在慢性康复阶段自己控制分钟通气量、吸气时间、VT和呼吸频率,减少呼吸机相关肺损伤和镇静需求,是比较适合的通气模式[6]。因此,NAVA推荐用于呼吸中枢驱动不稳定、膈肌力量相对较弱的小婴儿以及BPD撤机困难的患儿[21]。
本研究结果显示,PMV患儿切换至NAVA通气6 h后,虽然PIP、MAP等呼吸机参数与SIMV模式无明显差异,但PCO2减低,PO2升高,OI明显降低,说明NAVA通气效率更高,改善气体交换。Spinazzola等[9]发现,困难撤机的ARDS儿童NAVA通气后1 h,OI即明显改善。将NAVA作为撤机模式,本研究中12例PMV患儿撤机成功率100%,无再插管、气胸及NAVA相关并发症发生,也因此降低因MV肺损伤、VAP、发育迟缓和长期使用镇静剂引起谵妄等其他并发症风险。EADi监测是NAVA的一个潜在优势,将EADi峰值与传统的通气参数(VT、PIP、FiO2)相结合,是指导撤机过程直至拔管的有效工具[6,22]。逐渐降低NAVA水平,合适的VT和稳定降低的PIP说明肺顺应性的改善。5~15 μV是MV比较理想的EADi水平[20]。Liu等[22]研究显示,撤机困难患者进行NAVA通气时,EADi峰值9.1 μV(6.1~16.2 μV),高于呼吸机压力支持通气组,明显缩短了MV时间。EADi与横膈膜厚度保持确切的相关性[23],监测EADi水平有助于预防呼吸机相关膈肌功能障碍。而且,监测EADi有助于呼吸机设置的调整和改善,加快临床医师对撤机的评估。另外,持续高EADi峰值提示撤机困难,高的EADi峰值可能与阻塞性通气功能障碍有关[24],NAVA水平下调需谨慎而缓慢。
NIV-NAVA通气也是PMV患儿撤机成功的一个重要因素。NIV-NAVA触发、吸呼转换、通气强度等不受漏气影响,可提供较高PIP,较少引起胃胀气[21]。尤其在神经肌肉病患者,即使存在严重漏气,NAVA仍能改善人机同步[25]。研究证实,NIV-NAVA在改善人机同步性上有明显优势[26,27] 。成人急性呼吸衰竭随机对照研究显示,NIV-NAVA明显减少人机不同步发生频率及严重程度,减少无创通气并发症,90 d死亡率下降20%[28]。本研究中例6采用鼻塞或鼻罩NIV-NAVA通气55 d,无需使用镇静剂,患儿耐受好,未发生喂养不耐受及压疮等并发症。
综上,本研究结果显示,NAVA作为PMV患儿的一种撤机策略,可改善通气和OI,改善人机同步性,且舒适度更高,安全有效,撤机成功率高。尤其对于拔管失败、需长期机械通气的BPD患儿,NAVA具有良好耐受性和可行性。但本研究有一定的局限性,首先为回顾性研究,样本量小;其次,未记录人机不同步性及呼吸变异性,未进行NAVA通气前后膈肌功能评估。NAVA在PMV儿童应用的时机、获益人群以及能否缩短MV时间、提高撤机成功率,仍需要大样本量前瞻性研究。
所有作者均声明不存在利益冲突



























