
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
产科母婴同室是一个高风险的区域,由母亲陪伴新出生婴儿,家长缺乏观察、护理经验,且新生儿病情变化快,无任何行为和语言能力,不可预见性的不安全因素多。随着我国政府全面放开"二孩"政策,各级助产机构分娩量剧增,高危孕产妇数量随之增多,产科新生儿管理压力增大。因此,产科与新生儿科如何共同协作,管理好母婴同室新生儿,避免医疗事故的发生,是一项非常重要的任务。
迄今为止,我国尚无关于母婴同室新生儿管理的指南和标准。国外由于人口少,分娩量小,相对医疗资源丰富,医护人员配备充足,因此其相关指南不适用于国内。为了保障母婴同室新生儿安全,同时针对近年来母婴同室新生儿管理中存在的问题,由中国妇幼保健协会新生儿保健专业委员会、中国医师协会新生儿科医师分会牵头,组织国内部分相关专家,根据目前我国母婴同室管理的现状制订了《产科母婴同室新生儿管理建议》,以规范母婴同室新生儿管理,供各级助产机构新生儿科和产科医护人员参考。
产科母婴同室的新生儿。
建议产儿科协作共同管理。儿科医生负责管理产科母婴同室的新生儿,包括每日常规查体、高危儿管理、常见问题处理等,人员归属根据各医院实际情况决定。
取得《执业医师资格证书》的新生儿科/儿科医生,建议具备新生儿科相关工作经历,定期参加专业培训并接受考核,具备新生儿复苏的能力。
负责产科高危孕妇分娩的待产工作,必要时及时进行新生儿复苏;负责母婴同室新生儿查房,完成相关医疗文件;履行新生儿分诊、转科职责;负责对家长进行新生儿健康知识宣教,并沟通新生儿情况。
取得《护士资格证书》,具备新生儿常规护理、窒息复苏及危急处理能力。进行疫苗接种的护士应取得相应证书,掌握疫苗接种的操作规范、流程及应急预案。
负责新生儿的所有护理工作、病情观察及宣教指导,及时与新生儿科医生沟通了解治疗方案及处理措施;贯彻落实爱婴医院相关制度,做好产妇母乳喂养知识和技巧的宣教,特别是指导和帮助母婴暂时分离的产妇挤奶、保持泌乳,贮存和运输母乳到新生儿科;向人工喂养的新生儿产妇宣教并指导人工喂养相关知识;及时发现并处理不良事件,落实医院感染控制、消毒隔离和职业防护工作。
(1)新生儿分娩后,助产士/护士应让产妇查看新生儿,仔细检查和确定婴儿性别和身份,为其佩戴双腕带,建立体温单。
(2)顺产分娩新生儿出生后与母亲一同在产房观察2 h后转入母婴同室病房;剖宫产分娩新生儿手术结束与母亲一同转入母婴同室病房。
(3)在院分娩的新生儿因疾病等特殊情况需转科时,应通知家属办理转科手续,并在体温单和新生儿临时医嘱单上记录转科时间;如家属拒绝转科,医生需告知家属风险并签署相关文件。
(4)新生儿转科时,必须由家属和本院接诊医护人员共同转运,进修生、实习生不得单独转运新生儿;转送助产士/护士/医生必须与转入科室接诊医护人员进行交接,并在专用登记本上记录新生儿转科情况,转诊及接诊护士需共同确认和签名,必要时家属确认签名。
(5)母婴同室新生儿离开产科外出检查必须有本院工作人员陪同,并记录新生儿外出及返回时间。
(6)在院分娩新生儿如由新生儿病区、重症监护病区或其他病区转回母婴同室病房时,家属应到场核对信息,确认无误后将新生儿转回。若家属未到,应暂缓转回。
(7)产科病房门口设立门岗,在规定时间内按要求探视,探视者出示探视卡,并告知被探视者准确的床号、姓名方可进入探视。
(8)母婴同室的产妇外出检查、治疗、沐浴时,须有家属看护新生儿。
(9)产妇、新生儿出院需凭"出院通知单"及"新生儿放行条"离开病区。
(1)母婴同室新生儿所有医疗行为应在家长在场或知情的情况下实施,避免新生儿身份辨识错误及相关潜在医患纠纷。
(2)使用双腕带和床头卡作为辨识手段。
(3)主管护士每班核对新生儿双腕带,如有一条缺失、脱落时,应重新佩戴,佩戴时应在床旁经双人(与新生儿家属)核对无误后在腕带背面签署执行者工号并佩戴;禁止解除双腕带。
(4)更改新生儿信息时(如转科等)需同时更换手腕带和床头卡。由两人核对确认后方可执行。
(1)一针一苗,一位操作者。
(2)规范疫苗领取、储存。
(3)遵守疫苗接种禁忌证和适应证。
(4)规范注射时间、地点、部位等。
(5)注射前要检查疫苗是否在有效期内,注射后半小时内观察异常反应。
(6)完善管理制度与应急预案。
(1)新生儿床使用硬床垫。
(2)不给新生儿覆盖蓬松的毛毯、厚重的被子或带毛制品。
(3)在院新生儿采用仰卧姿势。
(4)避免房间过热,衣物应穿着合理。
(5)室内空气清新。
(1)早开奶,按需喂养。
(2)做好保暖措施。
(3)识别危险因素及早期表现,包括易激惹、呼吸窘迫、体温降低、喂养困难等,也可能无任何表现。
(4)新生儿出生后应尽早完成首次母乳喂养,喂养困难者需检测血糖。糖尿病母亲婴儿、巨大儿、大于胎龄儿、小于胎龄儿、晚期早产儿生后需常规监测血糖。至少连续3次以上血糖正常再停止监测。
(1)每张产妇床的使用面积为8~10 m2,每名婴儿应有一张床位,每个房间一般不超过3组母婴床位。
(2)母婴一方有感染性疾病时,应与其他正常母婴隔离。
(3)母婴同室病房各项操作,包括预防接种、抽血化验、新生儿筛查等,均应严格执行无菌操作和手卫生制度;皮肤化脓及有其他传染性风险疾病的工作人员,应暂时停止与婴儿接触;遇有医院感染流行时,应严格执行分组护理的隔离制度。
(4)母婴同室病房应保持环境清洁,空气清新,室内定时通风换气,必要时进行空气消毒;病房整洁,无污渍、灰尘;地面湿式清扫,遇污染即刻消毒。卫生洁具分室使用,用后晾干。
(5)病床应湿式清扫,一床一巾,床头柜等物体表面应每天清洁,一桌一抹布,用后消毒;暖箱、室内用品、母婴床、家具等物体表面每日用清水擦拭,遇污染随时消毒。
(6)产妇哺乳前应洗手、清洁乳头;哺乳用具一婴一用一消毒;隔离婴儿用具应单独使用并双消毒。
(7)婴儿生活及治疗用品等应一婴一用,避免交叉使用;新生儿被服等物品应消毒或灭菌处理。
(8)严格探视制度,控制探视人数,探视者应着清洁服装,洗手后方可接触婴儿;所在地域如感染性疾病流行,禁止探视。
(9)母婴出院后,其床单元、暖箱等,应彻底清洁、终末消毒。
新生儿入住母婴同室病房前应进行全面体格检查,根据外观、毛发、乳头、足褶纹理等评估胎龄是否与实际相符;头、心脏、手( head、heart、hand,3H)是外观畸形的好发部位,注意3H体检;注意有无产伤,如颅骨塑形、肢体骨折和臂丛神经麻痹等;对胎盘、胎儿脐带及血管应认真检查,如发现高危或可疑征象,需转新生儿病房进一步观察与诊治。
孕母年龄>40岁或<16岁,孕母有糖尿病、感染、慢性心肺疾病、吸烟、吸毒或酗酒史,母亲为Rh阴性血型,过去有死胎、死产或性传播疾病史,孕期接触放射线、有害化学物质或药物,孕期感染TORCH。
孕母早期先兆流产、孕母妊高征、贫血,胎儿宫内窘迫、胎儿宫内发育迟缓,胎盘发育不良、前置胎盘、胎盘早剥离、脐带异常(脐带过短、脐带扭曲成麻花状等)、羊水量过少、胎膜早破、羊水污染等疾病。
产时窒息、脐带绕颈,脐带脱垂,难产、手术产、急产、产程延长,分娩过程中使用镇静或止痛药物史。
①多胎儿、早产或低出生体重、小于胎龄儿、巨大儿、新生儿黄疸、先天性畸形;②若母婴同室新生儿出现发热、咳嗽、气促、呼吸困难、紫绀、惊厥、频繁呕吐、腹泻、血便、反应低下、喂养困难、重度黄疸等,需转新生儿科监护;③早产或低出生体重、先天性畸形、缺氧缺血性脑病、颅内出血、黄疸、新生儿感染性疾病、寒冷损伤、消化道出血、低血糖、坏死性小肠结肠炎、臂丛神经麻痹等,需转新生儿科监护。
有帽状腱膜下出血的风险。吸引产负压吸引时间超过20 min,超过3次吸引,负压吸引器滑脱超过2次,有以上情况时均应密切监护新生儿状况。观察内容包括:体温、心率、呼吸,头颅大小和形状,肿胀的部位和性质,如有喂养差、活动差、苍白等表现,或头皮有大面积波动感的肿块需尽快转至新生儿科。
有胎粪吸入的风险。生后4~24 h至少每4 h观察一次,每次喂奶前也要观察体温、心率、呼吸等,必要时测定脉搏氧饱和度。
孕母阴道直肠分泌物B族链球菌(GBS)培养阳性;既往新生儿GBS感染;胎膜早破>18 h;早产;孕母产时体温> 38 ℃。如果孕母使用了足量有效的抗生素治疗,新生儿生后48 h内,每次喂奶前或至少每4 h观察体温、心率和呼吸。如果家长要求提前出院(48 h内),必须由上级儿科医生同意。如果孕母的抗生素治疗不充分,还需要进行更多的观察评估和处理。
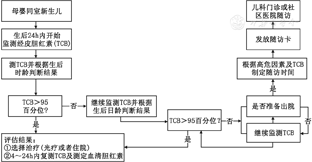
母婴同室病房医护人员应每日监测新生儿黄疸情况,如有高危因素(如溶血等)应增加监测次数;应对家长进行宣教,如果生后24 h内出现黄疸,属于异常情况,需进一步检查和治疗。新生儿黄疸处理及随访流程见图1,详细指引见2014年修订的《新生儿高胆红素血症诊断和治疗专家指南》。

一般于出生后在分娩室或手术室进行,必须仔细,包括反应、皮肤颜色、有无破损及皮疹,头颅有无包块,囟门,眼球活动,外耳廓是否完整,唇色是否红润,有无唇腭裂,气管是否居中,心肺听诊是否正常,腹部及脐带情况,外生殖器有无畸形,四肢有无畸形,活动是否自如等。主要识别任何明显的先天性畸形,评估胎龄、营养状况、有无活力,以及从宫内向宫外的转变的情况。足月新生儿生命体征正常值:腋下体温36.5~37.3 ℃;心率清醒状态100~180次/min,睡眠状态80~160次/min;呼吸40~60次/min。
一般于生后12~24 h在母婴同室病房完成,应有家长在场。确定新生儿在宫外的生活一切正常,发现任何先天或围产期获得性疾病。
主要为出院前评估,发现婴儿出生后出现的问题,例如感染、黄疸,以及前2次检查未发现的畸形,一些先天性心脏病患儿生后第1天听不到杂音。评估喂养情况,并给予出院后指导意见。
正常新生儿生后24 h内排大小便。所有新生儿应监测体重情况,如体重下降≤出生体重的10%,为生理性体重下降。如果新生儿皮肤干燥、吃奶欠佳、黄疸,更应关注体重情况。应向家长进行宣教,如发现婴儿特殊情况,须及时告知医护人员;如发现异常,需进一步检查和治疗。
母亲HBsAg阴性,足月新生儿在出生后24 h内接种第1针10 μg酵母乙肝疫苗;母亲HBsAg阳性,足月新生儿在出生后12 h内注射乙肝免疫球蛋白(HBIG剂量≥100 IU) ,同时在不同部位接种10 μg酵母乙肝疫苗。第2针和第3针分别在第1针接种后第1个月、第6个月接种(0-1-6方案)。详见新生儿疫苗接种建议。
所有足月新生儿均应于出生后尽快接种。其他情况请参照新生儿疫苗接种建议。
所有新生儿出生后立即给予肌肉注射维生素K11次,足月儿1 mg,极低出生体重儿0.5 mg。
新生儿生后需进行新生儿遗传代谢病筛查及听力筛查,详见中华人民共和国卫生部令第64号《新生儿疾病筛查管理办法》。
目前我国新生儿疾病筛查内容包括苯丙酮尿症、先天性甲状腺功能低下、葡萄糖-6-磷酸脱氢酶缺乏症(蚕豆病)。
新生儿听力筛查程序包括初筛、可疑病例复查、确诊、治疗、随访和信息统计管理。初筛在生后3~5 d完成,方法主要为耳声发射(OAE)和自动听性脑干反应(AABR)。
(1)有书面的母乳喂养政策,并常规传达到所有保健人员。
(2)对所有保健人员进行必要的技术培训,使其能实施这一政策。
(3)将有关母乳喂养的好处及处理方法告知所有孕妇。
(4)帮助母亲在产后1 h内开始母乳喂养。
(5)指导母亲如何喂奶,以及需与婴儿分开的情况下如何保持泌乳。
(6)除母乳外,禁止给新生儿喂任何食物或饮料,除非有医学指征。
(7)实行母婴同室,让母亲与其婴儿一天24 h在一起。
(8)鼓励按需哺乳。
(9)不要给母乳喂养的婴儿吸橡皮奶嘴,或使用奶嘴作安慰物。
(10)促进母乳喂养支持组织的建立,并将出院的母亲转给这些组织。
详见中国营养学会制定的《六月龄内婴儿母乳喂养指南》。
(1)婴儿特殊疾病:如半乳糖血症、苯丙酮尿症等代谢性疾病,需要用特殊配方奶喂养;严重的唇腭裂可泵奶后用特殊奶嘴喂养。
(2)母亲患某些感染性疾病。
(3)母亲服用药物、吸烟、饮酒和酗酒。
有医学指征的新生儿,添加配方奶时应遵循医嘱。在医疗文书中要记录医学指征,以及使用配方奶的数量和次数。混合喂养新生儿可用乳旁加奶或使用小勺、奶杯喂奶。
经阴道分娩的正常新生儿至少留院观察24 h方可出院。剖宫产新生儿可随母出院。
反应好,活动正常,体温正常,生命体征稳定,尿次正常,大便至少已排一次,已成功喂哺2次以上,吸吮吞咽好,脐带残端无异常。
(1)教会家长进行沐浴、脐带护理、监测体温、监测黄疸。
(2)对家长进行母乳喂养宣教。
(3)按医生要求随访。
(杨杰 封志纯 执笔)
参与本建议制定的学会委员(按单位及姓氏拼音排列):成都市妇女儿童中心医院(巨容);重庆市妇幼保健院(钟晓云);复旦大学儿科医院(陈超);广东省妇幼保健院(陈运彬、杨杰、叶秀桢);广西壮族自治区妇幼保健院(潘新年);贵州省妇幼保健院(刘玲);湖南省妇幼保健院(曹蓓);解放军第三〇二医院(张雪峰);陆军总医院八一儿童医院(封志纯);南京市妇幼保健院(韩树萍);天津市中心妇产科医院(郑军);西北妇女儿童医院(李占魁);浙江大学医学院附属妇产科医院(吴明远)

























