
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
患者男性,40岁。因反复黏液血便伴发热3年,复发10 d于2015年10月入院。患者于2012年出现黏液血便,2 ~ 5次/d,伴腹痛、腹胀及发热,体温38 ~ 39 ℃。2015年4月肠镜检查提示结肠炎症(图1),外院诊断溃疡性结肠炎,予5-氨基水杨酸及反复抗生素(具体不详)治疗好转,但症状反复,约3 ~ 5个月发作1次。起病以来体质量下降10 kg。既往发现乙肝病毒携带15年,诊断乙型肝炎肝硬化并口服恩替卡韦片0.5 mg/d共7个月。

入院体格检查:体温37.2 ℃,脉搏98次/min,浅表淋巴结未触及,腹部无压痛及反跳痛,脾脏于肋下2 cm可扪及,边缘光滑,质地中等。
实验室检查:血白细胞计数8.53 × 109/L,中性粒细胞比例75.5%,淋巴细胞比例10.3%,血红蛋白114 g/L,血小板173 × 109/L;大便隐血弱阳性;红细胞沉降率46.0 mm/h;C-反应蛋白45.20 mg/L;白蛋白34.2 g/L,球蛋白32.9 g/L;巨细胞病毒(-);EB病毒-CA-IgA(-),EB病毒-EA-IgG(-),EB病毒DNA实时荧光检测4.40 E+04 copies/ml;结核菌素皮试(+),结核感染T细胞斑点实验(-);血培养(-),大便细菌培养(-),难辨梭状芽孢杆菌毒素A/B(-),自身免疫相关抗体(-)。
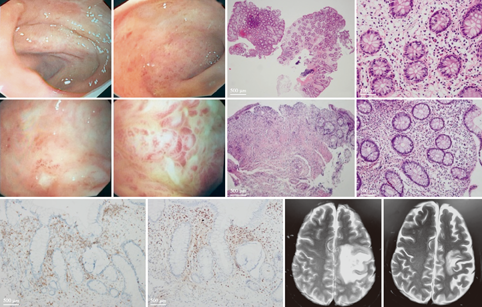
肠镜检查:2015年11月肠镜检查示全结直肠弥漫性充血水肿,多个直径约0.2 ~ 0.8 cm溃疡,溃疡间可见部分正常黏膜(图1)。肠黏膜病理镜检示黏膜息肉样隆起,部分区域纤维化、水肿,灶性重度慢性炎及部分腺体扭曲,未见肉芽肿及隐窝脓肿(图2)。免疫组化染色黏膜内浸润的淋巴细胞CD3ε(+),CD20(-),原位杂交EBV编码的小RNA(EBER)阳性。
骨髓涂片及活检:骨髓造血细胞增生活跃。骨髓流式细胞分析未见明显异常表型细胞。
影像学检查:2015年12月正电子发射计算机断层显像(PET-CT)示横结肠部分肠壁增厚、糖代谢异常增高,其临近肠系膜及腹部多发淋巴结糖代谢异常增高;横结肠其余部位、乙状结肠及直肠上段肠壁增厚、僵硬,未伴局灶性糖代谢增高。
治疗经过:先后予更昔洛韦、膦甲酸钠抗病毒及头孢美唑注射液、注射用帕尼培南倍他米隆、注射用盐酸去甲万古霉素等治疗1个月余,患者仍出现反复高热、腹痛,排黄色稀便每日7 ~ 11次,偶尔便血。外科及介入科会诊评估,均未能行淋巴结活检。依据各项检查及诊治结果,诊断为EB病毒阳性淋巴组织增殖性疾病(不排除已进展为淋巴瘤,但目前无病理依据)。予依托泊苷注射液(100 mg每周2次,再150 mg每周1次)治疗2周,同时沙利度胺100 ~ 150 mg每日2次,治疗4周,高热时用氢化可的松50 mg后患者症状缓解,排成形软便每日2次。
随访结果:患者无发热、腹痛,排成形大便每日2~3次。予沙利度胺125 mg每日2次口服,维持治疗约半年后自行停药。2017年2月患者出现右侧肢体乏力,伴发作性抽搐,头颅磁共振成像(MRI)提示左额顶叶异常信号。复查PET-CT:与2015年12月检查结果比较,原肠道及腹腔淋巴结病变消失;左侧额顶叶及左枕部皮下、鼻部、临近颊部及上唇部见新发病灶,考虑为淋巴瘤侵犯可能性大;左肺上叶下舌段新增结节样病变,倾向肿瘤侵犯。分别于2017年2月及3月给予甲氨蝶呤(Methotrexate,MTX)+异环磷酰胺(Ifosfamide,IF0)+左旋门冬酰胺酶(L-asparaginase,L-Asp)+依托泊苷(Etoposide phosphate)即SMILE方案化疗2次。2017年4月复查头颅磁共振成像提示颅内病变范围缩小(图3)。
EB病毒属于疱疹病毒科的γ亚科[1]。人群感染率超过90%,多数人于幼年感染EB病毒(epstein-barr virus,EBV),呈自限性。少数人感染EB病毒后出现较为严重疾病。EB病毒感染可导致传染性单核细胞增多症、慢性活动性EB病毒感染、EB病毒相关噬血淋巴组织细胞增生症以及恶性肿瘤,包括鼻咽癌、淋巴瘤、移植后淋巴增殖症等。慢性活动性EB病毒感染在2008年更名为EB病毒阳性淋巴组织增殖性疾病(EBV positive lymphoproliferative disease,EBV+LPD)[2],特指EB病毒慢性感染导致的一组具有谱系的淋巴组织疾病,其中包括增生性、交界性、肿瘤性疾病,不包括传染性单核细胞增多症和急性重症EB病毒感染,也不包括已明确命名的EB病毒阳性的淋巴瘤(如结外NK细胞与T细胞淋巴瘤、侵袭性NK细胞白血病、Burkitt淋巴瘤、霍奇金淋巴瘤等)。这组疾病的发展进程通常分为3个级别,1级(增生性疾病)、2级(交界性疾病)和3级(肿瘤性疾病)[3]。其发病机制是NK细胞与T细胞等免疫细胞不能彻底清除感染的EB病毒,导致体内克隆性增殖和长期潜伏[4]。
EB病毒阳性T淋巴组织增殖性疾病的诊断需同时满足以下3项标准[5]:(1)长期或反复发热、淋巴结肿大、肝脾肿大;(2)异常的EBV抗体滴度,抗EBV编码衣壳抗原(viral capsid antigen,VCA)和早期抗原(early antigen,EA)的抗体滴度升高和(或)受累组织和外周血中检测到EBV-DNA的升高;(3)慢性病程无法用其他疾病解释。
EB病毒阳性T淋巴组织增殖性疾病的病理学诊断涉及以下方面:(1)形态学,部分病例细胞形态正常,部分有较强的异型性,形态相对一致;(2)免疫组化显示活检组织内以小到中等大小、核不规则的CD3阳性T淋巴细胞浸润为主;(3)EBER阳性细胞;(4)T细胞受体基因重排。
本例患者反复出现高热,肠镜下结肠非连续性黏膜病变,肠黏膜组织原位杂交检测显示EBER阳性,均支持EB病毒阳性T淋巴组织增殖性疾病的诊断。该例患者临床也高度怀疑淋巴瘤的可能性,但外周血、骨髓、流式细胞学检查及结肠病变部位反复活检均未查见单克隆性增殖的侵袭性恶性淋巴细胞,病理形态学上无淋巴瘤依据。但从其迅速发展、高代谢、多部位侵犯等方面看确实已具有肿瘤的生物学行为。
EB病毒阳性T淋巴组织增殖性疾病的治疗方案尚未统一[4]。建议的治疗措施包括(1)抗病毒治疗,但疗效欠佳;(2)糖皮质激素、丙种球蛋白、免疫抑制剂(如环孢素A)等治疗;(3)相对温和的化疗;(4)异基因造血干细胞移植。
无论成人或儿童,EB病毒阳性T淋巴组织增殖性疾病均预后不良,可以发展为淋巴瘤等恶性疾病。半数以上患者从首发症状出现后5年内因严重并发症死亡。成人罹患EB病毒阳性T淋巴增殖性疾病少见,早期即可并发噬血细胞综合征或进展为高度恶性淋巴瘤,预后差,病死率高。
EB病毒阳性T淋巴组织增殖性疾病可累及肠道,部分患者病变相对轻微,仅表现为慢性腹泻、便血、反复发热等表现,临床医师不易诊断,往往被误诊为炎症性肠病、肠结核等其他肠道疾病。部分患者病情迅速恶化,可出现肠道穿孔及消化道大出血等严重并发症,故早期诊断和治疗尤为重要[6]。本例患者经治疗后症状缓解,甚至肠道病变消失,提示有一定疗效;但可惜后期出现新的器官侵犯,亦可见其进展快速。化疗是否可以早期进行,免疫抑制剂是否需维持治疗,维持治疗时间等需进一步探讨。
本文报道1例EB病毒阳性淋巴组织增殖性疾病误诊为溃疡性结肠炎长达3年的病例,值得关注。尽管原发性肠道淋巴瘤误诊为炎症性肠病已有不少报道,但误诊为炎症性肠病的肠道EB病毒阳性淋巴组织增殖性疾病(Epstein⁃Barr virus positive lymphoproliferative diseases,EBV+LPD)的报道少见。EB病毒相关淋巴组织增殖性疾病是EB病毒感染相关的一组具有谱系的淋巴组织疾病,既包括了多种疾病谱,又包括了从增生性到交界性再到肿瘤性的发展过程。该文报道的慢性活动性EB病毒感染即为其中一种类型。EB病毒阳性淋巴组织增殖性疾病诊断和分类复杂,属血液科和病理科的专业范畴,因有些病例的病变累及肠道,故又涉及到消化科的鉴别诊断问题。该病例报道,意在引起大家关注和讨论。


























