
探讨神经内镜下经鼻蝶入路手术治疗垂体腺瘤的临床效果并分析学习曲线,为更好的开展此类手术提供参考。
回顾性分析北京协和医院神经外科自2010年1月至2014年1月,由同一术者采用单纯神经内镜经单鼻孔蝶窦入路切除的垂体腺瘤临床资料,共124例,对比其手术前后和术者学习曲线前、后期的内分泌及肿瘤影像学改变、手术时间,并记录并发症的发生及随访情况。
不同大小、不同Knosp分级之间的垂体腺瘤全切率差异均有统计学意义(均P<0.01)。其中巨大腺瘤的全切率(11/23)显著低于微腺瘤(22/23)及大腺瘤(62/78),均P<0.05;Knosp 4级腺瘤全切率显著低于0~3级(P<0.05)。各种类型功能性垂体腺瘤之间全切率和术后的激素控制率差异均无统计学意义(均P>0.05),并发症在垂体腺瘤的大小、Knosp分级和类型间差异无统计学意义(P>0.05)。同一术者学习曲线后期Knosp 4级的肿瘤全切率显著高于前期、手术时间短于前期(P<0.05)。
内镜经蝶入路切除垂体腺瘤术野开阔、全切率高、创伤小、并发症少,有助于提高患者生活质量。术者通过规范化的学习可提高对侵袭性垂体腺瘤的全切率。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
垂体腺瘤是最常见的鞍区占位性病变,占颅内肿瘤的8%~15%[1],目前手术仍是主要的治疗手段。自从1992年Jankowski等[2]首次通过神经内镜成功经鼻蝶入路切除垂体腺瘤以来,垂体内镜技术现已成为神经外科治疗垂体腺瘤的主要手术方式。本文通过对北京协和医院神经外科自2010年1月至2014年1月,由同一术者采用神经内镜经鼻蝶入路切除124例垂体腺瘤患者手术前后情况的回顾性分析,探讨内镜技术切除垂体腺瘤的临床疗效并对学习曲线进行了分析。
124例(128次手术)行内镜下经蝶窦垂体腺瘤切除术的垂体腺瘤患者中男54例,女70例,年龄13~75 (43±15)岁,临床表现为视力视野障碍54例,头晕头痛40例,闭经、泌乳,月经不调,性功能下降35例,肢大改变39例,脸变圆红、痤疮11例。其中体检发现2例,卒中1例,术后残余复发4例。
术前所有患者均行血内分泌检查,包括胰岛素样生长因子(IGF)-1、生长激素、甲状腺功能5项、性激素6项、皮质醇及促肾上腺皮质激素(ACTH),眼科行视力视野检查。所有患者术前均行垂体磁共振(MRI)扫描确定肿瘤大小及与周边组织关系。根据垂体MRI冠状位T1增强相扫描结果对肿瘤进行Knosp分级。
评价指标包括患者激素控制率(即功能性垂体腺瘤患者术后相关激素水平恢复到正常范围内的人群所占比例),临床症状的恢复情况以及术后并发症等。患者出院后3个月复查垂体MRI及垂体相关激素水平,并定期随诊。(1)各类型功能性垂体腺瘤患者激素控制标准:生长激素腺瘤患者:随机生长激素<0.117 5 nmol/L或口服糖耐量试验中生长激素谷值<1 ng/Ml,IGF-1在正常范围[3];(2)催乳素腺瘤患者:术后随机泌乳素小于正常参考值;ACTH腺瘤患者:血皮质醇在正常水平(150~350 nmol/L)或UFC在正常水平[4];促甲状腺激素(TSH)腺瘤患者:血TSH低于正常水平。
为了研究术者经验与临床疗效的关系,将124例按研究的中位时间先后分成两组,每组约24个月,分别比较了由同一术者开展的内镜手术前、后期两阶段之间垂体腺瘤全切率、激素控制率、并发症发生率和手术时间的差异,见表1。
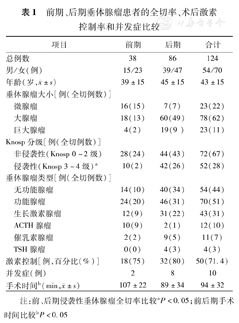
前期、后期垂体腺瘤患者的全切率、术后激素控制率和并发症比较
前期、后期垂体腺瘤患者的全切率、术后激素控制率和并发症比较
| 项目 | 前期 | 后期 | 合计 | |
|---|---|---|---|---|
| 总例数 | 38 | 86 | 124 | |
| 男/女(例) | 15/23 | 39/47 | 54/70 | |
年龄(岁, ±s) ±s) | 39±15 | 45±15 | 43±15 | |
| 垂体腺瘤大小[例(全切例数)] | ||||
| 微腺瘤 | 16(15) | 7(7) | 23(22) | |
| 大腺瘤 | 18(13) | 60(49) | 78(62) | |
| 巨大腺瘤 | 4(2) | 19(9 ) | 23(11) | |
| Knosp分级[例(全切例数)] | ||||
| 非侵袭性(Knosp 0~2级) | 28(24) | 44(43) | 72(67) | |
| 侵袭性(Knosp 3~4级)a | 10(2) | 42(26) | 52(28) | |
| 垂体腺瘤类型[例(全切例数)] | ||||
| 无功能腺瘤 | 14(10) | 40(34) | 54(44) | |
| 功能腺瘤 | 24(20) | 46(31) | 70(51) | |
| 生长激素腺瘤 | 12(9) | 31(22) | 43(31) | |
| ACTH腺瘤 | 10(9) | 2(1) | 12(10) | |
| 催乳素腺瘤 | 2(2) | 9(5) | 11(7) | |
| TSH腺瘤 | 0(0) | 4(3) | 4(3) | |
| 激素控制[例,百分比(%)] | 18(75) | 32(80) | 50(71.4) | |
| 并发症(例) | 2 | 8 | 10 | |
手术时间b(min, ±s) ±s) | 107±22 | 89±34 | 94±32 | |
注:前、后期侵袭性垂体腺瘤全切率比较aP<0.05;前后期手术时间比较bP<0.05
全麻后,患者取仰卧位,头部略后仰15°~20°,常规先从右侧鼻腔进入,以中鼻甲和鼻中隔间为手术通道,先向蝶筛隐窝的方向塞入0.01%的肾上腺素盐水棉条扩张手术通道,后沿中鼻甲向上探查,从蝶窦开口内上缘1 cm起始,沿蝶窦前壁和鼻中隔后部,弧形向后切开鼻黏膜,然后将其翻向下方,显露蝶窦前下壁和骨性鼻中隔,在德国Storz公司产的0°及30°内镜观察下用显微磨钻从蝶窦开口处磨开蝶窦前下壁骨质,充分暴露蝶窦,刮除蝶窦黏膜,磨除鞍底骨质显露鞍底硬膜。电灼并十字切开硬膜,显露肿瘤;先用取瘤镊取部分肿瘤组织留做病理学检查,然后用环形刮匙和吸引器分块切除肿瘤,对鞍上及海绵窦内肿瘤,可在30°内镜直视下尽量切除。切除肿瘤后瘤腔可用止血海绵填塞瘤腔,并用生物胶和人工硬膜封闭鞍底,用油纱条或纳吸绵填塞鼻腔。
采用SPSS 17.0软件,计数资料差异统计学意义比较采用χ2检验或Fisher确切概率法,两两比较采用χ2分割;计量资料差异统计学意义比较采用t检验,以 ±s表示。采用Logistic回归分析统计手术治疗效果与各因素之间的关联度,以P<0.05为差异有统计学意义。
±s表示。采用Logistic回归分析统计手术治疗效果与各因素之间的关联度,以P<0.05为差异有统计学意义。
124例中垂体腺瘤总体完全切除率为76.6%(95例),其中18.5%为微腺瘤(23例,占微腺瘤的95.7%),62.9%为大腺瘤(78例,占大腺瘤的79.5%),18.5%为巨大腺瘤(23例,占巨大腺瘤的47.8%)。不同大小的垂体腺瘤完全切除率差异有统计学意义(P<0.01),其中巨大腺瘤的完全切除率明显低于微腺瘤和大腺瘤(P<0.05)。Knosp分级0级25例,1级11例,2级36例,3级29例,4级23例。其中Knosp分级0~4级垂体腺瘤完全切除率分别为96%、100%、88.9%、17.4%。4例2次手术患者中2例3级,2例4级。不同Knosp分级的垂体腺瘤完全切除率差异有统计学意义(P<0.01),其中0~3级肿瘤的全切率差异无统计学意义(P>0.05),但4级肿瘤全切率明显下降,并且与0~3级的差异有统计学意义(P<0.05)。
本组垂体腺瘤类型主要有垂体无功能腺瘤、生长激素腺瘤、泌乳素腺瘤、ACTH腺瘤、TSH腺瘤。不同类型的垂体腺瘤完全切除率差异无统计学意义,表2。
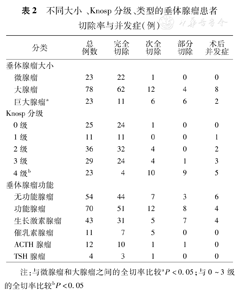
不同大小、Knosp分级、类型的垂体腺瘤患者切除率与并发症(例)
不同大小、Knosp分级、类型的垂体腺瘤患者切除率与并发症(例)
| 分类 | 总例数 | 完全切除 | 次全切除 | 部分切除 | 术后并发症 | |
|---|---|---|---|---|---|---|
| 垂体腺瘤大小 | ||||||
| 微腺瘤 | 23 | 22 | 1 | 0 | 0 | |
| 大腺瘤 | 78 | 62 | 12 | 4 | 8 | |
| 巨大腺瘤a | 23 | 11 | 6 | 6 | 2 | |
| Knosp分级 | ||||||
| 0级 | 25 | 24 | 1 | 0 | 0 | |
| 1级 | 11 | 11 | 0 | 0 | 1 | |
| 2级 | 36 | 32 | 4 | 0 | 2 | |
| 3级 | 29 | 24 | 4 | 1 | 3 | |
| 4级b | 23 | 4 | 10 | 9 | 5 | |
| 垂体腺瘤功能 | ||||||
| 无功能腺瘤 | 54 | 44 | 7 | 3 | 6 | |
| 功能腺瘤 | 70 | 51 | 12 | 8 | 4 | |
| 生长激素腺瘤 | 43 | 31 | 5 | 7 | 4 | |
| 催乳素腺瘤 | 11 | 7 | 5 | 0 | 0 | |
| ACTH腺瘤 | 12 | 10 | 1 | 1 | 0 | |
| TSH腺瘤 | 4 | 3 | 1 | 0 | 0 | |
注:与微腺瘤和大腺瘤之间的全切率比较aP<0.05;与0~3级的全切率比较bP<0.05
124例中无功能腺瘤54例(43.5%),生长激素腺瘤43例(34.7%),促肾上腺皮质激素腺瘤12例(9.7%),催乳素腺瘤11例(8.9%),ACTH腺瘤4例(3.2%)。术后对104例患者进行3~58个月的随访,复查相关内分泌激素指标,与术前相比,功能性腺瘤总体激素控制率在71.4%(50/70)。其中生长激素腺瘤患者的激素控制率为69.8%(30/43),ACTH腺瘤为9/12,催乳素腺瘤为8/11,TSH腺瘤为3/4。功能性垂体腺瘤各类型之间术后激素控制率相比较均P>0.05,表2。
术后有并发症患者10例(8.1%),其中脑脊液鼻漏3例(2.4%),尿崩症2例(1.6%),颅内感染2例(1.6%),电解质紊乱2例(1.6%),蝶窦炎1例(0.8%)。术后并发症的发生率和垂体腺瘤的大小、侵袭程度、垂体腺瘤类型差异无统计学意义,P>0.05,表2。
侵袭性垂体腺瘤(Knosp分级3~4级)的全切率在前、后期差异有统计学意义(P<0.05),并且后期的肿瘤全切率更高。学习曲线前、后期的手术时间差异有统计学意义(P<0.05)。前、后两期的激素控制率和并发症的发生率差异无统计学意义,P>0.05,表1。
有序Logistic回归分析统计结果显示,年龄因素和肿瘤侵袭程度均与治疗效果有相关性(P<0.05)。表明年龄越大、垂体腺瘤侵袭程度越高,手术治疗效果越差。手术时间和肿瘤大小对模型的贡献差异无统计学意义(P>0.05)。
内镜下经鼻蝶手术治疗垂体腺瘤的主要优势是其创伤小,术后恢复快,并发症少,同时也有利于再次经鼻腔的复发性肿瘤手术。但是,神经内镜技术也存在着一定缺陷,包括缺少立体感的二维影像及边缘图像的变形等,使术者操作不适、对术野深度及宽度估计闲难;鼻腔内"狭窄"的空间使内镜、吸引器等器械操作不协调等,可能增加手术并发症的发生率,这需要术者长期的学习来增长经验和熟练度。
垂体腺瘤临床疗效主要取决于肿瘤的大小、侵袭程度以及病理分型。国内习惯于按肿瘤的直径将垂体腺瘤分为微腺瘤(<1 cm),大腺瘤(>1 cm)及巨大腺瘤(>3 cm),本结果表明,巨大腺瘤的完全切除率明显低于微腺瘤和大腺瘤,而微腺瘤和大腺瘤的全切率差异无统计学意义。对于垂体腺瘤的侵袭程度,本研究显示,当Knosp 4级时肿瘤全切率明显下降,并且与0~3级的全切率差异有统计学意义。巨大腺瘤或Knosp 4级垂体腺瘤侵袭性强,由于侵及海绵窦及颈内动脉,经蝶入路切除仍较困难,切除时不可强求,达到手术目的即可,以免出现严重的并发症。近来对于Knosp分级≥3级或者Hardy-Wilson分级≥C级的垂体腺瘤,有学者提出"非典型性垂体腺瘤"或"侵袭性肿瘤"的说法。非典型性垂体腺瘤多为无功能腺瘤,虽为良性[5],但呈侵袭性增长,生长速度更快、更易复发,在肿瘤切除上术者大都持保守态度,多以术后辅助药物、放疗手段治疗为主,全切率相对较低。
本结果表明,不同类型垂体腺瘤的全切率差异无统计学意义。此外,术者经验和操作熟练程度也与神经内镜下垂体腺瘤切除疗效密切相关。分析由同一术者开展的内镜手术前、后期两阶段相关因素差异发现,侵袭性垂体腺瘤在学习曲线后期的肿瘤全切率更高,且学习后期患者的手术时间比前期短,但激素控制率和并发症的发生率差异无统计学意义。神经内镜技术相比于显微镜技术,实现了从"直接视物——手"的直观配合到"视屏幕——手"间接配合的转换,术者需要一个适应过程。加之内镜技术缺少立体感的"二维成像"和需要狭窄鼻腔空间下配合的操作模式,更加大了学习难度。早期术者的精力主要放在适应鼻腔空间操作,如鼻甲黏膜止血和寻找蝶窦开口等,学习曲线较为陡峭[6]。本组后期手术例数成倍增长,功能性腺瘤种类增多,大/巨大型腺瘤所占比例增大,Knosp 3~4级侵袭性强的垂体腺瘤比重增加,手术全切难度增大,但侵袭性肿瘤全切率还是有了一个明显的增长,后期患者的手术及住院时间都有明显缩短,证明术者学习曲线能力得到提高。内镜经蝶手术泌乳素瘤等功能性垂体腺瘤全切率44%~88%[7,8]。本组病例的全切率符合这一范围,但总体激素控制率在前、后期变化不显著。事实上,肿瘤的侵袭度、大小和切除范围也是影响术后激素控制率的重要因素[9],这也解释了功能性垂体腺瘤瘤全切率跨度范围大的疑问。本结果还表明,年龄和肿瘤侵袭程度为影响手术疗效的显著因素,并且随侵袭度的递增,疗效也呈递减趋势。
本组10例并发症,其中后期8例,多于前期,可能与后期手术总例数增加、侵袭度高,手术难度加大有关。据以往数据统计,经鼻蝶手术术后脑脊液鼻漏的发生率为0.5%~15%[10]。本研究中术后脑脊液鼻漏的发生率为2.4%,在此范围内。3例脑脊液鼻漏中1例在学习曲线前期出现,为女性TSH大腺瘤患者,术中发现鞍隔破坏,有清亮脑脊液流出,处理方式为"三明治"方法[11],重建鞍底,填塞蝶窦,患者3个月后已恢复。其余2例出现在后期,分别为男性无功能大腺瘤和女性生长激素大腺瘤,后者既往有糖尿病和高血压病史,2例术后曾出现高热、头痛等症状,腰穿脑脊液浑浊,白细胞数大幅增高,确诊颅内感染后予抗生素治疗,好转后出院。蝶窦炎多因窦蝶内填塞过多引起,表现为头痛、流涕和影像学占位,必要时可内镜下清理。尿崩症的主要原因可能是手术直接牵拉垂体柄或损伤局部血供引起,多为术中一过性尿崩,若为永久性尿崩则需药物替代治疗。本组2例患者尿崩术后3个月随诊复查时均好转。电解质紊乱的2例为抗利尿激素分泌不当综合征(SIADH),本组的2例均为生长激素腺瘤,1例为老年男性,1例为青年男性合并先天性心脏病。SIADH引起的低钠血症的治疗一般为严格限制入量,适量补盐,必要时需激素替代治疗。



























