
探讨心肺耦合(CPC)分析技术在慢性失眠(CI)和阻塞性睡眠呼吸暂停(OSA)中的诊断价值。
连续收集2018年7月至2019年12月于安徽医科大学附属巢湖医院睡眠障碍科就诊患者221例,夜间同步行多导睡眠图(PSG)和CPC监测。根据临床症状和PSG结果,CI及OSA患者168例(男88例,女80例),其中单纯CI(CI组)93例,单纯OSA(OSA组)36例,CI和OSA共病(COI组)39例。分析CPC和PSG测定的各项睡眠指标的一致性和两者对OSA诊断的一致性。
(1)在CI组或所有患者,CPC测定的TST、SE和REM睡眠时间显著高于PSG测定值,WASO显著低于PSG测定值(具体中位数对比是:CI组420.0 min比395.5 min、93.7%比81.8%、90.0 min比37.5 min、18.0 min比63.0 min;所有患者414.0 min比392.5 min、91.9%比81.9%、72.0 min比34.8 min、24.0 min比58.4 min;均P≤0.001);但在OSA组,CPC与PSG测定的TST、SE、WASO、REM睡眠时间和NREM睡眠时间无显著差异(均P>0.05)。(2)按OSA标准,CPC与PSG诊断的一致性不佳(κ=0.255)。仅当AHI≥ 20次/h时CPC对OSA筛查有一定价值(κ=0.580,敏感度0.85,特异度0.82,阳性预测值0.59,阴性预测值0.95,阳性似然比4.72)。
CPC存在高估CI患者睡眠质量的可能,其与PSG诊断OSA的性能相比,一致性欠佳。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
慢性失眠(chronic insomnia,CI)和阻塞性睡眠呼吸暂停(obstructive sleep apnea,OSA)是最为常见的睡眠障碍,常导致困倦/嗜睡、疲劳、躯体不适、认知损害等,严重影响患者的社会功能。多导睡眠图(polysomnogram,PSG)检测是睡眠障碍诊断的核心技术,但因其成本高、操作复杂,导联线较多,检测过程中患者依从性较差,且预约等候时间可能长,故临床上需要更加简单、便携的仪器来记录睡眠状况。
心肺耦合(cardiopulmonary coupling,CPC)分析技术是近年来发展的睡眠监测和评估新方法[1]。该方法主要运用傅里叶变换算法,分析心率和呼吸信号之间的耦合强度,达到定量评价睡眠质量、筛查睡眠呼吸事件的目的。由于对睡眠干扰小、操作简单、患者易接受,CPC技术似乎能满足大规模筛查和动态检测需求[2]。然而,CPC技术对CI和OSA患者在临床上的诊断价值并非明确,仅少量研究评估了CPC技术对OSA的诊断价值[3,4,5,6],且未比较CPC与PSG之间睡眠参数的一致性。本试验旨在比较CPC分析技术与PSG检测睡眠中心两个最常见样本(CI、OSA)人群的睡眠质量参数和睡眠呼吸参数的一致性,为睡眠医学临床诊断技术的恰当选择提供依据。
连续收集2018年7月至2019年12月安徽医科大学附属巢湖医院睡眠障碍科住院睡眠障碍(以失眠、打鼾、主观夜间呼吸紊乱或观察到的呼吸暂停,伴或不伴有白昼犯困为主要症状)患者。受试者同步行PSG和CPC监测。入组标准:CI者满足ICSD-3诊断标准[7],且行PSG检测排除OSA外的其他睡眠相关疾病(如中枢性和混合性睡眠呼吸暂停、睡眠相关运动障碍、异态睡眠、昼夜节律性睡眠-觉醒障碍)者。OSA者满足美国睡眠医学学会(AASM)诊断标准[7,8],其中5≤睡眠呼吸暂停指数(AHI)<15次/h为轻度,15≤AHI<30次/h为中度,AHI≥30次/h为重度。排除标准:存在严重的心律失常或其他心脏疾病(如感染性心内膜炎、心脏衰竭、起搏器植入术后等);慢性阻塞性肺病或严重的肺部疾病;上呼吸道感染未得到控制或患有支气管哮喘、鼻炎病史;PSG显示总睡眠时间<4 h;心电图和脑电信号质量差;正在/已行持续性气道正压通气治疗、口腔矫治器或手术治疗。
本研究通过安徽医科大学附属巢湖医院医学伦理委员会批准[201807-Kyxm-01],所有受试者均签署知情同意书。
所有受试者从21∶00~22∶00时开始记录,到次日6∶00~7∶00时结束。其中PSG由康迪Grael v2型(澳大利亚)睡眠监测仪完成。监测的指标有脑电图、眼电图、肌电图、鼻导管(鼻气流压力传感)、口鼻热敏元件、指套式血氧饱和度、Ⅱ导心电图、胸腹运动、体位,另外还有视频监控。次日数据采集后由受过专业培训的PSG技师严格参照AASM 2.3版本进行人工分析并生成各项睡眠指标,包括总睡眠时间(TST)、睡眠效率(SE)、睡眠潜伏期、睡后觉醒时间(WASO)、非快速眼球运动(NREM)睡眠1~3期时间(N1、N2、N3)、快速眼球运动(REM)睡眠时间、AHI、血氧饱和度、腿动指数、心率等。
CPC由南京丰生永康软件科技有限责任公司AECG-600D型仪完成(固定于受试者左胸心脏位置,与PSG同步进行检测)。根据心率和呼吸耦合的次数和频率,由计算机自动分析生成CPC睡眠频谱,包括为高频耦合(HFC,0.1~0.4 Hz)、低频耦合(LFC,0.01~0.1 Hz)、增强的低频耦合(e-LFC,LFC亚部分)和极低频耦合(VLFC,0~0.01 Hz)。作为基于脑电的PSG睡眠分期技术的延伸,CPC主要是基于自主神经和呼吸相互作用来描述睡眠的特征,遵循睡眠中的循环交替模式(cyclic alternating pattern,CAP)。CPC睡眠频谱中HFC与非循环交替模式(non-CAP)脑电相关,此时迷走神经张力增强,心率相对稳定、呼吸稳定、血压下降,又称稳定睡眠/深睡,主要发生在部分N2阶段和所有N3 NREM睡眠期间;而LFC与CAP脑电相关,此时交感神经张力增强,呼吸相对不稳定、心率波动、血压升高,又称不稳定睡眠/浅睡。e-LFC主要反映呼吸暂停/低通气,而正常的REM睡眠和觉醒则表现出VLFC特征[1,2,6,9]。CPC通过电脑软件自动分析对应的频谱及其持续时间,可生成睡眠参数/图谱和AHI值,其中睡眠参数包括TST、SE、初入熟睡时间、觉醒时间、浅睡(不稳定睡眠)时间、熟睡(稳定睡眠)时间、REM睡眠时间和AHI。
应用SPSS 16.0统计学软件。正态分布的计量资料用 ±s表示,非正态分布资料用M(Q1,Q3)表示。PSG和CPC两组的资料符合正态分布的采用配对样本t检验,非正态分布采用非参数检验分析。运用加权Kappa(κ)系数比较CPC和PSG对OSA诊断的一致性[10],分别计算CPC对OSA诊断的敏感度、特异度、阳性预测值、阴性预测值和阳性似然比(以PSG为标准)。P<0.05视为差异有统计学意义。
±s表示,非正态分布资料用M(Q1,Q3)表示。PSG和CPC两组的资料符合正态分布的采用配对样本t检验,非正态分布采用非参数检验分析。运用加权Kappa(κ)系数比较CPC和PSG对OSA诊断的一致性[10],分别计算CPC对OSA诊断的敏感度、特异度、阳性预测值、阴性预测值和阳性似然比(以PSG为标准)。P<0.05视为差异有统计学意义。
168例患者中男88例,女80例;年龄(50±12)(18~75)岁,体质指数(BMI)为(24±3)kg/m2。根据临床症状和PSG监测结果得到:慢性失眠(CI组)93例,单纯OSA(OSA组)36例,CI和OSA共病(COI组)39例,见图1。三组患者的一般资料比较差异无统计学意义(表1)。
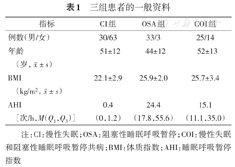
三组患者的一般资料
三组患者的一般资料
| 指标 | CI组 | OSA组 | COI组 |
|---|---|---|---|
| 例数(男/女) | 30/63 | 33/3 | 25/14 |
年龄(岁, ± s) ± s) | 51±12 | 44±12 | 52±13 |
BMI(kg/m2, ± s) ± s) | 22.1±2.9 | 25.9±2.0 | 25.7±3.4 |
| AHI[次/h,M(Q1,Q3)] | 0.4(0,1.2) | 24.4(17.8,55.6) | 15.1(11.1,35.0) |
注:CI:慢性失眠;OSA:阻塞性睡眠呼吸暂停;COI:慢性失眠和阻塞性睡眠呼吸暂停共病;BMI:体质指数;AHI:睡眠呼吸暂停指数
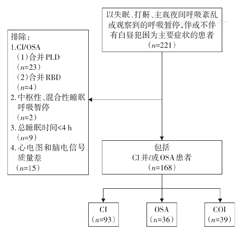

注:CI:慢性失眠;OSA:阻塞性呼吸暂停;COI:慢性失眠和阻塞性呼吸暂停共病;PLD:周期性肢体运动障碍;RBD:快速眼动睡眠行为障碍
对所有和CI组患者,CPC测定的TST、SE和REM睡眠时间显著高于PSG,WASO显著低于PSG(均P≤0.001),而测定的NREM睡眠时间无显著差异(分别P=0.663、0.272,表2)。COI组中CPC测定的TST、SE和NREM睡眠时间高于PSG(均P<0.05),WASO显著低于PSG(P<0.001),而测定的REM睡眠时间为边缘显著性差异(P=0.055,表2)。对OSA组,CPC测定的TST、SE、WASO、REM睡眠时间和NREM睡眠时间与PSG测定的均无显著差异(均P>0.05,表2)。在NREM睡眠中,CI组中CPC测定的浅睡时间、熟睡时间分别与PSG测定的N1、N2期睡眠时间比较,差异无统计学意义(均P>0.05,表3)。

不同组别患者中CPC和PSG测定的睡眠参数比较[M(Q1,Q3)]
不同组别患者中CPC和PSG测定的睡眠参数比较[M(Q1,Q3)]
| 睡眠参数 | PSG | CPC | P值 | |
|---|---|---|---|---|
| 所有患者 | ||||
| (n=168) | ||||
| TST(min) | 392.5(345.3,430.6) | 414.0(378.0,462.0) | <0.001 | |
| SE(%) | 81.9(74.0,90.3) | 91.9(84.6,95.7) | <0.001 | |
| WASO(min) | 58.4(35.6,106.0) | 24.0(18.0,54.0) | <0.001 | |
| REM睡眠时间(min) | 34.8(21.1,54.5) | 72.0(36.0,100.5) | <0.001 | |
| NREM睡眠时间(min)a | 354.8(301.1,396.8) | 336.0(300.0,390.0) | 0.663 | |
| CI组(n=93) | ||||
| TST(min) | 395.5(354.8,434.0) | 420.0(402.0,474.0) | <0.001 | |
| SE(%) | 81.8(74.5,89.7) | 93.7(87.6,96.1) | <0.001 | |
| WASO(min) | 63.0(40.4,106.3) | 18.0(12.0,42.0) | <0.001 | |
| REM睡眠时间(min) | 37.5(21.5,61.3) | 90.0(66.0,108.0) | <0.001 | |
| NREM睡眠时间(min)a | 364.0(304.8,406.3) | 336.0(300.0,381.0) | 0.272 | |
| OSA组(n=36) | ||||
| TST(min) | 410.0(372.0,454.5) | 390.0(354.0,459.0) | 0.358 | |
| SE(%) | 89.3(83.2,96.0) | 89.9(80.0,93.9) | 0.718 | |
| WASO(min) | 32.3(14.1,49.4) | 24.0(18.0,60.0) | 0.706 | |
| REM睡眠时间(min) | 44.3(29.6,49.5) | 57.0(21.0,90.0) | 0.064 | |
| NREM睡眠时间(min)a | 368.8(343.9,412.0) | 336.0(307.5,399.0) | 0.088 | |
| COI组(n=39) | ||||
| TST(min) | 345.0(303.5,392.5) | 396.0(348.0,438.0) | 0.001 | |
| SE(%) | 75.7(68.8,83.9) | 87.8(83.3,93.3) | 0.001 | |
| WASO(min) | 94.0(57.5,132.5) | 48.0(18.0,66.0) | <0.001 | |
| REM睡眠时间(min) | 28.5(20.0,44.0) | 42.0(18.0,60.0) | 0.055 | |
| NREM睡眠时间(min)a | 314.0(273.5,367.5) | 348.0(306.0,408.0) | 0.017 | |
注:PSG:多导睡眠监测;CPC:心肺耦合;CI:慢性失眠;OSA:阻塞性睡眠呼吸暂停;COI:慢性失眠和阻塞性睡眠呼吸暂停共病;TST:总睡眠时间;SE:睡眠效率;WASO:睡后觉醒时间;REM:快速眼球运动;NREM:非快速眼球运动;a PSG中NERM睡眠时间指N1+N2+N3期时间,CPC中NERM睡眠时间指浅睡+熟睡时间
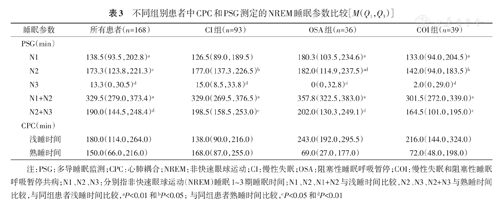
不同组别患者中CPC和PSG测定的NREM睡眠参数比较[M(Q1,Q3)]
不同组别患者中CPC和PSG测定的NREM睡眠参数比较[M(Q1,Q3)]
| 睡眠参数 | 所有患者(n=168) | CI组(n=93) | OSA组(n=36) | COI组(n=39) | |
|---|---|---|---|---|---|
| PSG(min) | |||||
| N1 | 138.5(93.5,202.8)a | 126.5(89.0,189.5) | 180.3(103.5,234.6)a | 133.0(94.0,204.5)a | |
| N2 | 173.3(123.8,221.3)c | 177.0(137.3,226.5)b | 182.0(114.9,237.5)ad | 142.0(94.0,183.5)b | |
| N3 | 13.3(0,30.5)d | 15.0(8.5,33.8)d | 0(0,32.8)d | 2.0(0,29.0)d | |
| N1+N2 | 329.5(279.0,373.4)a | 329.0(269.5,376.5)a | 357.8(322.5,383.0)a | 301.5(272.0,339.0)a | |
| N2+N3 | 190.0(144.5,248.4)d | 198.5(158.5,253.0)c | 202.0(130.3,249.1)d | 164.5(101.0,195.0)c | |
| CPC(min) | |||||
| 浅睡时间 | 180.0(114.0,264.0) | 138.0(90.0,216.0) | 243.0(192.0,295.5) | 216.0(144.0,324.0) | |
| 熟睡时间 | 150.0(66.0,216.0) | 168.0(87.0,255.0) | 69.0(27.0,177.0) | 72.0(48.0,198.0) | |
注:PSG:多导睡眠监测;CPC:心肺耦合;NREM:非快速眼球运动;CI:慢性失眠;OSA:阻塞性睡眠呼吸暂停;COI:慢性失眠和阻塞性睡眠呼吸暂停共病;N1、N2、N3:分别指非快速眼球运动(NREM)睡眠1~3期睡眠时间;N1、N2、N1+N2与浅睡时间比较,N2、N3、N2+N3与熟睡时间比较,与同组患者浅睡时间比较,aP<0.01和bP<0.05;与同组患者熟睡时间比较,cP<0.05和dP<0.01
对于所有患者,PSG以AASM OSA诊断标准诊断的结果与CPC的一致性欠佳(κ=0.255,表4)。以PSG诊断的结果为标准,当AHI分别≥ 5、15、20、30次/h时,CPC诊断OSA的敏感度、特异度、阳性预测值、阴性预测值和阳性似然比见表5。结果提示仅当AHI≥20次/h时,CPC的阳性似然比才>4,κ值为0.580。进一步比较不同性别、年龄、BMI值时,CPC诊断OSA的敏感度、特异度、阳性预测值、阴性预测值和阳性似然比见表6(表明女性、40岁以下和BMI<24 kg/m2的效果稍好)。
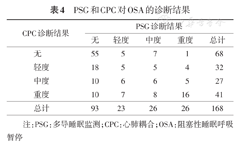
PSG和CPC对OSA的诊断结果
PSG和CPC对OSA的诊断结果
| CPC诊断结果 | PSG诊断结果 | ||||
|---|---|---|---|---|---|
| 无 | 轻度 | 中度 | 重度 | 总计 | |
| 无 | 55 | 5 | 7 | 1 | 68 |
| 轻度 | 18 | 5 | 5 | 4 | 32 |
| 中度 | 10 | 6 | 6 | 5 | 27 |
| 重度 | 10 | 7 | 8 | 16 | 41 |
| 总计 | 93 | 23 | 26 | 26 | 168 |
注:PSG:多导睡眠监测;CPC:心肺耦合;OSA:阻塞性睡眠呼吸暂停
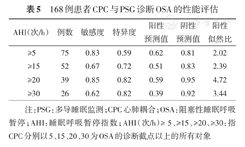
168例患者CPC与PSG诊断OSA的性能评估
168例患者CPC与PSG诊断OSA的性能评估
| AHI(次/h) | 例数 | 敏感度 | 特异度 | 阳性预测值 | 阴性预测值 | 阳性似然比 |
|---|---|---|---|---|---|---|
| ≥5 | 75 | 0.83 | 0.59 | 0.62 | 0.81 | 2.02 |
| ≥15 | 52 | 0.67 | 0.72 | 0.51 | 0.83 | 2.39 |
| ≥20 | 39 | 0.85 | 0.82 | 0.59 | 0.95 | 4.72 |
| ≥30 | 26 | 0.62 | 0.82 | 0.39 | 0.92 | 3.44 |
注:PSG:多导睡眠监测;CPC心肺耦合;OSA:阻塞性睡眠呼吸暂停;AHI:睡眠呼吸暂停指数;AHI(次/h)≥ 5、≥15、≥20、≥30:指CPC分别以5、15、20、30为OSA的诊断截点以上的所有对象
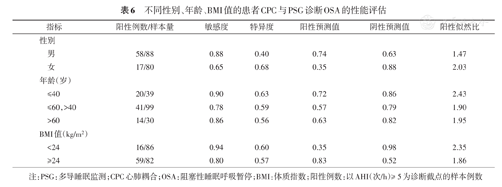
不同性别、年龄、BMI值的患者CPC与PSG诊断OSA的性能评估
不同性别、年龄、BMI值的患者CPC与PSG诊断OSA的性能评估
| 指标 | 阳性例数/样本量 | 敏感度 | 特异度 | 阳性预测值 | 阴性预测值 | 阳性似然比 | |
|---|---|---|---|---|---|---|---|
| 性别 | |||||||
| 男 | 58/88 | 0.88 | 0.40 | 0.74 | 0.63 | 1.47 | |
| 女 | 17/80 | 0.65 | 0.68 | 0.35 | 0.88 | 2.03 | |
| 年龄(岁) | |||||||
| ≤40 | 20/39 | 0.90 | 0.63 | 0.72 | 0.86 | 2.43 | |
| ≤60,>40 | 41/99 | 0.78 | 0.59 | 0.57 | 0.79 | 1.90 | |
| >60 | 14/30 | 0.86 | 0.56 | 0.63 | 0.82 | 1.95 | |
| BMI值(kg/m2) | |||||||
| <24 | 16/86 | 0.94 | 0.60 | 0.35 | 0.98 | 2.35 | |
| ≥24 | 59/82 | 0.80 | 0.57 | 0.83 | 0.52 | 1.86 | |
注:PSG:多导睡眠监测;CPC心肺耦合;OSA:阻塞性睡眠呼吸暂停;BMI:体质指数;阳性例数:以AHI(次/h)≥ 5为诊断截点的样本例数
本研究同步利用CPC和PSG进行了CI、OSA和两者共病患者的睡眠监测,主要发现为:(1)在CI组或所有患者,虽然两种方法测定的NREM睡眠时间一致性较好,但CPC测定的TST、SE和REM睡眠时间显著高于PSG,WASO显著低于PSG。在CI组CPC测定的浅睡时间与PSG的N1期睡眠时间类似,熟睡时间与PSG测定的N2期睡眠时间类似。(2)在OSA组,CPC与PSG测定的各睡眠参数一致性较好。(3)对于慢性失眠和阻塞性睡眠呼吸暂停共病(COI)组,其在睡眠指标上的表现与CI患者更为一致。(4)按AASM标准,CPC对OSA的诊断一致性不佳(κ=0.255),仅当AHI≥20次/h时CPC对OSA筛查有一定价值(κ=0.580)。CPC可能更适用于女性、年龄≤40岁、BMI值<24 kg/m2人群的OSA筛查。
近几十年来,心率和心率变异性一直认为是睡眠生理学的标志物。量化心率变异性与呼吸可实现两者间的耦合。这具有随睡眠深度和类型变化的特征模式[11,12],从而出现了评估睡眠质量的替代方法CPC技术[1],但对其临床的应用价值的评估资料尚显不足。既往研究仅以CPC睡眠频谱来评价睡眠质量,发现在单纯失眠、OSA等患者的熟睡时间减少、浅睡时间及清醒/REM睡眠增多,治疗后熟睡时间增加[13,14,15]。然而,与PSG对比而分析睡眠参数和对OSA诊断的一致性研究很少。
本研究发现在CI组和所有患者,按照TST、SE和WASO评估的睡眠质量,CPC显著好于PSG。此外,CPC测定的REM睡眠时间显著高于PSG(而CI患者的PSG特点是REM睡眠时间减少[16])。可能的原因是两者评估睡眠中觉醒和REM睡眠的方法不同。PSG主要是通过脑电、眼动和下颌肌电来评估,而CPC主要通过有无体动来评估。对于体动较少的失眠患者,CPC将其觉醒状态判读为REM睡眠,导致WASO减小,REM睡眠时间增加,结果是TST和SE显著增加。不同于PSG,CPC睡眠谱图分析表明,NREM睡眠具有明显的双峰型结构,以高频耦合和低频耦合强度优势交替出现和瞬时转换为特征,与睡眠的CAP一致性较高[2]。我们OSA组的结果也支持上述观点,即OSA组中CPC测定的浅睡时间介于PSG测定的N1期与N1+N2期睡眠时间之间,熟睡时间介于PSG测定的N3期与N2+N3期睡眠时间之间(这符合CPC技术对浅睡期和熟睡期的原始含义)。但对于有慢性失眠(CI+COI)的患者,CPC测定的熟睡时间与PSG测定的N2期睡眠时间一致性均较好,可能与我们入组的失眠患者N3期睡眠时间相对少(甚至无N3期睡眠)有关。故CPC睡眠图谱存在高估失眠患者睡眠质量的可能,但可以较好地反映OSA患者的睡眠质量。
OSA作为多器官多系统疾病,是高血压、糖尿病、脑血管疾病等的独立危险因素,严重影响患者的身心健康。PSG作为OSA诊断的"金标准",对技术人员、场地、设备等要求高,不能满足人群中高患病率的OSA的诊断需求。本研究结果显示按照AASM诊断的OSA标准,PSG和CPC诊断的一致性一般(κ=0.255)。当以AHI≥20次/h为诊断OSA的截点时,CPC的敏感度和特异度提高(κ=0.580),对OSA筛查有一定价值。我们发现,与之前相关研究报道的CPC敏感度和特异度等值相比[3,4],本研究中结果均普遍偏低。出现这种差异的原因可能是在本研究中失眠患者的构成比较高,同时CPC在AHI值较小的患者中不敏感(表4和表5)。OSA的高危因素包括男性、高年龄段、肥胖[17],然而CPC对合并此类高危因素的人群诊断价值不高(表6)。另外,本研究观察到睡眠期间呼吸相关的微觉醒和腿动事件可影响CPC测定的AHI值。值得警惕的是,我们发现CPC无法鉴别出血氧饱和度很低的患者,可能与CPC没有血氧监测指标有关,导致临床上漏诊了一些血氧饱和度低但AHI值不太高的重症患者。由于操作简单、检测过程中不适感少、便于随访(尤其适合一些如小孩、老人和行动不便等特殊人群的测量[18])等,CPC技术可谨慎用于门诊、社区及基层医院人群的中重度OSA患者的筛查。将来在临床上CPC需联合其他监测手段如视频、血氧检测仪等以提高其诊断价值。
所有作者均声明不存在利益冲突



























