
探讨引产对剖宫产后阴道分娩(VBAC)母婴结局的影响。
回顾性队列研究。分析2015年1月至2019年3月首都医科大学附属北京妇产医院452例进行剖宫产术后阴道试产(TOLAC)孕妇的临床资料。其中VBAC孕妇共计331例,按照临产方式分为自然临产组(280例)及引产组(51例);引产组根据不同引产方法分为小剂量缩宫素组(35例)及其他方法组(16例,包括球囊促宫颈成熟9例及与缩宫素联合7例)。分析引产对VBAC孕妇产程时限及母婴并发症的影响。
331例VBAC孕妇中,无孕产妇及新生儿死亡。76例(23.0%)使用产钳助产,50例(15.1%)发生产后出血,81例(24.5%)发生胎儿窘迫。引产组的孕次、分娩孕周及新生儿体重分别为2.0(2.0~3.0)次、39.0(38.0~40.0)周、(3 467±372)g,明显高于自然临产组的2.0(1.0~2.0)次、38.0(37.0~39.0)周、(3 168±538)g,差异均有统计学意义(Z=-3.548、-3.892、-3.813,均P<0.01)。引产组第二产程时限为43(26~60)min,明显长于自然临产组的30(17~49)min,差异有统计学意义(Z=-2.145,P<0.05);而两组在第一产程时限、总产程时限、产钳助产率、产后出血发生率、会阴切开率及胎儿窘迫发生率方面差异均无统计学意义(均P>0.05)。缩宫素引产组第一产程及总产程时限分别为260(210~435)、450(355~620)min,明显短于其他方法组的325(250~490)、523(370~668)min,差异均有统计学意义(Z=-2.001、-1.913,均P<0.05);而两组的第二产程时限、分娩方式、会阴损伤、产后出血、胎儿窘迫发生率方面差异均无统计学意义(均P>0.05)。
经充分评估后,剖宫产术后阴道试产孕妇可以引产,虽延长产程时限,但不影响母婴结局。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
随着国家计划生育政策的变化,许多育龄妇女有生育二胎的意愿,但是将近50%的产妇有剖宫产手术史[1]。剖宫产术后再次妊娠的分娩方式有重复剖宫产及剖宫产术后阴道试产(TOLAC),为降低重复剖宫产率,国内很多医疗机构尝试并开展了TOLAC并取得了一定的经验[2,3,4,5]。2016年国内也出台了《剖宫产术后再次妊娠阴道分娩管理的专家共识(2016)》[6],产科医生对TOLAC孕妇的引产存在一定的顾虑,尤其是子宫破裂。本研究旨在分析剖宫产术后阴道分娩(VBAC)的母婴结局,给TOLAC孕妇引产提供建议。
本研究为回顾性队列研究。经过首都医科大学附属北京妇产医院伦理委员会批准(伦理编号:2017-KY-055-01)。所有孕妇均签署书面知情同意书。回顾性分析2015年1月至2019年3月首都医科大学附属北京妇产医院452例进行TOLAC孕妇的临床资料。其中VBAC孕妇共计331例,按照临产方式分为自然临产组(280例)及引产组(51例);引产组根据不同引产方法分为小剂量缩宫素组(35例)及其他方法组(16例,包括球囊促宫颈成熟9例及与缩宫素联合7例)。纳入标准:(1)孕妇健康,无阴道分娩禁忌证,充分了解VBAC的风险并要求阴道试产;(2)本次分娩与前次剖宫产间隔18个月以上,且前次剖宫产手术指征不复存在;(3)仅有1次剖宫产史,且前次剖宫产为子宫下段横切口,非古典式剖宫产或是T型切口;术后无产褥感染、晚期产后出血等并发症;(4)无子宫破裂史;(5)医院有足够的有资质的医务人员,且具有急诊手术的条件,以及开展急诊手术所需的器材设施和场地[7,8]。采用统一的病例登记表,录入孕妇年龄、临产方式、分娩孕周、临产方式、引产方法及指征、产程时限及母婴并发症等。
所有TOLAC孕妇均由具有副主任医师以上职称的医师进行评估,并与产妇及家属交待相关风险后签署相关知情同意书。TOLAC孕妇尽量等待自然临产。若符合引产指征者收入院引产。引产指征参照文献[9],主要包括:孕周超过41周、胎膜早破、妊娠期糖尿病、妊娠期高血压疾病、胎动减少或胎心监护异常。根据宫颈Bishop评分选取引产方式,≥6分采用小剂量缩宫素静脉点滴引产,6分以下采用COOK球囊(美国COOK公司)促宫颈成熟及引产,具体球囊放置方法参照说明书。
TOLAC孕妇均在产房观察,引产及临产后开放静脉,备血,做好剖宫产准备。在试产过程中持续胎心监护,一旦出现产程停滞、胎儿窘迫、胎心异常、可疑子宫破裂者或家属要求剖宫产者立即紧急剖宫产。当产程进展欠佳时采用人工破膜、缩宫素加强宫缩。缩宫素的具体用法用量参照文献[9]。有分娩镇痛需求者,在签署知情同意书后由麻醉医师进行椎管内分娩镇痛。当宫口开全,先露S+2以下,出现胎儿窘迫、第二产程超过2 h或母体因素需要阴道助产时采用低位产钳助产。
观察VBAC孕妇产程时间、产钳助产率、产后出血、胎儿窘迫等。异常分娩的诊断及处理方法,产后出血及胎儿窘迫的诊断标准参照《妇产科学》[10]。
所有数据均采用Epidata 3.0软件录入相关数据,当数据缺失时采用电话追访补充相应数据,数据采用双录入以降低录入失误率。正态分布的计量资料采用 ±s表示,组间比较采用t检验;偏态分布计量资料采用M(P25~P75)表示,组间比较采用秩和检验。计数资料以频数表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
±s表示,组间比较采用t检验;偏态分布计量资料采用M(P25~P75)表示,组间比较采用秩和检验。计数资料以频数表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
引产组的孕次、分娩孕周及新生儿体重明显高于自然临产组,差异均有统计学意义(均P<0.01),结果见表1。
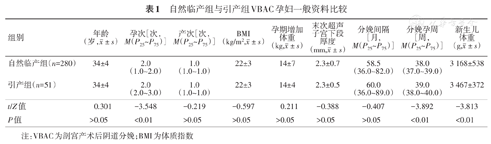
自然临产组与引产组VBAC孕妇一般资料比较
自然临产组与引产组VBAC孕妇一般资料比较
| 组别 | 年龄(岁, ±s) ±s) | 孕次[次,M(P25~P75)] | 产次[次,M(P25~P75)] | BMI(kg/m2, ±s) ±s) | 孕期增加体重(kg, ±s) ±s) | 末次超声子宫下段厚度(mm, ±s) ±s) | 分娩间隔[月,M(P25~P75)] | 分娩孕周[周,M(P25~P75)] | 新生儿体重(g, ±s) ±s) |
|---|---|---|---|---|---|---|---|---|---|
| 自然临产组(n=280) | 34±4 | 2.0(1.0~2.0) | 1.0(1.0~1.0) | 22±3 | 14±7 | 2.3±0.7 | 58.5(36.0~82.0) | 38.0(37.0~39.0) | 3 168±538 |
| 引产组(n=51) | 34±4 | 2.0(2.0~3.0) | 1.0(1.0~1.0) | 22±3 | 14±4 | 2.3±0.5 | 60.0(36.0~89.0) | 39.0(38.0~40.0) | 3 467±372 |
| t/Z值 | 0.301 | -3.548 | -0.219 | -0.597 | 0.211 | -0.388 | -0.407 | -3.892 | -3.813 |
| P值 | >0.05 | <0.01 | >0.05 | >0.05 | >0.05 | >0.05 | >0.05 | <0.01 | <0.01 |
注:VBAC为剖宫产术后阴道分娩;BMI为体质指数
51例引产病例中,胎膜早破占39.2%(20/51),妊娠期糖尿病占23.5%(12/51),过期妊娠占15.7%(8/51),羊水过少占9.8%(5/51),胎动少占5.9%(3/51),妊娠期高血压疾病占2.0%(1/51),其他指征占3.9%(2/51)。
331例VBAC病例中,15.1%(50/331)发生产后出血,24.5%(81/331)发生胎儿窘迫。引产组第二产程时限明显长于自然临产组(P<0.05)。两组的第一产程时限、总产程时限、分娩方式、会阴损伤、产后出血、胎儿窘迫的发生率差异均无统计学意义(均P>0.05)。结果见表2。
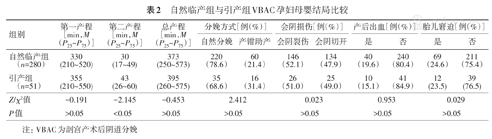
自然临产组与引产组VBAC孕妇母婴结局比较
自然临产组与引产组VBAC孕妇母婴结局比较
| 组别 | 第一产程[min,M(P25~P75)] | 第二产程[min,M(P25~P75)] | 总产程[min,M(P25~P75)] | 分娩方式[例(%)] | 会阴损伤[例(%)] | 产后出血[例(%)] | 胎儿窘迫[例(%)] | ||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| 自然分娩 | 产钳助产 | 会阴裂伤 | 会阴切开 | 是 | 否 | 是 | 否 | ||||
| 自然临产组(n=280) | 330(210~520) | 30(17~49) | 373(250~573) | 220(78.6) | 60(21.4) | 146(52.1) | 134(47.9) | 40(19.6) | 240(80.4) | 69(24.6) | 211(75.4) |
| 引产组(n=51) | 355(210~550) | 43(26~60) | 395(260~575) | 35(68.6) | 16(31.4) | 26(51.0) | 25(49.0) | 10(15.1) | 41(84.9) | 12(23.5) | 39(76.5) |
| Z/χ2值 | -0.191 | -2.145 | -0.453 | 2.412 | 0.023 | 0.953 | 0.029 | ||||
| P值 | >0.05 | <0.05 | >0.05 | >0.05 | >0.05 | >0.05 | >0.05 | ||||
注:VBAC为剖宫产术后阴道分娩
缩宫素引产组第一产程及总产程时限明显短于其他方法组(均P<0.05)。两组的第二产程时限及分娩方式、会阴损伤、产后出血、胎儿窘迫的发生率差异均无统计学意义(均P>0.05)。结果见表3。

不同引产方法VBAC孕妇母婴结局比较
不同引产方法VBAC孕妇母婴结局比较
| 组别 | 第一产程[min,M(P25~P75)] | 第二产程[min,M(P25~P75)] | 总产程[min,M(P25~P75)] | 分娩方式[例(%)] | 会阴损伤[例(%)] | 产后出血[例(%)] | 胎儿窘迫[例(%)] | ||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| 自娩 | 产钳助产 | 会阴裂伤 | 会阴切开 | 是 | 否 | 是 | 否 | ||||
| 缩宫素组(n=35) | 260(210~435) | 45(30~62) | 325(250~490) | 25(71.4) | 10(28.6) | 19(54.3) | 16(45.7) | 5(14.3) | 30(85.7) | 7(20.0) | 28(80.0) |
| 其他方法组(n=16) | 450(355~620) | 31(12~50) | 523(370~668) | 10(62.5) | 6(37.5) | 7(43.8) | 9(56.2) | 5(31.3) | 11(68.7) | 5(31.3) | 11(68.7) |
| Z/χ2值 | -2.001 | -1.913 | -1.957 | 0.407 | 0.488 | 1.073 | 0.274 | ||||
| P值 | <0.05 | >0.05 | <0.05 | >0.05 | >0.05 | >0.05 | >0.05 | ||||
注:VBAC为剖宫产后阴道分娩
2019年美国妇产科学会提出引产仍然是TOLAC孕妇的一个选择,然而任何引产方法都有可能增加子宫破裂的发生率以及降低VBAC的风险[11]。引产方法推荐使用物理方法及小剂量缩宫素,不建议使用米索前列醇[12,13]。大样本的研究结果显示[14],采用缩宫素引产组子宫破裂发生率为1.1%,联合缩宫素或单独机械性扩张的子宫破裂发生率为0.9%。子宫破裂率高可能是临床医师对子宫破裂的识别不足,以及试产对象选择不合理有关。有研究报道TOLAC孕妇中,引产组的VBAC率为58.5%[15],与本研究结果一致。因此对于有引产指征的TOLAC孕妇可以尝试引产,但引产前应充分评估,并向孕妇及家属充分告知子宫破裂的风险及成功率,并在引产过程中提前做好急诊剖宫产术前准备,如开放静脉、留置导尿、备皮等,引产中持续胎心监护,并专人管理和观察,避免不良事件如子宫破裂、胎儿窘迫或新生儿窒息的发生。
本研究结果显示,引产组的第二产程略长于自然临产组,但分娩方式及母婴结局无明显差异。以色列一项1 898例VBAC母婴结局的比较结果发现[16],VBAC引产组与自然临产组产后出血率、新生儿窒息、阴道助产率差异均无统计学意义,与本研究结果相似。国内学者报道143例VBAC病例中[17],引产组的产钳助产率明显高于自然临产组,而两组的产程时限差异无统计学意义。分析原因可能是临产后临床医师对子宫破裂的顾虑较大,故在产程中尽量减少人为干预措施,如人工破膜及缩宫素加强宫缩等。对于引产病例,由于引产过程可能会增加子宫破裂的风险,因此对于第二产程的干预相对较少,故第二产程相对可能较长。在产程中应持续胎心监护,尽早发现子宫破裂,一旦发生子宫破裂,应尽快实施紧急剖宫产。另外在产程过程中应动态评估胎儿头盆情况,一旦发现胎头下降停滞或产程进展欠佳应考虑中转剖宫产。
本研究中,缩宫素组的第一产程时限与总产程时限明显短于其他方法组。Shah等[18]报道了在宫颈条件不成熟的TOLAC孕妇中采用缩宫素及Cook球囊促宫颈成熟的研究结局,结果发现使用缩宫素组的产程时限明显短于Cook球囊,而两组母婴结局差异无统计学意义,与本研究结果一致。分析原因可能是对于TOLAC孕妇,宫颈6分以上者才考虑使用缩宫素引产,6分以下使用球囊促宫颈成熟,而宫颈条件较好者更容易诱发宫缩,继而使产程发动,因此缩宫素引产组的第一产程及总产程时限较短。尽管文献报道使用缩宫素对于TOLAC的成功率是满意的,但也不可忽视其母体并发症率尤其是子宫破裂的发生率,因此在引产前应充分告知缩宫素引产的成功率以及子宫破裂的风险[15]。
所有作者均声明不存在利益冲突



























