
声带功能障碍(VCD)是一种由多种因素导致的疾病,它的临床表现多样,主要表现是反复发作的呼吸困难。喉镜下的矛盾性声带运动是诊断的金标准,肺功能检查、激发试验和喉部动态CT等可以辅助判断。治疗上强调在急性发作时解除恐惧和焦虑,同时重视行为干预疗法的作用,加强个体化管理及其多学科联合治疗。近期我国仍缺乏VCD相关的系统描述,为了加深了解该病及其进展,故对其最新研究进行综述。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
声带功能障碍(vocal cord dysfunction,VCD)是一种由吸气时声带矛盾性内收运动导致气道阻塞而出现相应临床症状的综合征。典型临床表现是反复发作的呼吸困难,诊断金标准是发作时喉镜示声带矛盾性运动。VCD极易误诊为支气管哮喘,全球哮喘防治创议(Global Initiative for Asthma,GINA)2020年在阐述哮喘鉴别诊断时多次提到,哮喘需与VCD进行鉴别[1]。
VCD在1974年第一次被Partterson等描述,定名为Munchausen′s stridor。1983年此病被命名为VCD。后来又称声带矛盾运动(paradoxical vocal fold movement disorder,PVFM)或诱导性喉梗阻(inducible laryngeal obstruction,ILO)等。VCD与哮喘常共存,但长期以来其流行病学并未引起重视,2020年的一项系统分析回顾了1 637例哮喘患者,其中合并VCD的患病率为25%[2]。甚至有学者提出,在难治性哮喘患者中VCD患病率可达50%[3]。既往研究显示,2010年德国西北部地区成人VCD患病率约为4%(50/1 332)[4]。同时有文献报道,VCD好发于20~40岁青年女性,男女比例约为1∶2[5]。
VCD的确切发病机制尚不清楚。Bardin等[6]阐述VCD疾病进展的途径,并强调在易感个体中,焦虑、通气功能障碍等可激活喉反射,此反射又可因胃食管反流、慢性鼻炎、精神因素等增强,使VCD进展,如果不经治疗,会加重患者的焦虑、通气功能障碍,从而形成恶性循环(图1)。其中喉反射是一个适应性的保护反应,它会被各种内外在的刺激激活,引起喉部肌肉张力的改变,而使喉反射阈值降低,此时微小的刺激即可诱发。总之,目前非常关注易感因素的研究,如精神心理因素、药物因素、胃食管反流、运动等。
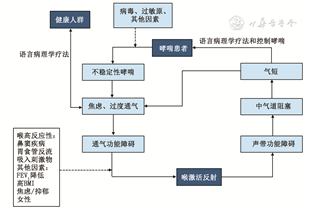

注:BMI为体质指数;FEV1为第一秒用力呼气容积
Petrov[7]在2019年根据其病因及高危因素等,将 VCD分为以下 4个亚型:(1)精神因素型:Christopher等[8]和Mobeireek 等[9]认为VCD是一种精神心理因素导致的疾患,患者对心理治疗能产生显著的反应。Niggemann[10]强调需结合其既往发作时的临床表现,如症状突发,无明确典型的触发因素等。(2)刺激物诱发型:根据刺激物来源不同,又可分为内源性刺激物型VCD和外源性刺激物型VCD。前者诱发因素如胃食管反流、鼻炎、FEV1(第一秒用力呼气容积)降低等。有研究分析27例VCD患者中,66%患者合并有胃食管反流病[11];Woolnough等[12]研究的77例VCD患者中, 被诊断胃食管反流的占83.9%(62/77),这表示反流与VCD十分密切,然而,给予以上患者8周的抑酸治疗后,仅24.2% 的患者症状稍有改善,提示胃食管反流与VCD关系复杂,反酸仅是VCD形成的部分原因,具体机制有待进一步探究;也有学者认为,VCD与FEV1降低有关,他们发现FEV1占预计值的百分比(FEV1% pred)<80%的患者发生VCD的概率高于正常组(36.8%比19.5%, P= 0.016)[13]。外源性刺激物型诱发因素包括香烟烟雾、化学制剂、香水产品和空气污染物等[14]。此类患者通常有明显的触发因素,在24 h内出现症状,当再次暴露于同样的刺激物时症状可复发。(3)运动诱导型:又叫运动性喉梗阻(exercise-induced laryngeal obstruction,EILO),常见于年轻的运动员和军人,他们具有相似的性格特征,如极强的竞争意识或过于追求完美[15],Rundell和Spiering[16]推测与其处于高度精神紧张的状态有关。此类患者通常在最大运动强度时症状最为突出,并在运动停止后迅速缓解。(4)自发型:其他原因未明的VCD。
VCD的临床表现多种多样,从无症状到轻度呼吸困难,甚至可有类似哮喘发作的窒息感。其症状主要是由上呼吸道阻塞所引起的,典型表现是反复发作的呼吸困难,通常突发突止,具有自限性。Morris和Christopher[17]回顾分析1 020例VCD患者,发现85%有慢性症状,15%出现急性症状,包括呼吸困难(73%)、喘息(36%)、喘鸣(28%)和咳嗽(25%),也可有颈部疼痛感、声音嘶哑、喉和胸部发紧、有时伴吞咽困难。这些症状可以引起恐惧焦虑等,从而进一步恶化呼吸道症状。其中Vertigan等[18]近期发现,在药物治疗无效的慢性咳嗽患者中有69%存在中重度声带运动异常,提示临床医生在治疗慢性咳嗽时亦需要考虑到VCD。VCD无发作时无阳性体征。发作时于吸气期或同时在呼气期出现喘鸣或喘息,声门产生高调喘息音,以喉部和大气道附近最明显,可在全肺闻及。
诊断VCD的金标准是喉镜检査,可直接观察声带运动情况。其他如肺功能检查、激发试验、喉部动态CT、血气分析等也可辅助诊断。
1. 喉镜:发作时喉镜示声带矛盾性运动是诊断VCD的金标准[17],典型表现为吸气时因声带内收而使声门前2/3闭合,声门后部呈钻石状裂隙[19],有时也可观察到吸气期和呼气期两期声门均内收,即双相VCD[20], Newman等[14]报道无症状的成年VCD患者,19%喉镜示吸气相声门闭合,11%示呼气相声门关闭,31%可显示双相VCD。故目前有学者把吸气相声带内收和(或)呼气相声带内收>50%作为诊断VCD的标准[21]。但是,无声带矛盾性运动也不能排除VCD可能。对于运动诱导型VCD,运动期间连续喉镜检查可以提高诊断敏感性[22],需提前安装好喉镜,然后让患者在自行车或跑步机上运动直至出现典型症状,通常是8~12 min。频闪喉镜可通过频闪光源代替平光使高速振动的声带变为肉眼可见的慢速运动,在患者无症状时可观察到声带黏膜波动减弱、振幅降低等微细的改变[23]。
2. 肺功能检查:肺功能检查可评估上呼吸道的通气状况。患者无症状时肺功能通常正常,发作时表现为流量-容积环变得扁平(图2A),同时,结果高度可变。但不典型的VCD患者,如伴有呼气期声门关闭(即双相VCD)或同时伴有哮喘则可见流量-容积曲线下降支凹向横轴[19] (图2B)。即使在无症状时流速-容量曲线仍有23%异常[23]。正常情况下, 50%肺活量时呼气流速(FEF50%)与50%肺活量吸气流速(FIF50%)之比,即FEF50%/FIF50%≤1,VCD发作时FEF50%/FIF50%≥1,但合并哮喘时难以鉴别。有学者提出对于疑似VCD应至少重复3次肺功能检查[24]。也就是说,当患者肺功能示吸气相异常时,需再次复查,因为有大样本的回顾性研究显示,44%患者仅有一个吸气相的异常曲线,此次肺功能异常对于诊断VCD并无太大意义[25]。
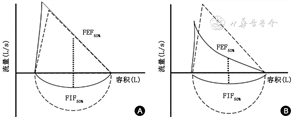

注:FEF50%为50%肺活量时呼气流速;FIF50%为50%肺活量时吸气流速
3. 激发试验:对于喉镜或肺功能检查阴性的患者,可借助激发试验提高诊断阳性率。不同类型的VCD对激发剂的敏感性不同,对于刺激物诱发型VCD,激发剂可选用甘露醇、高渗盐水、组胺、乙酰甲胆碱等。以甘露醇为例,使患者依次吸入0、10、20、40、80、160、320 mg甘露醇,再屏气5 s后分别行两次肺功能检查,取FEV1较高值,以0 mg时测得的FEV1 作为基线值,记录FEV1 降低≥15%时吸入甘露醇的累积剂量,若剂量≤635 mg则认为激发试验阳性。此外,Taramarcaz等[26]也曾将FIF50%下降≥20%作为判断标准。同时,在甘露醇激发后患者亦可再进行喉镜检查,声带吸气内收可提示激发试验阳性。Tay等[21]以甘露醇作为激发剂发现7例单纯喉镜检查阴性的患者中有3例显示甘露醇激发试验阳性,提示其有一定的诊断价值。对于过敏性患者,特异性过敏原可作为激发剂,如对尘螨过敏的VCD患者可进行特异性的鼻腔激发试验[27];运动诱导型VCD受运动触发,而精神因素型VCD或许对于激发试验不敏感。同时,当疑似VCD的患者激发试验阳性时应谨慎,因为VCD患者吸气量的减少有可能导致FEV1和用力肺活量的平行下降,此时哮喘的激发试验也可呈阳性。故两者间的鉴别也需重视。Schulze等[28]发现VCD患者在低剂量的乙酰胆碱激发下FEV1即显著下降,非VCD患者FEV1则随着乙酰胆碱的剂量逐渐升高而逐渐下降,但此仍待大样本研究。
4. 其他检查:(1)喉部动态CT:虽然喉镜是诊断的金标准,但却无法量化声带的矛盾性运动,而喉部动态CT可利用声带直径与气管直径的比值评估声带在呼吸周期中的运动情况,Low等[3]通过此方法也验证了46例VCD患者,其喉部动态CT与喉镜检查结果具有一致性;近期亦有学者使用喉部动态CT诊断伴有哮喘急性发作期的VCD患者[20],这些都提示,动态CT成为新的非侵入性诊断方法具有可行性;(2)血气分析:大多数患者血气分析示动脉血二氧化碳分压(PaCO2)正常,这或许有助于鉴别;(3)调查问卷:有研究团队使用了一些调查问卷,如利用匹兹堡VCD指数鉴别VCD和哮喘[29], 使用VCDQ 12项调查问卷判断疾病严重程度和治疗疗效[30],但其准确性尚需进一步评估。
五、诊断标准:VCD的诊断标准参照文献大致如下,仍有待规范化:(1)呼吸困难、喘息、咳嗽等临床症状;(2)喉镜下声带矛盾性运动;(3)肺功能检查流速-容量环上述改变;(4)除外引起上述症状的其他疾病。其中临床症状和喉镜检查是诊断VCD的必须条件[17]。
VCD常与哮喘共存,也可独立于哮喘存在。正如前文所述,在重症哮喘或难治性哮喘中患病率甚至可以达到50%。对怀疑为哮喘的患者,依照哮喘防治指南正规治疗后改善不明显或无效,应重新评估,考虑VCD可能;而对诊断哮喘明确的患者,发作时使用哮喘药物疗效不如之前明显的,也需考虑合并VCD[19]。同时,VCD发作时的喘息、呼吸困难、喉头或胸部紧迫感等症状,与哮喘极为相似,极易误诊为哮喘,Maturo等[31]研究显示,44%的VCD患儿被误诊为哮喘,而VCD诊断延误会导致错误处理,如不必要的插管等。因此,VCD与哮喘也需要鉴别,具体如下:(1)既往史:哮喘患者常有家族史,而VCD缺少,两者的触发因素也略有不同,近期Haines等[32]学者招募了38例VCD患者,39例哮喘患者及12例共患患者,进行前瞻性研究,提示机械因素,如说话、吞咽等触发因素在VCD患者中更常见,而哮喘患者更易受环境因素,如花粉、潮湿的空气等刺激。(2)临床表现:哮喘患者常有胸部紧迫感,常夜间或凌晨发作,而VCD患者常有喉部紧迫感,未见明显昼夜差异。(3)哮鸣音:哮喘患者哮鸣音往往来自于小气道,以呼气相较为明显;VCD患者则是由于胸腔外大气道的阻塞或痉挛,听诊为喉源性喘息或喘鸣。(4)肺功能流量-容积曲线:哮喘患者的流量容积环常表现为呼气相的内凹;VCD 则为吸气相曲线的扁平。
所有能引起气道阻塞症状的疾病均需鉴别,如喉头水肿和肿瘤、声门下狭窄、双侧喉返神经麻痹、重症肌无力、多系统萎缩、睡眠呼吸暂停等。声门下狭窄通常表现为上气道阻塞的逐渐恶化,这类患者可有近期气管插管史。双侧喉返神经麻痹的患者通常不会有明显的喉咙紧绷感,常见于手术并发症、神经系统性疾病或风湿免疫性疾病等。肺功能检查有利于鉴别诊断,若吸气和呼气流速容量环持续变平,提示有固定的上气道阻塞,VCD患者吸气流速容量环提示胸腔外气道阻塞且具有可变性,气道阻力正常。多系统萎缩(multiple system atrophy,MSA)患者喘息症状不明显,喉镜检查可表现为单双侧的声带不完全甚至完全性麻痹,这与疾病的严重程度相关[33]。同时Wang等[34]通过将27例MSA患者与正常患者的肺功能对比,发现MSA患者的肺活量(VC),FEV1和用力肺活量(FVC)均下降,而残气量(RV)上升, 结合MSA相应的病史和体征,两者不难鉴别。
1.急性发作期:急性发作时首先使患者保持镇静,解除其恐惧和焦虑。可喷入利多卡因、吸入氦氧混合气(70∶30或 80∶20)缓解VCD发作[35];有报道显示异丙托溴铵能提高VCD患者的 FEV1,改善呼吸道症状[36];也有研究称无创正压通气可成功解决声带运动异常。
2.行为干预治疗:行为干预治疗是治疗VCD的主要方法[37],语言病理学疗法(speech pathology treatment,SPT)是重要组成部分。Vertigan等[38]的研究提示,SPT有效率可达88%,SPT主要包括以下四个方面:(1)教育:给患者解释VCD的病理生理,同时喉镜检查时最好能录象,让患者观察其声带的异常运动,正确认识该病能有效减轻症状;(2)呼吸止咳技巧:指导患者呼气时发轻“S”音,喘气、咳嗽和抵抗负荷呼吸(如将手放在腹部的膈肌呼吸)可缓解发作;(3)减少喉部刺激:如酒精、反流、烟雾、刺激性气体等的触发;(4)心理辅导:对于精神因素型VCD有一定效果,是基于精神病学和人格异常的评估实施行为认知治疗和一般的心理治疗。
3.药物疗法:阿米替林为三环类抗抑郁药,研究显示低剂量阿米替林能控制症状[39];同时,普瑞巴林是抑制性神经递质γ-氨基丁酸(γ-GABA)的结构类似物,Vertigan等[40]的一项前瞻性随机对照研究显示SPT联合普瑞巴林比单纯SPT更有疗效。
4.肉毒杆菌毒素治疗:Baxter等[41]研究了24例伴有异常声带运动的顽固性哮喘患者,评估其单侧声带注射肉毒杆菌毒素前后的反应,发现治疗后患者哮喘控制测试评分提高,喉部CT扫描示气道大小也有所改善,表明局部注射肉毒杆菌毒素可能是治疗伴有异常声带运动的顽固性哮喘的方法,但具体仍待研究证实。
5.个体化管理:VCD患者需长期个体化管理。由于VCD的诱发因素多种多样,故其管理强调多学科合作,包括呼吸科、耳鼻咽喉科、言语和语音病理学科和神经精神科等。Baxter等[42]在2019年的一项前瞻性队列研究显示部分SPT后患者急诊就诊率、住院率及全科就诊率明显减少;对部分SPT无效的患者再行肉毒杆菌毒素治疗后,其医院就诊次数亦有所下降。同时,精神因素型VCD患者可予行为干预治疗为主,辅以一定的精神类药物;刺激物诱导型患者可采取回避刺激物的方法来减少发作的次数等。
VCD是一种易被忽视的疾病,近年来随着研究的深入,临床医师逐渐认识到VCD是一个多因素疾病,体征和症状复杂,提倡个体化治疗,其中SPT有一定疗效,同时,应强调多学科联合诊疗,以取得满意疗效。然而,目前VCD诊治中尚存在诸多问题,如诊断标准需更加规范,激发试验的价值及程序需要进一步明确;另外,还需深入探索诊断VCD的客观正确并无创的检查方法。
所有作者均声明不存在利益冲突



























