
本研究报道2例大脑淋巴瘤病患者的临床诊疗经验。病例1,女,53岁;病例2,男,69岁。2例患者均以进行性认知功能障碍为主要临床表现。头颅磁共振成像提示脑白质病变伴有片状或团块样强化,脑灌注成像提示灌注减低。脑活检证实均为弥漫性大B细胞淋巴瘤。脑脊液白细胞介素-10明显升高,脑脊液流式细胞学阴性。提示在大脑淋巴瘤病诊断中,脑脊液白细胞介素-10是重要的生物学指标,而脑脊液流式细胞学诊断价值有限。患者可出现脑灌注减低。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
大脑淋巴瘤病是一种罕见的原发性中枢神经系统淋巴瘤类型,表现为中老年患者进行性认知障碍和步态异常,头颅影像改变为大脑弥漫性白质病变,病变不强化或者很少强化,诊断依靠脑组织活检[1, 2, 3]。由于早期影像不典型,易造成误诊。我国关于该病的脑灌注成像和脑脊液细胞因子、流式细胞学改变尚罕见报道[4, 5, 6, 7]。在此,本研究报道2例在北京天坛医院经脑活检确诊的大脑淋巴瘤脑病患者的脑脊液改变及影像学特征,以期加深对这类疾病的认识。
1.对象:选取2020年6月到2021年7月就诊于首都医科大学附属北京天坛医院神经肌肉病科病区经病理确诊的2例大脑淋巴瘤病患者。
2.研究方法:回顾性分析2例大脑淋巴瘤病患者的临床诊疗过程。收集患者的病史查体、实验室检查(尤其是脑脊液结果)、头颅影像学和通过立体定向脑活检的病理结果。本研究符合《赫尔辛基宣言》对伦理的要求。
1.病史及检查:(1)病例1,53岁女性,主因进行性智能下降、步态异常3个月于2020年6月入院。2020年3月患者出现走路变慢,行走路线偏斜,随后出现反应迟钝、记忆力减退、不认识熟人、自发语言减少。1个月后患者发展至缄默不语、无法交流、卧床、大小便失禁,病程中无发热及肢体抽动等。否认毒物接触史。入院查体:血压109/89 mmHg(1 mmHg=0.133 kPa),心率80次/min,呼吸20次/min,体温36.5℃,骶尾部可见大小2 cm×3 cm的2度压疮,心肺腹未见异常。神经系统检查:无动性缄默状态,对疼痛刺激有躲避动作,双侧瞳孔等大等圆,直径约3 mm,对光反射存在,双眼球向左侧凝视,角膜反射灵敏,余颅神经检查不合作。四肢肌力无法查,四肢肌张力增高,四肢腱反射活跃,双侧强握反射及双侧Babinski征阳性,脑膜刺激征阴性。实验室检查:血常规:红细胞3.221012/L,血红蛋白99 g/L。尿便常规、血糖、肝肾功能、血钾正常。血钠126.6 mmol/L、氯91.2 mmol/L,乳酸脱氢酶315 U/L,癌胚抗原5.08 ng/ml。甲状腺功能、传染病筛查、自身抗体谱、自身免疫性脑炎抗体均正常。超声心动图及心电图正常。(2)病例2,69岁男性,主因进行性智能减退6个月于2021年7月入院。2021年1月患者出现记忆力减退,表现为忘记刚说的话、忘记自己的手机号、不会写字。2021年4月,患者出现反应迟钝,动作迟缓,外出后不能认识回家的路,易激惹及生气,伴有言语不清,白天睡眠增多。既往有冠心病史。入院查体:血压119/87 mmHg,心率82次/min,心肺腹未见异常。神经系统检查:神志清楚,淡漠少语,轻度构音障碍,时间、地点、人物定向力减退,记忆力、计算力减退,颅神经检查未见异常。四肢肌力正常,双侧指鼻试验笨拙,跟膝胫试验稳准,双上肢腱反射未引出,下肢腱反射减弱,双侧掌颌反射阳性,双侧Babinski征阴性,脑膜刺激征阴性。简易精神状态检查(MMSE)18分,蒙特利尔认知评估量表(MoCA)16分。实验室检查:血常规:红细胞3.611012/L、血红蛋白116 g/L。尿便常规、肝肾功能、电解质、红细胞沉降率、传染病筛查、神经元抗体均正常。糖化血红蛋白6.8%,餐后2 h血糖 8.26 mmol/L。神经元特异性烯醇化酶27.62 ng/ml,余未见异常。
2.脑脊液改变:2例患者颅内压正常,分别是125 mmH2O(1 mmH2O=0.009 8 kPa)和185 mmH2O,白细胞数分别为4×106/L和15×106/L,蛋白分别为0.39 g/L和2.07 g/L,葡萄糖、氯化物均正常。EB病毒抗体均阴性。脑脊液流式细胞学均未检出异常淋巴瘤细胞。患者的外周血及脑脊液细胞因子检测结果见(表1)。脑脊液中白细胞介素-6、白细胞介素-8、白细胞介素-10均有不同程度升高,其中白细胞介素-10增高达到正常值8倍,血液中细胞因子浓度也相应地改变。
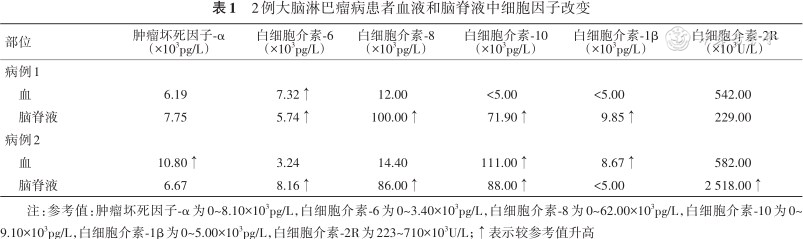
2例大脑淋巴瘤病患者血液和脑脊液中细胞因子改变
2例大脑淋巴瘤病患者血液和脑脊液中细胞因子改变
| 部位 | 肿瘤坏死因子-α (×103pg/L) | 白细胞介素-6 (×103pg/L) | 白细胞介素-8 (×103pg/L) | 白细胞介素-10 (×103pg/L) | 白细胞介素-1β (×103pg/L) | 白细胞介素-2R (×103U/L) |
|---|---|---|---|---|---|---|
| 病例1 | ||||||
| 血 | 6.19 | 7.32↑ | 12.00 | <5.00 | <5.00 | 542.00 |
| 脑脊液 | 7.75 | 5.74↑ | 100.00↑ | 71.90↑ | 9.85↑ | 229.00 |
| 病例2 | ||||||
| 血 | 10.80↑ | 3.24 | 14.40 | 111.00↑ | 8.67↑ | 582.00 |
| 脑脊液 | 6.67 | 8.16↑ | 86.00↑ | 88.00↑ | <5.00 | 2 518.00↑ |
注:参考值:肿瘤坏死因子-α为0~8.10×103pg/L,白细胞介素-6为0~3.40×103pg/L,白细胞介素-8为0~62.00×103pg/L,白细胞介素-10为0~9.10×103pg/L,白细胞介素-1β为0~5.00×103pg/L,白细胞介素-2R为223~710×103U/L;↑表示较参考值升高
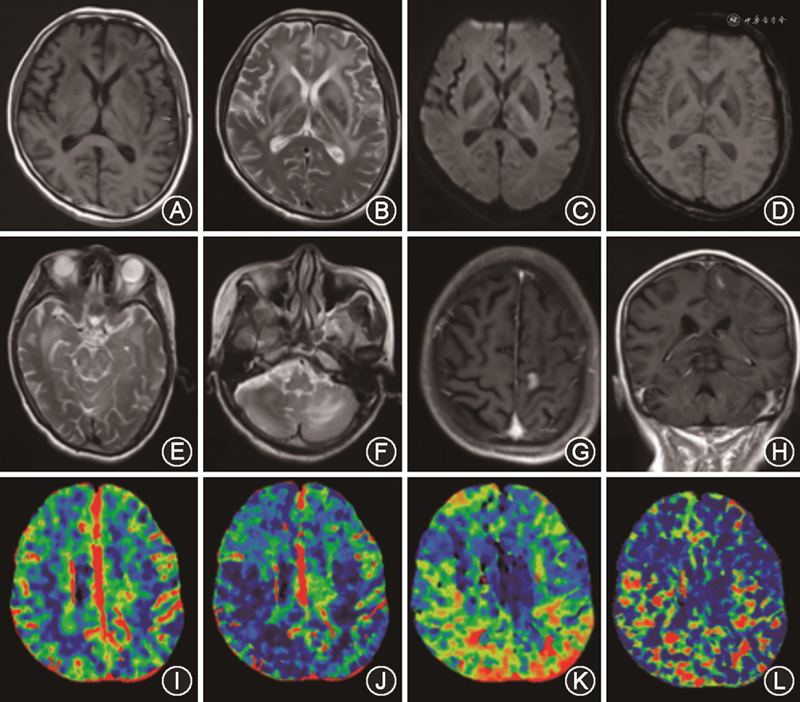
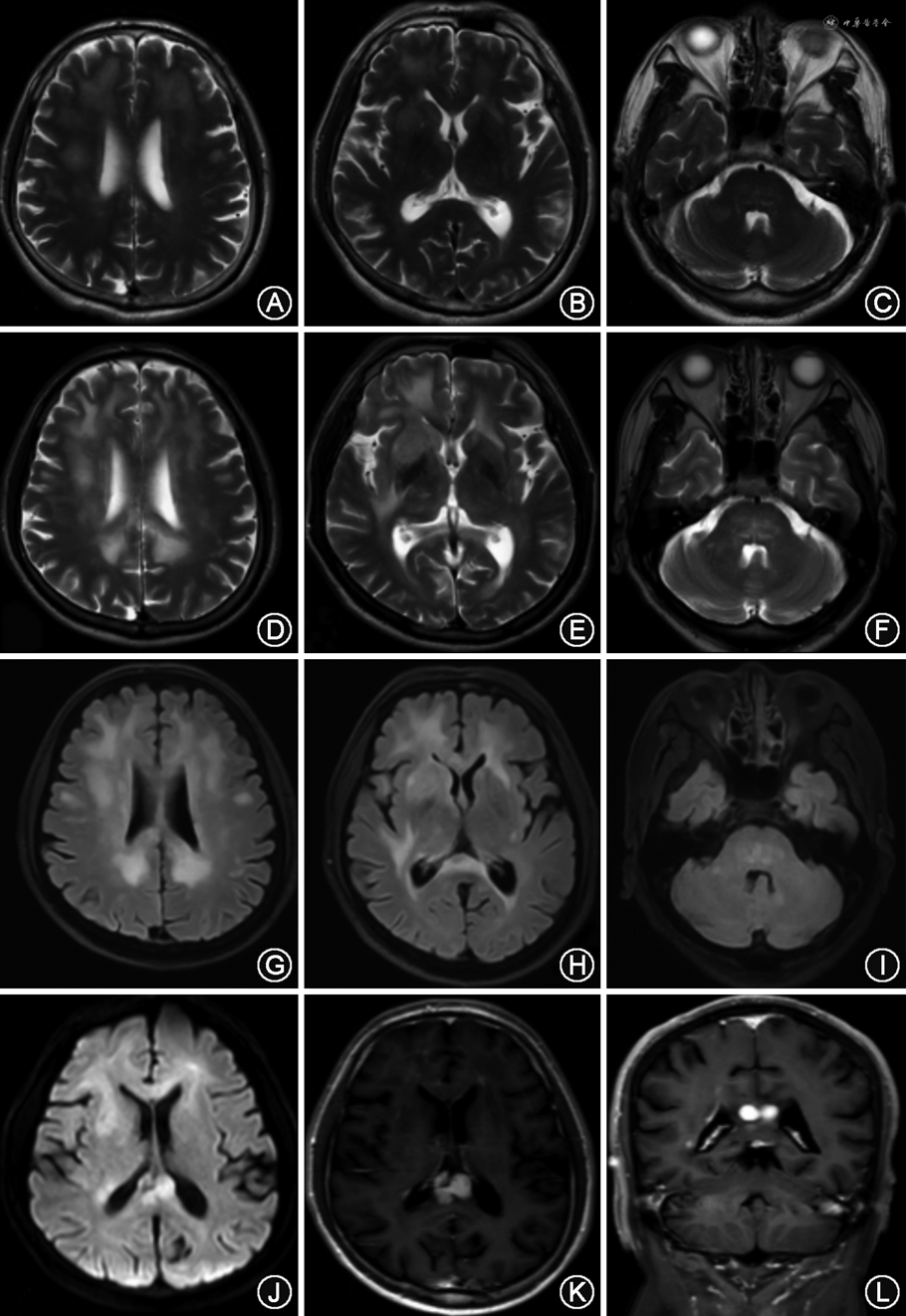
3.头颅影像学特点:病例1的头颅磁共振成像显示双额颞叶白质、脑干、小脑弥漫性病变,局部片状强化。头颅灌注CT提示头CT脑动脉(CTA)及CT脑静脉(CTV)未见明显异常,双侧小脑、双侧额顶枕叶低灌注(图1)。病例2的头颅磁共振成像显示大脑白质多发斑片状病灶,边界不清(图2)。


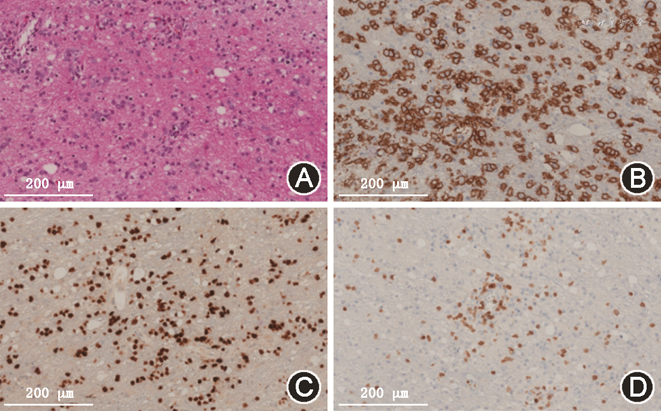
4. 病理学特征:2例患者脑组织标本肉眼均为灰红色,质软。镜下可见弥漫性浸润的异型性淋巴细胞,可见“血管袖套样”现象。免疫组化:2例患者标本肿瘤细胞CD20(+),CD19(+),CD22(+),GFAP(-),olig-2(-),第1例患者Ki-67指数80%(图3),为非生发中心B细胞来源,双表达淋巴瘤,Bcl-2(80%+),C-myc(60%+),EB病毒编码的小RNA原位杂交(-)。第2例患者肿瘤细胞Ki-67指数90%(图4),来源于生发中心。Bcl-6(+),CD10(+),MUM-1(+),Bcl-2(-),C-myc(30%+)。2例患者均符合弥漫性大B淋巴细胞瘤的诊断标准[8]。

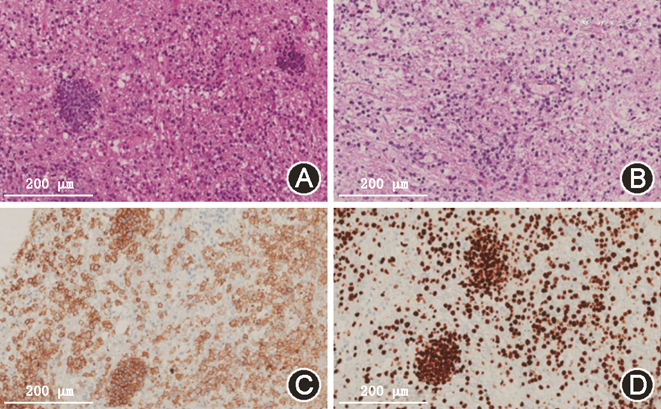

相对于经典的原发性中枢神经系统淋巴瘤,大脑淋巴瘤病患者在认知、行为和步态异常中发生率更高,预后更差,一半的患者会死于发病后的3个月[1, 2, 3]。局灶性神经缺损症状少见,由于不累及大脑皮质和脑膜,患者很少出现癫痫、头痛等表现。第1例患者意识障碍与肿瘤弥漫性生长,尤其是脑干和基底节受累有关,脑干明显增粗为肿瘤细胞沿着皮质脊髓束走形蔓延生长所致,甚至可见锥体束走行区对称性强化[9]。“大脑淋巴瘤病”这一名称不能完全反映肿瘤生长范围[10]。患者全脑灌注CT显示额顶叶灌注减低,考虑患者没有颅内动脉和大中静脉狭窄,而且血流动力学正常,淋巴瘤细胞弥漫性生长和“血管袖套样”分布的特点,推测可能与肿瘤细胞弥漫性浸润正常脑组织和影响脑血流有关。第1例患者表现为快速进展的痴呆,是大脑淋巴瘤病的典型特点[11],需要与朊蛋白病鉴别。第2例患者早期病变主要累及双侧额叶深部白质、U型纤维和脑室旁白质,需要与脑小血管病鉴别。
大脑组织病理证实肿瘤细胞以弥漫性渗透为主要方式,此外还可沿血管周围分布及团块样聚集等类型[3]。肿瘤细胞生长分布方式与部位和病程有关。所以在活检取材时,在确保安全的前提下,选取强化明显的部位,阳性率更高。由于肿瘤细胞弥散生长,尤其在低倍镜下类似神经胶质细胞,容易造成误诊。本研究发现弥漫性大B淋巴细胞瘤患者也可出现继发性T细胞反应[9],再次证明来源于生发中心肿瘤的患者预后优于非生发中心来源的患者[12]。
本研究证实脑脊液流式细胞学在诊断大脑淋巴瘤中价值有限。白细胞介素-10和白细胞介素-6由肿瘤细胞分泌并参与细胞生长和发育,白细胞介素-6与炎性反应关系更为密切,而白细胞介素-10与肿瘤细胞增殖程度成正相关,尤其是在超早期和监测病情发展与转归中具有重要临床意义[12]。
总之,这2例大脑淋巴瘤病患者以进行性认知障碍和弥漫性白质脑病为主要表现,伴有脑灌注轻度降低,脑脊液白细胞介素-10是诊断大脑淋巴瘤敏感生物标记物,脑脊液流式细胞学检查作用有限,确诊仍需靠脑活检。
所有作者均声明不存在利益冲突



























