
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
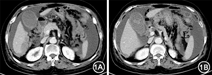
患者女,65岁。主因"腹部胀痛11 d"于2016年1月入院。患者11 d前无明显诱因自觉全腹部胀痛,以下腹部为主,后逐渐加重,伴恶心呕吐,无腹泻。遂于当地医院就诊,查血淀粉酶:466 U/L。上腹部CT平扫示:腹腔多发肿大淋巴结;两侧胸腔积液及腹腔积液。当地医院以"急性胰腺炎"收住入院,并予禁食、抑酸、抑酶、补液等对症支持治疗。患者自觉腹部胀痛逐渐加重,且血清淀粉酶持续为较高水平,遂转入我中心就诊。既往史:2013年5月因卵巢癌行"全子宫切除+左侧附件切除+盆腔部分腹膜切除+盆腹腔肿瘤病灶切除+腹主动脉旁淋巴结清扫+大网膜切除+阑尾切除+直肠部分切除"术,术后于当地医院规律化疗7次(具体不详)。入院体检:神清,体温37.1 ℃,脉搏99次/min,呼吸18次/min,血压140/85 mmHg(1 mmHg=0.133 kPa);中下腹部见一长约20cm手术瘢痕,下腹部压痛(+),无反跳痛及肌紧张,未及包块,肝脾肋下未触及,肝区、双肾区无叩痛,Murphy征(-),移动性浊音阳性,肠鸣音3次/min。入院后行增强CT示:卵巢癌伴腹腔多发转移术后改变;胃窦下方多发结节影及下腹部腹膜增厚,考虑转移可能;腹腔大量积液,盆腔少量积液(图1)。实验室检查:血清淀粉酶404.5 U/L(正常值0~110 U/L),尿淀粉酶3 230 U/L(正常值0~800 U/L),血脂肪酶59.8 U/L(正常值0~60 U/L),C反应蛋白54.32 mg/L,CA125为2 425 U/ml,血脂以及血钙未见异常。结合患者既往卵巢癌病史、增强CT见肿瘤广泛转移证据、CA125明显升高、血淀粉酶升高但脂肪酶正常,考虑其持续高淀粉酶血症以及腹腔积液由卵巢癌广泛转移所引起。告知家属后遂转至肿瘤科进一步化疗。

自1929年Elman等[1]首次提出将血淀粉酶作为胰腺疾病的标志物,目前血淀粉酶检测已经成为诊断急性胰腺炎应用最广泛的检测手段。然而,淀粉酶用于急性胰腺炎的诊断存在一定局限性。据报道,非胰源性淀粉酶升高在临床上并不罕见,约8%高淀粉酶血症并非由胰腺疾病引起[2]。值得注意的是,即使合并了腹痛的高淀粉酶血症也可能不是胰腺炎所致。事实上,目前临床上测得的血淀粉酶均为血总淀粉酶,它由两部分组成:唾液淀粉酶(S-淀粉酶)和胰淀粉酶(P-淀粉酶),前者主要由唾液腺生成,而后者主要在胰腺生成[3]。其他器官和组织也含有少量淀粉酶,但因正常情况下含量极低,故对血清淀粉酶的影响很小。淀粉酶经肝脏代谢后主要从肾脏排出,因此,无论是何种原因导致的淀粉酶生成增加以及排出减少均可导致血淀粉酶升高。
恶性肿瘤是容易被忽视的引起高淀粉酶血症的罕见原因。1951年Weiss等[4]发现支气管肺癌可伴有血淀粉酶增高,首次将高淀粉酶血症和恶性肿瘤联系起来。此后陆续有报道胃癌、子宫肿瘤、乳腺癌、骨肉瘤、嗜铬细胞瘤、多发性骨髓瘤甚至原发性腹膜肿瘤[5]等均可引起血淀粉酶升高,其中除1例宫颈癌和2例乳腺癌引起的P-淀粉酶升高外,其余均为S-淀粉酶升高。早在1978年,Tsunashima等[6]首次报道了1例卵巢癌合并高淀粉酶血症患者。与其他肿瘤引起高淀粉酶血症相似,包括浆液性囊腺癌、黏液性肿瘤、表皮乳头状癌以及卵巢子宫内膜样癌等在内的卵巢肿瘤引起的高淀粉酶均为S-淀粉酶升高。有趣的是,Sinha等[7]通过诊治1例误诊为急性胰腺炎的卵巢囊肿破裂患者,提出卵巢组织除了可以生成S-淀粉酶,同样也可以生成P-淀粉酶,甚至脂肪酶。因此,倾向于认为卵巢肿瘤引起S-淀粉酶升高,而正常卵巢组织是否可以同时引起P-淀粉酶升高仍然有待证实。
目前恶性肿瘤引起高淀粉酶血症的机制尚不清楚,对于卵巢癌相关性高淀粉酶血症,一般认为是肿瘤本身引起的AMY1基因过度表达,从而导致了S-淀粉酶生成增加[8],此外,肿瘤引起的局部炎症反应更有利于淀粉酶进入血液循环[9]。
高淀粉酶血症在肿瘤的预测中可能存在潜在价值。有学者认为高淀粉酶血症是小细胞肺癌副肿瘤综合征表现,并建议将其作为小细胞肺癌筛查、诊断以及化疗效果的生物标志物[10]。作为卵巢癌肿瘤标志物,CA125对于卵巢癌有着良好的敏感性,但特异度较低。Moriyama[11]通过对既往发表的关于卵巢癌引起高淀粉酶血症的文献进行分析,发现当切除肿瘤或给予有效治疗后,升高的S-淀粉酶明显下降,因此Moriyama建议将血淀粉酶作为卵巢癌的肿瘤标志物。至目前为止,还没有关于联合应用CA125和血淀粉酶来诊断、评估卵巢癌的治疗效果的报道。血淀粉酶在卵巢癌诊断以及治疗评估中的潜在价值仍有待于大规模临床研究证实。
对于本例患者,存在腹部胀痛,恶心呕吐,血淀粉酶升高,CT检查提示腹腔大量积液,似乎容易误诊为急性胰腺炎。然而,急性胰腺炎时,升高的血淀粉酶多在3~4 d后恢复正常,一般不超1周,且仔细观察两次CT结果发现,患者的胰腺基本形态正常,胰管无扩张征象(图1)。此外,本例患者血脂肪酶正常,也从另一侧面证实高淀粉酶血症并非由急性胰腺炎所致。1930年Cherry和Crandall第1次将血脂肪酶用于诊断急性胰腺炎。由于其半衰期更长,胰腺炎时其持续升高的时间长达8~14 d,灵敏度和特异度更好,目前认为其对于急性胰腺炎诊断的准确度要优于淀粉酶[12]。不可否认的是,脂肪酶的诊断效能同样存在局限性,正如Hameed等[13]在关于高脂肪酶血症的系统评价中指出,一些非胰腺疾病也可导致脂肪酶升高。然而,脂肪酶对于急性胰腺炎的阴性预测值接近100%,目前各大数据库能够搜索到的血脂肪酶正常的急性胰腺炎的病例报道极少[14]。本例血脂肪酶正常而淀粉酶持续较高,既往有明确的卵巢癌手术史、CT提示卵巢癌广泛转移而无胰腺炎征象,CA125明显升高,因此排除急性胰腺炎诊断,考虑血淀粉酶升高由卵巢癌所致。
高淀粉酶血症/高脂肪酶血症和急性胰腺炎的关系十分复杂。需要特别指出的是,合并高淀粉酶血症/高脂肪酶血症不一定是急性胰腺炎。特别是对于入住ICU的患者,往往合并多器官功能、多系统的损害,容易导致两者同时升高[15]。另一方面,血淀粉酶以及脂肪酶正常也不能完全排除急性胰腺炎可能,因为存在极少数血淀粉酶和脂肪酶均正常的急性胰腺炎报道。淀粉酶同工酶的电泳分析对鉴别诊断有重要意义。由于条件所限,本例未行淀粉酶亚型分析。
总之,包括卵巢癌在内的多种肿瘤是容易被忽视的引起高淀粉酶血症的病因。血淀粉酶在肿瘤诊断及治疗评估中的价值有待进一步研究。对于合并腹痛的高淀粉酶血症,要考虑到胰腺外因素,详细的病史采集、淀粉酶亚型分析、血清脂肪酶测定以及影像学检查对于做出正确诊断尤为重要。


























