
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
内翻性乳头状瘤(inverted papilloma,IP)是鼻腔鼻窦常见的上皮源性良性肿瘤之一,约占鼻腔鼻窦乳头状瘤(sino-nasal papilloma)的70%,约占全部鼻腔鼻窦肿瘤的0.5%~7%[1]。IP虽是一种良性肿瘤,却有着局部侵袭性生长、术后易复发和易恶性变的生物学行为,其恶变率为7%~15%,组织病理类型多为鳞状细胞癌[2]。IP好发于鼻腔,多位于中鼻道和鼻腔外侧壁。原发于鼻窦的IP较少见,检索发现原发于鼻窦IP的病例报道,中英文文献约40余例,多见于上颌窦和筛窦,而蝶窦IP的报道则更为少见[3]。我院近年收治1例原发于蝶窦的IP患者,现将其临床表现、影像学特点及手术情况汇报如下。
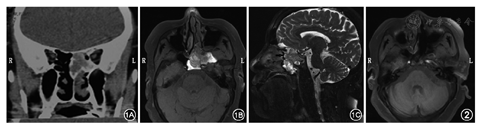
患者女,66岁,因左侧头痛2年,加重3 d于2014年11月3日入院。患者2年前出现双侧交替鼻塞、流黄涕,左侧较重,伴有头晕、头痛,未治疗。入院前3 d自觉头痛加重,就诊于当地医院,行鼻窦CT检查(图1A),考虑左侧后组筛窦及蝶窦占位性病变。既往无高血压、糖尿病等。入院后行鼻窦MRI平扫(图1B、图1C),提示左侧鼻腔、筛窦、蝶窦内、左侧中颅窝底异常信号影,侵及左侧蝶窦、筛窦、左侧颅底骨质,考虑占位性病变。行电子鼻内镜检查,见左侧鼻腔总鼻道内光滑新生物。入院后第3天在全麻下行鼻内镜下左侧鼻腔肿物切除术,左侧筛窦、蝶窦开放术,左侧蝶窦内肿物切除术。术中见左侧鼻腔总鼻道内光滑肿物生长,切除鼻腔内肿物送冰冻,回报为息肉。切除部分中鼻甲及上鼻甲后,暴露蝶筛隐窝,见蝶窦自然口已扩大,窦口周围及蝶窦内大量分叶状肿物,质韧,切除部分肿物组织再次送快速病理,回报为IP。电钻适当扩大蝶窦前壁,尽量暴露蝶窦,向内达蝶窦中隔,向下达蝶窦底壁,向外达中鼻甲平面,术中见肿物根部位于蝶窦底壁,将肿物完整切除后,磨除部分底壁表面骨质。开放后组筛窦,见后筛内黏膜水肿,部分黏膜呈息肉样变,未见肿物生长。术后病理回报:鼻腔息肉,蝶窦IP,无恶性变。患者术后2 d抽出鼻腔填塞物,无并发症,术后7 d出院。鼻内镜下定期复查,术后6个月复查电子鼻内镜,可见蝶窦窦腔内少量脓性分泌物,未见肿物复发。术后16个月复查鼻窦MRI(图2),未见肿物复发。现继续随访中。

根据蝶窦疾病的起源、部位及有无蝶窦周围结构的侵犯将蝶窦疾病分为以下3类[4]:(1)孤立性蝶窦疾病:指原发于蝶窦并且局限在蝶窦内的疾病,没有侵犯周围的毗邻结构;(2)侵袭性蝶窦疾病:病变原发于蝶窦内或周围邻近结构,除累及蝶窦外,尚有对周围毗邻结构的侵犯;(3)转移性蝶窦疾病:指身体其他部位的恶性肿瘤转移至蝶窦,并表现出相应的症状。蝶窦位置隐蔽,与硬脑膜、垂体、颈内动脉、海绵窦、Ⅱ、Ⅲ、Ⅳ、Ⅵ颅神经、眶尖等重要结构毗邻,解剖位置特殊,常规体检难以发现。孤立性蝶窦疾病多见于炎症、囊肿及真菌,其早期无典型临床表现,可能仅表现为头痛等一些非特异性症状,而且头痛常常是首发、唯一的症状[5]。
蝶窦IP临床症状多不典型,Guillemaud和Witterick[6]认为其常见的症状依次为头痛、单侧鼻塞、鼻出血。本例患者主要表现为头痛,并伴有鼻塞。另外,患者病变局限于窦腔内,鼻内镜检查鼻腔表现均不典型,容易漏诊,因此影像检查显得尤为重要。
鼻腔鼻窦病变最常用的影像学检查方法为鼻窦CT扫描,而CT检查不易区分IP与鼻窦炎,不能清楚地显示肿瘤的完整轮廓,与其他肿瘤鉴别困难[7],而MRI检查具有无辐射损伤、软组织分辨率高及多平面成像等优势,能将IP与鼻窦炎性疾病鉴别开来,并更好地确定病变范围,清晰地显示肿瘤内部构架的信号改变[8]。1985年,Barnes等[9]最先描述了IP在MRI上具有明显特征性高低信号相间条纹影,并称为脑回状条纹影(convoluted cerebriform pattern),2004年,Maroldi等[10]也研究了此条纹影,认为在T2WI及增强T1WI序列能观察到此影像。另外,在部分IP患者的矢状面MRI,可见肿瘤边缘呈波浪状,即"贝壳征(shell sign)",可能是由于鼻腔前后径较大,肿瘤可无障碍生长,形成了虽为良性肿瘤但无包膜的桑葚样外观,此征象在T1WI平扫及增强扫描均可清晰显示。本例患者术前鼻窦MRI平扫中,T2WI(图2B)呈短T1短T2异常信号,即显示出特征性的高低信号相间的脑回状条纹影;而矢状位亦可见贝壳征(图2C)。
本例患者肿物原发于蝶窦,并主要局限于蝶窦内,少量肿物经蝶窦自然口突入鼻腔,并影响后筛引流,致后筛内炎症及息肉样变,进而形成息肉突入鼻腔。因此,术前对患者影像学结果的充分理解对患者可能的病理类型及手术预估至关重要。
蝶窦IP的治疗主要为手术彻底切除病变,以降低术后复发及恶性变的风险。目前多采用内镜下蝶窦开放术。在充分控制出血的前提下,内镜下蝶窦开放较传统术式有视野清楚、不易损伤重要结构、术后恢复快和术后复查方便等优点。我们认为充分扩大蝶窦前壁和术中辨别肿瘤起始部位并彻底切除是蝶窦IP手术的关键。另外,可结合术前CT结果评估蝶窦气化类型以及肿物侵范的范围,本例患者蝶窦气化良好,术中我们对患者蝶窦前壁进行了充分开放,并去除了IP起始部位的黏膜及部分黏膜下的骨质,防止IP组织残留于黏膜下骨缝中,避免术后复发。
IP复发的原因与以下几方面有关:(1)手术切除肿瘤不彻底;(2)内翻性乳头状瘤的多中心起源:(3)因前一次手术造成的肿瘤种植;(4)肿瘤边缘有化生改变,术中未切除这些病变部位;(5)IP表现的细胞不典型增生。有文献指出,复发的高峰期是在术后1~11个月[11],因此近期随访十分必要,而远期随访能及时发现并降低肿物复发及转移的风险。


























