
探讨青年乳腺癌患者(诊断年龄<35岁)临床病理特征及生存影响因素,为青年乳腺癌的防治提供依据。
回顾性分析2015年1月至2016年12月山西省肿瘤医院初次诊断的女性青年乳腺癌患者的流行病学和临床病理学资料,包括诊断年龄、生育史、流产史、绝经状态及免疫组织化学结果等。采用Cox比例风险模型进行单因素和多因素分析。
共收集118例青年乳腺癌患者,中位诊断年龄为31岁。118例中,113例(95.8%)为浸润性癌,65例(55.1%)肿瘤长径≤20 mm,61例(51.7%)为N0期,112例(94.9%)为M0期。雌激素受体、孕激素受体、人表皮生长因子受体2阳性率分别为73.7%(87/118)、69.5%(82/118)、28.8%(34/118)。分子分型方面,Luminal B型患者比例最高(55.1%,65/118)。中位随访时间60个月,患者总生存率为78.8%。多因素分析结果显示,TNM分期是青年乳腺癌患者总生存的独立影响因素(HR=7.858,95% CI 2.924~21.120,P<0.001)。
青年乳腺癌患者具有独特的临床病理特征,TNM分期是影响其预后的独立危险因素。个体化治疗有助于提高患者生命质量,延长生存时间。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
乳腺癌是严重影响女性健康的恶性肿瘤之一。青年乳腺癌患者因更在意生育、工作及身体形象等问题而成为乳腺癌患者中比较特殊的一个群体。有研究报道7%~10%的乳腺癌患者诊断年龄<40岁[1],2.4%的患者诊断年龄<35岁,0.65%的患者诊断年龄<30岁[2]。青年乳腺癌患者中更容易诊断出侵袭性强的乳腺癌类型,如激素受体阴性、三阴性乳腺癌、组织分级高和晚期乳腺癌,因此预后较差[3,4,5,6]。本研究分析了青年乳腺癌患者临床病理特征及预后影响因素,旨为青年乳腺癌的防治提供依据。
收集2015年1月至2016年12月在山西省肿瘤医院住院的经病理学确诊的初次诊断女性乳腺癌患者2 041例,从中选取年龄<35岁者118例,中位诊断年龄为31岁。本研究将诊断年龄<35岁的患者定义为青年乳腺癌患者[6,7]。回顾性分析118例青年乳腺癌患者的流行病学和临床病理学资料,包括诊断年龄、生育史、流产史、绝经状态及免疫组织化学结果等。本研究符合《赫尔辛基宣言》的相关要求,并经山西省肿瘤医院伦理委员会批准(批准文号202222)。
118例患者中,109例患者接受手术治疗,其中75例接受乳腺癌改良根治术,14例接受乳腺癌保乳术,20例选择其他手术方式。112例患者接受化疗,42例患者接受放疗。87例激素受体阳性患者均接受了内分泌治疗;34例人表皮生长因子受体2(HER2)阳性患者中,10例接受靶向治疗。
对所有的患者进行电话和(或)门诊随访。总生存(OS)时间定义为从诊断日期到因任何原因死亡或末次随访的时间。
采用SPSS 26.0软件进行统计学分析。计数资料以频数(%)表示;采用Kaplan-Meier法进行生存分析;单因素和多因素分析均采用Cox比例风险模型,单因素分析中P<0.10的变量纳入多因素分析。以P<0.05为差异有统计学意义。
118例青年乳腺癌患者中,怀孕为0、1~2、≥3次者分别为14例(11.9%)、79例(66.9%)、25例(21.2%);产次为0、1~2、≥3次者分别为16例(13.5%)、98例(83.1%)、4例(3.4%)。81例(68.6%)初潮年龄≤14岁;45例(38.1%)有流产史;13例(11.0%)有肿瘤家族史;2例(1.7%)有慢性病史;10例(8.5%)有手术史;11例(9.3%)合并乳腺良性疾病。左侧、右侧和双侧乳腺癌分别有68例(57.6%)、48例(40.7%)、2例(1.7%)。病理类型:113例(95.8%)为浸润性癌;肿瘤长径≤20、21~50、>50 mm者分别有65例(55.1%)、33例(27.9%)、2例(1.7%),不详18例(15.3%)。T1期32例(27.1%),T2+T3+T4期82例(69.5%),不详4例(3.4%);N0期61例(51.7%),N1+N2+N3期54例(45.8%),不详3例(2.5%);M0期112例(94.9%),M1期4例(3.4%),不详2例(1.7%);病理分级Ⅰ级1例(0.8%),Ⅱ级54例(45.8%),Ⅲ级35例(29.6%),不详28例(23.8%);TNM分期Ⅰ期18例(15.3%),Ⅱ期72例(61.0%),Ⅲ期21例(17.8%),Ⅳ期4例(3.4%),不详3例(2.5%)。雌激素受体(ER)阳性87例(73.7%);孕激素受体(PR)阳性82例(69.5%);HER2阳性34例(28.8%),阴性75例(63.6%),不详9例(7.6%)。Ki-67阳性指数≤20%和>20%者分别有24例(20.3%)、91例(77.1%),不详3例(2.6%)。分子分型Luminal A型、Luminal B型、HER2阳性型、三阴性乳腺癌分别有12例(10.2%)、65例(55.1%)、16例(13.6%)、14例(11.9%),不详11例(9.2%)。
随访截至2021年6月30日,中位随访时间为60个月。118例青年乳腺癌患者中,93例生存,19例死亡,6例失访,患者总生存率为78.8%(图1);4例出现复发,32例出现远处转移。
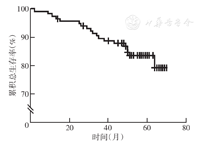

单因素分析结果显示,诊断年龄和TNM分期是青年乳腺癌患者总生存的影响因素(均P<0.10)(表1)。多因素分析结果显示,TNM分期是青年乳腺癌患者总生存的独立影响因素(HR=7.858,95% CI 2.924~21.120,P<0.001)。
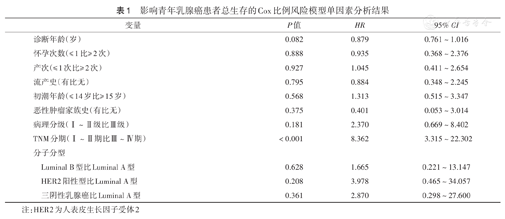
影响青年乳腺癌患者总生存的Cox比例风险模型单因素分析结果
影响青年乳腺癌患者总生存的Cox比例风险模型单因素分析结果
| 变量 | P值 | HR | 95% CI | |
|---|---|---|---|---|
| 诊断年龄(岁) | 0.082 | 0.879 | 0.761~1.016 | |
| 怀孕次数(≤ 1比≥ 2次) | 0.888 | 0.935 | 0.368~2.376 | |
| 产次(≤ 1次比≥ 2次) | 0.927 | 1.045 | 0.411~2.654 | |
| 流产史(有比无) | 0.795 | 0.884 | 0.348~2.245 | |
| 初潮年龄(≤ 14岁比≥ 15岁) | 0.568 | 1.313 | 0.515~3.347 | |
| 恶性肿瘤家族史(有比无) | 0.375 | 0.401 | 0.053~3.014 | |
| 病理分级(Ⅰ~Ⅱ级比Ⅲ级) | 0.181 | 2.370 | 0.669~8.402 | |
| TNM分期(Ⅰ~Ⅱ期比Ⅲ~Ⅳ期) | <0.001 | 8.362 | 3.315~22.302 | |
| 分子分型 | ||||
| Luminal B型比Luminal A型 | 0.628 | 1.665 | 0.221~13.147 | |
| HER2阳性型比Luminal A型 | 0.208 | 3.978 | 0.465~34.057 | |
| 三阴性乳腺癌比Luminal A型 | 0.361 | 2.870 | 0.298~27.600 | |
注:HER2为人表皮生长因子受体2
青年乳腺癌虽然所占比例较低,但是其为患者本人、家庭及社会带来的负面影响巨大。因此青年乳腺癌患者是一个需要更多关注的特殊群体。本研究中<35岁的青年乳腺癌患者所占比例为5.78%,与文献[7,8]报道的5%基本一致。有研究报道,年龄是影响乳腺癌发病的一个重要因素[9]。此外,肿瘤家族史和乳腺良性疾病史也是青年乳腺癌患者发病的危险因素[10]。因此,虽然青年乳腺癌患者较老年患者的身体素质和对治疗的耐受更好,但是临床医师应给予青年乳腺癌患者足够重视,必要时缩短随访时间,密切关注病情变化。
Youlden等[11]研究发现2/3的15~39岁乳腺癌患者诊断时肿瘤长径>20 mm、有淋巴结转移或有远处转移。本研究发现,肿瘤长径>20 mm的患者占29.7%(35/118),有淋巴结转移的患者占45.8%(54/118)。有近一半的青年乳腺癌患者有淋巴结转移,且在有淋巴结转移患者中有40.7%(22/54)淋巴结转移数≥4枚,这提示有必要对高危人群进行常规筛检,争取早期发现乳腺癌,将诊断和治疗窗口前移。目前,超声检查和乳腺钼靶X线检查是广泛应用于乳腺癌筛查的两种方法[12]。有研究显示,<40岁乳腺癌患者中,病理分级Ⅲ级、ER阴性、Ki-67阳性指数高及三阴性乳腺癌患者比例均高于>60岁乳腺癌患者[13]。本研究中ER阴性、三阴性乳腺癌患者所占的比例分别为26.3%(31/118)、11.9%(14/118),均低于上述研究,可能与本研究样本量较小有关。
青年乳腺癌患者有较高的风险诊断为晚期乳腺癌。Eiriz等[8]研究发现<35岁乳腺癌患者中TNM分期Ⅰ、Ⅱ、Ⅲ和Ⅳ期者所占比例分别为22%、26%、45%和6%。本研究中,Ⅰ、Ⅱ、Ⅲ和Ⅳ期者比例分别为15.3%(18/118)、61.0%(72/118)、17.8%(21/118)和3.4%(4/118)。Ⅰ~Ⅱ期患者比例高于Ⅲ~Ⅳ期,这个结果不同于上述研究,可能与本研究样本量较小有关。
对青年乳腺癌患者总生存影响因素分析发现,TNM分期是青年乳腺癌患者总生存的独立影响因素,Ⅲ~Ⅳ期患者死亡风险是Ⅰ~Ⅱ期患者的7.858倍。因此,早发现、早诊断、早治疗对于改善乳腺癌患者预后至关重要。在日常工作中要对广大居民和高危人群加强宣传教育,提高乳腺癌筛检率,早期发现乳腺癌。有研究显示,在<35岁的乳腺癌患者中,诊断年龄每减小1岁,死亡风险会增加5%[11]。本研究尚未发现年龄是青年乳腺癌患者生存的独立影响因素,两者间的关系仍需通过大样本、长时间的研究进一步验证。Billena等[14]研究发现肿瘤大小(HR=1.14)、淋巴管侵犯(HR=2.2)、ER阳性(HR=0.64)、接受辅助化疗(HR=0.52)和黑色人种(HR=2.87)与≤35岁乳腺癌患者的总生存相关。Erić等[15]研究发现淋巴结转移是Ⅰ~Ⅲ期青年乳腺癌患者预后不良的独立影响因素。青年乳腺癌患者中ER阳性者的5年生存率高于ER阴性患者,但8年生存率接近[16]。
综上所述,虽然青年乳腺癌患者所占比例较低,但仍需引起临床医师足够重视。TNM分期是影响青年乳腺癌患者预后的独立危险因素。因此,在日常的肿瘤防治工作中,需要加强对高危人群的筛检,早期发现乳腺癌。对于已经诊断为乳腺癌的患者,临床医生应重点关注青年乳腺癌患者,给予个体化治疗和适当支持,以提高患者生命质量,延长生存时间。此外,关于青年乳腺癌患者的临床病理特征和预后影响因素,还需通过长时间、大样本的研究进一步探讨。
所有作者均声明不存在利益冲突



























