
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
前言
1 支气管镜术适应证、禁忌证
1.1 适应证
1.2 禁忌证
2 儿科支气管镜分类和术前支气管镜型号选择
2.1 分类
2.2 型号选择
3 支气管镜术的术前准备
3.1 术前病情评估
3.2 签署知情同意书
3.3 术前检查
3.4 术前患儿的准备
3.5 常规药物和设备、急救药物和设备的准备
3.6 介入设备和电脑工作站准备
3.7 其他
4 支气管镜术麻醉与监护
4.1 镇静与麻醉
4.2 监护
5 支气管镜术的操作
6 支气管镜下诊断
6.1 形态学诊断
6.2 介入诊断技术
6.3 快速现场评价
7 支气管镜下治疗技术
7.1 三级治疗技术
7.2 四级治疗技术
8 支气管镜术常见并发症及处理
9 支气管镜术后管理
自儿科支气管镜术指南(2009年版)[1]发布以来,其在中国儿科可弯曲支气管镜的临床诊疗中起到了引领性作用。随着支气管镜诊疗技术的迅猛发展,新的介入技术在儿科呼吸系统的感染、变态反应、间质性肺疾病、先天性发育异常、部分气道疾病等的诊疗方面均起到了推动作用。现按照2013年国家卫健委儿科呼吸内镜诊疗技术管理规范[2]要求,进一步完善儿科可弯曲支气管镜术指南,更好地发挥其指导作用。
(1)喉鸣;(2)反复或持续性喘息;(3)局限性喘鸣;(4)不明原因的慢性咳嗽;(5)反复呼吸道感染;(6)可疑异物吸入;(7)咯血;(8)撤离呼吸机困难;(9)胸部影像学异常:①气管、支气管肺发育不良和/或畸形,②肺不张,③肺气肿,④肺部团块状病变,⑤肺部弥漫性疾病,⑥纵隔气肿,⑦气道、纵隔占位,⑧血管、淋巴管、食管发育异常,⑨胸膜腔病变需鉴别诊断者;(10)肺部感染性疾病的病原学诊断及治疗;(11)胸部外伤、怀疑有气管支气管裂伤或断裂者;(12)需经支气管镜行各种介入治疗者;(13)心胸外科围手术期患儿的气道评估和管理;(14)引导气管插管、胃管置入;(15)其他:如不明原因的生长发育迟缓、睡眠障碍等需鉴别诊断者。
儿科支气管镜术的禁忌证多取决于术者的技术水平和必要的设备条件。其相对禁忌证:(1)严重心肺功能减退者;(2)严重心律紊乱:心房、心室颤动及扑动,Ⅲ度房室传导阻滞者;(3)高热:持续高热而又亟需行支气管镜术者,可将其体温降至38.5 ℃以下再行手术,以防高热惊厥;(4)活动性大咯血者;严重的出血性疾病;凝血功能障碍;严重的肺动脉高压及可能诱发大咯血者等;(5)严重营养不良,不能耐受手术者。
本指南中所述支气管镜主要指可弯曲支气管镜,常用主要类型如下。
主要工作原理为光源通过光导纤维传导到气管内,照亮观察物体。经物镜成像后,通过光导纤维将气管内影像传导到目镜。
主要工作原理为镜前端的数码摄像头电荷耦合元件(charge coupled device,CCD)可对观察物摄像后,将信号通过电路传入计算机图像处理系统,通过监视器成像,其图像清晰度大大优于纤维支气管镜。
该镜包含上述纤维和电子两种工作原理,为了适应儿童气道,减小气管镜插入部的直径,仍在前端采用光学物镜采集图像,经光导纤维导入放置在镜柄中的数码摄像头CCD中。然后将信号传入计算机图像处理系统,通过监视器成像。由于支气管镜插入部分不再受CCD尺寸的限制,其插入部分可制做得更细。其图像清晰度介于纤维支气管镜和电子支气管镜之间。
可抛弃型支气管镜、超声支气管镜(endobroncheal ultrasonography,EBUS)、荧光支气管镜、窄波光(norrow-band imaging,NBI)成像支气管镜、肺荧光共聚焦显微镜(fluorescence confocal microscope,FCFM)。
目前儿科支气管镜镜身插入部分最细直径为2.2 mm,为纤维支气管镜,无工作孔道;常用的带工作孔道的支气管镜插入部分直径多为2.8~4.9 mm,工作孔道直径分别为1.2 mm、2.0 mm等。
小儿出生时气管内径为4.0~5.0 mm,并随年龄增长。不同年龄选用合适型号的支气管镜是成功、安全地进行检查的前提。直径≤3.0 mm的支气管镜可用于各年龄组;直径4.0~4.9 mm的支气管镜适用于1岁以上各年龄组。1.2 mm的工作孔道可进行吸引、给氧、灌洗、活检、刷检、激光及扩张前插入部直径为1 mm的球囊扩张和金属支架置入等诊疗。2.0 mm的工作孔道还可进行电凝、冷冻、经支气管针吸活检(transbronchial needle aspiration,TBNA)、经支气管肺活检(transbronchial lung biopsy,TBLB)及扩张前插入部直径≤1.8 mm的球囊扩张和球扩金属支架置入等各种诊疗操作。
由于镇静和麻醉药物等在不同程度上对呼吸和心血管系统的抑制作用及患儿本身呼吸系统疾病的原因,均可造成患儿在支气管镜术中出现呼吸抑制和低氧血症,喉、气管、支气管痉挛,血压下降及心律失常等并发症。因此,术前应做好病情轻重、手术时机、麻醉方式及手术耐受程度等评估,并制定应急预案。
无论采取局部麻醉或全身麻醉,手术医师应以医师法和医学伦理学为指导原则,向家长或其监护人(年长儿需要同时向患儿本人)说明支气管镜术的目的、有否可替代的检查、操作检查中及麻醉的可能并发症和意外,并签署知情同意书。全麻的患儿还应由麻醉医师另签署麻醉同意书。询问有无对麻醉药物过敏病史。
血常规、凝血功能、乙型肝炎和丙型肝炎血清学指标、血型、肝肾功能、人类免疫缺陷病毒(HIV)、梅毒、胸部X线或胸部CT、心电图等。
肺功能、超声等。
根据食物在胃内被排空的时间长短,制定不同的禁食时间。包括轻饮料2 h,母乳4 h,牛奶、配方奶、淀粉类固体食物6 h,脂肪类固体食物8 h。婴儿及新生儿因糖原储备少,禁食2 h后可在病房内静脉输注含糖液体,以防止发生低血糖和脱水。
心脏超声检查可评估心功能。惊厥、癫痫发作需要药物控制后再行支气管镜诊疗。支气管哮喘发作及有喘息高危因素的患儿支气管镜术前常规雾化吸入糖皮质激素(如布地奈德混悬液2 mL/次,q8h~q6h)和支气管舒张剂,病情严重者加用静脉糖皮质激素和支气管舒张剂,待病情稳定后再行支气管镜检查。气管支气管结核患儿如需要支气管镜下介入治疗时,非紧急情况下应在全身抗结核化学药物治疗至少2周基础上再行介入手术,以免感染播散[3]。大于4~5岁的患儿,给予心理护理,消除其紧张和焦虑情绪,更好配合手术。
37 ℃生理盐水、2%利多卡因、内镜润滑剂等。
4 ℃生理盐水,肾上腺素,支气管舒张剂,止血药物(凝血酶、血凝酶、垂体后叶素等),糖皮质激素(静脉应用糖皮质激素、雾化应用布地奈德混悬液等)及利尿剂等。
氧气、吸引器、复苏气囊、不同型号的气管插管、脉搏血氧监护仪、除颤仪等。建议配备麻醉机或呼吸机等。
(1)不同型号的支气管镜。(2)常规器械:灌洗液留置瓶、鼻导管、活检钳等。(3)专用器械:激光机、冷冻治疗仪、电外科工作站、不同型号的TBNA穿刺针、球囊导管和支架。(4)电脑工作站处于正常工作状态。支气管镜术报告详尽列出患儿的基本信息、术前诊断、手术目的、方法和手术时间,所用支气管镜的型号与编码等。
腕带标识、开通至少1条有效静脉通路。
选择合适的麻醉方法对于支气管镜检查的顺利实施至关重要。麻醉方法的选择需要考虑病情特点、手术性质和要求、安全性和舒适性、设备和人员的配置等。
鼻腔、喉部通过1%或2%的利多卡因喷雾或雾化吸入给药,喉部以下局部给药法,达到黏膜麻醉的目的。根据需要可重复应用。总量≤7 mg/kg。随着人文关怀需求,局部表面麻醉已较少单独应用,除非需要观察气道动态特性的患儿,一般均选择复合清醒镇静或全身麻醉。
刘玺诚等[4]最先采取"边麻边进"的利多卡因气管内局部黏膜表面麻醉一直沿用至今,并随着医学发展不断得到进一步完善。具体方法:术前用1%或2%利多卡因雾化吸入,入室前15 min应用右美托咪定3~4 μg/kg滴鼻[5](无条件者可不用),入室后给予咪达唑仑0.1~0.3 mg/kg,总量≤10 mg。适量应用阿托品0.01~0.02 mg/kg能防止小婴儿的迷走神经相关的心动过缓及减少分泌物。支气管镜插入到喉部、声门前、气管、左右主支气管分别喷洒1%或2%利多卡因1~2 mL,必要时局部可重复给药,总量≤7 mg/kg。伴随利多卡因喷洒,可应用110 000肾上腺素1~2 mL,有效收缩黏膜血管减轻黏膜肿胀和出血,并有舒张支气管平滑肌,增强心肌收缩力和抗过敏作用。患儿镇静后开始操作,若患儿因个体差异镇静效果不佳、体动或呛咳明显,加用丙泊酚0.5~1.0 mg/kg,可重复多次使用。丙泊酚用于支气管镜检查治疗,在常规用药情况下是非常安全的[6]。
一般由麻醉医师执行,合理选择镇静药、镇痛药,必要时使用肌松药,以达到适当的麻醉深度,使患儿能够平稳地耐受手术,并保持生命体征的稳定。根据通气方式的不同分为以下几种类型。
在表面麻醉的基础上,使用镇静药或静脉全麻药复合镇痛药,使患儿处于较深的麻醉水平,维持自主呼吸。最常用的药物为丙泊酚复合芬太尼类,丙泊酚静脉注射常用剂量为1.0~1.5 mg/kg,维持剂量为1.5~4.5 mg/(kg·h),芬太尼静脉注射常用剂量为1~2 μg/kg,并根据患儿反应调整药物剂量,以达到适当的镇静或麻醉深度。注意丙泊酚联合麻醉性镇痛药可引起一过性呼吸抑制,需密切监护生命体征。
适用于喉部及以下部位的支气管镜诊疗操作,对于气管狭窄,尤其是上段狭窄的患儿,喉罩通气可能是目前唯一能有效控制气道的方法。根据患儿的体质量选择合适的喉罩(表1),电子支气管镜检查前需将喉罩的栅栏剪掉,以利于电子支气管镜的插入。需要注意的是应用喉罩通气时麻醉深度较面罩通气深,以防喉罩置入时发生喉痉挛及支气管痉挛。
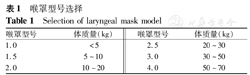
喉罩型号选择
Selection of laryngeal mask model
喉罩型号选择
Selection of laryngeal mask model
| 喉罩型号 | 体质量(kg) | 喉罩型号 | 体质量(kg) |
|---|---|---|---|
| 1.0 | <5 | 2.5 | 20~30 |
| 1.5 | 5~10 | 3.0 | 30~50 |
| 2.0 | 10~20 | 4.0 | 50~70 |
主要适用于较大儿童长时间的气管远端与支气管内诊疗操作,在不需要评估上气道或在检查过程中存在明显风险的患儿,经气管插管能够方便地到达下气道,进行肺泡灌洗和其他诊疗,同时可以研究气道正压对下气道的动力学影响。但是上气道和近端气管不能显示,此外,气管插管及较深麻醉往往掩盖气道的动态变化。
静脉复合全麻下联合高频通气呼吸机用于时间较短的支气管镜检查及诊疗操作。通过高频喷射或高频震荡的方式经过放置的喉部或气道内的一细孔导管将气体送入气道,以维持患儿的血氧饱和度,并且不影响支气管镜的插入。可选择合适的通气参数(通气频率、通气压力以及吸呼比率等),防止并发症[如气压伤、二氧化碳(CO2)蓄积等]。
儿童特别是婴幼儿气道纤细、黏膜娇嫩,支气管镜诊疗操作易引起黏膜水肿并加重气道狭窄,加之镇静或麻醉药物对呼吸的抑制作用,极易出现缺氧和呼吸困难。因此,无呼吸支持患儿的支气管镜操作时,应该通过鼻咽导管(插入的深度为同侧鼻翼至耳垂长度的2/3,流量0.5~2.0 L/min)或面罩(流量2~4 L/min),或必要时慎用经工作孔道(流量0.5~1.0 L/min)监控胸内压下间歇给氧,以保障患儿对氧的需求。
术中常规监测项目包括心电图、呼吸、无创血压和脉搏血氧饱和度,有条件者可监测呼气末CO2。理想的血氧饱和度应达到95%以上,如出现血氧饱和度<90%、心率减慢、心律失常等,应暂停操作并对症处理,视病情恢复情况决定是否继续。心电监护密切观察患儿病情直至患儿意识完全恢复。常见并发症的处理见后文"支气管镜术常见并发症及处理"。
术前医师、护士和/或麻醉师共同核对患儿身份。患儿多采取仰卧位,肩部略垫高,头部摆正。支气管镜多经鼻孔轻柔送入,注意观察鼻腔、咽部有无异常(经口腔进入者观察口腔、舌)、扁桃体、会厌及声门时,观察会厌有无塌陷、声带运动是否良好及对称;进入气管后观察气管位置、形态、黏膜色泽、软骨环的清晰度、隆突的位置等。观察两侧主支气管和自上而下依次检查各叶、段支气管。一般先查健侧再查患侧,发现病变可吸引留取分泌物、毛刷涂片、钳夹活检及留取灌洗液。病灶不明确时先查右侧,后查左侧。检查过程中注意观察各叶、段支气管黏膜外观,有无充血、水肿、坏死及溃疡;有无出血及分泌物;管腔及开口是否通畅、有无变形;是否有狭窄、异物及新生物等。检查时尽量保持视野位于气管、支气管腔中央,避免触碰刺激管壁引起咳嗽、支气管痉挛及损伤黏膜。
操作技术应熟练、准确、快捷,尽量缩短操作时间。
黏膜改变(充血、水肿、粗糙不平、肥厚、萎缩、环行皱褶、纵形皱襞、溃疡、坏死脱落、瘢痕、结节),肉芽,肿瘤,瘘管,憩室,血管扩张或伴迂曲,黏液腺孔扩大,色素沉着,钙化物质,支气管残端,气管支气管膜部增宽,完全性气管环,囊性变等。
阻塞、狭窄、扩张、闭锁、气管和支气管异常分支。
(1)分泌物:浆液性、黏液性、脓性及血性、牛奶样。(2)出血:鲜血或陈旧性血凝块。(3)异物:分为外源性和内源性。(4)干酪样物。
(1)声带麻痹:双侧或单侧;(2)隆突波动消失;(3)气管舒缩运动障碍:如完全性气管软骨环、气管骨化症等;(4)支气管痉挛;(5)软化:气管、支气管在呼气相时管腔内陷,管腔直径缩窄不足1/2为轻度,1/2~3/4为中度,3/4以上管腔缩窄近闭合为重度。可原发或继发于血管、心脏、肿物等的压迫。
既可协助疾病的病因诊断又可进行治疗。
将支气管镜嵌顿于靶支气管后,经支气管镜工作孔道先后注入37 ℃生理盐水(1 mL/kg/次,≤20 mL/次,总量≤5~10 mL/kg)后,再通过负压100~200 mmHg(1 mmHg=0.133 kPa,选择的负压值以吸引时支气管腔不塌陷为宜)的吸引器吸引获取支气管肺泡灌洗液(bronchoalveolar lavage fluid,BALF),每次灌洗液的回吸收率应该≥40%。留置BALF的器皿需防止细胞贴壁,如镀硅酮的玻璃、聚丙烯或塑料器皿等。首次灌洗液多用于病原学的染色和培养,也可收集所有回收的肺泡灌洗液用于实验室检查。BALF中的大块黏液可用纱布滤去,必要时用适当的转速离心,再悬浮以后用细胞离心机制作细胞学甩片。特殊的染色可明确相应的病原微生物和病因。
巨噬细胞>0.85,淋巴细胞0.10~0.15,中性粒细胞≤0.03,嗜酸性粒细胞≤0.01,鳞状上皮细胞或纤毛柱状上皮细胞均≤0.05。
可以借助影像学或与虚拟导航、径向超声及快速现场评价(rapid on site evaluation,ROSE)等结合使用,使刷检更精确。
经可弯曲支气管镜工作孔道放置穿刺针到达靶支气管开口,尽量将毛刷向靶支气管远端推送深入,缓慢、往复推进和回撤针刷,刷头刷检留取标本后进行涂片、特殊染色和培养等。
为避免上气道的污染,将毛刷置于外管套的内管中,分别封堵内外管的先端口,准备取材时,内管先端突破外管封口的封堵后,毛刷刷头突破内管的封堵,柔韧地尽量向靶支气管远端推送反复刷检后退回到内管中,标本进行涂片、特殊染色和培养等。
气管镜到达气管支气管可视的管壁病变部位后,活检钳通过工作孔道到达病变处进行黏膜活检。标本进行印片、特殊染色、病理和培养等。
可弯曲支气管镜接近靶支气管,活检钳通过支气管镜工作孔道达靶支气管后,突破管壁对支气管镜难以直视的外周病灶进行活检,用以诊断肺弥漫性和肺周边局灶性病变。借助X线、导航、环形超声等可提高活检阳性率。可以将活检到的组织进行印片和喷片行细胞学及病理和检验等相应检查。影响TBLB阳性率的因素为病灶的大小、病变部位、病变性质、活检次数、活检的方法等,综合应用2种或更多的取标本方法(如刷检或针吸)也可提高诊断率。
通过可弯曲支气管镜部署穿刺针,经气管或支气管壁刺入淋巴结(或称淋巴结区域)或肿块内,并获取标本的一项技术。TBNA技术应用范围宽广,具有良好的敏感性和特异性,在儿科穿刺针可以通过具有2.0 mm直径工作孔道的可弯曲支气管镜进行活检。将活检到的标本进行印片行细胞学、病理及检验等相应检查。经支气管超声引导针吸活检术(EBUS-TBNA)取得的标本处理同TBNA。
可弯曲支气管镜到达病变部位的支气管开口后,冷冻探头经支气管镜工作孔道达病变部位进行冷冻3~6 s,立即将软镜与探头一起拉出,冷冻取得的肺组织进行病原学、病理等检查。
细胞学技术是现代呼吸病学重要的组成部分与辅助技术,也是组织病理学和检验医学的重要补充。在诊断性介入肺脏病学操作中,ROSE是一项实时伴随于取材过程的快速细胞学判读技术。靶部位取材时,在基本不损失组织标本的前提下,将部分取材印涂于玻片,制成细胞学片基,迅速染色并以专用显微镜综合临床信息立即判读。其判读内容包括细胞形态、分类、计数、构成比、排列、相互关系、背景及微生物等外来物分析。作为一种细胞学载体,ROSE具备相应功能:评价取材满意度、实时指导介入操作手段与方式、形成初步诊断或缩窄鉴别诊断范围、优化靶部位标本进一步处理方案、结合全部临床信息与细胞学背景,进行病情分析与转归预判。
根据儿科呼吸内镜诊疗技术管理规范(2013年版)将儿科呼吸内镜治疗技术分为三级治疗技术和四级治疗技术。支气管镜下各种介入技术可以综合应用。
治疗作用如下:通过支气管镜工作孔道向支气管肺段内注入37 ℃生理盐水或药物,并随即抽吸清除呼吸道和/或肺泡中滞留的物质,解除气道阻塞,改善呼吸功能,控制感染的治疗方法。分为全肺灌洗和支气管肺段灌洗术。支气管肺段灌洗术主要用于肺部感染性疾病、肺不张、支气管扩张症、迁延性细菌性支气管炎、过敏性肺泡炎、少量咯血或痰中带血等的治疗。全肺灌洗术主要用于肺泡蛋白沉积症等疾病的治疗。
分为喷洒及注射药物。用于止血、稀释分泌物、抗感染治疗等。
应用毛刷刷除分泌物、拖拽内生性异物等达到畅通气道的方法。
应用与内镜工作孔道相匹配的钳子钳除气道管腔内外源性异物、增生组织及坏死物等的治疗方法。网篮多用于难于以普通异物钳钳取的异物取出。
用于气道狭窄部位的扩张治疗。还可协助特殊异物的取出[10]。
适用于气管、支气管软化及气道软骨薄弱处的支撑;气管支气管狭窄的气道重建;气管-食管瘘的姑息治疗。儿童气道支架根据材质不同分为金属支架(包括镍钛记忆合金和不锈钢支架。根据有无覆膜,金属支架又分为覆膜支架和非覆膜支架,也称裸支架)、硅酮支架和生物可降解支架等。根据病变部位不同需求,支架可做成直管形(包括沙漏型)、分叉型(T型、L型、Y型等)等多种形态[17,18,19,20,21,22]。支架置入术应综合评估患儿的病情、气道病变的部位与类型、内镜中心的设备及操作人员的技术能力等方面。
可弯曲支气管镜的直视优势可引导气管插管。超细支气管镜代替胃镜为小婴儿进行上消化道检查及引导困难胃管置入。
发生支气管镜术并发症的常见原因:支气管镜操作者的技术及经验不足、术前未充分评估患儿病情(基础疾病)、支气管镜的型号选择与患者不匹配、麻醉镇静方法不妥当、应用供氧的方式(低流量、高流量、高频或辅助通气)、感染的防控、围手术期的雾化药物治疗、建立有效静脉通道等。常见并发症如下:
支气管镜术围手术期用药均有可能引起过敏反应,如抗感染、镇静及麻醉药物等。表现为皮疹、皮肤瘙痒、胸闷、脉速而弱、面色苍白、血压降低甚至呼吸困难过敏性休克等表现。
轻者停止用药后过敏反应可逐渐好转,重者加用抗过敏药物,有喉头水肿、过敏性休克时就地抢救。对心跳呼吸骤停者,立即行人工心肺复苏。
术前应询问患儿药物过敏史,对有药物过敏史者,应高度重视,做好过敏的应急预案。既往有相关药物过敏者,应避免使用。
轻者口唇微绀、末梢血氧饱和度轻度降低;重者口唇、颜面发绀甚至青灰,末梢血氧饱和度明显降低。
积极查找并解除引起低氧的原因,必要时拔出支气管镜,提高氧流量,加压吸氧。待末梢血氧饱和度恢复正常再继续进行支气管镜操作。
支气管镜术并发症常见原因的把控可降低该并发症的发生率。
轻者术中出现心动过速或过缓;严重者术中、术后可出现明显的二联律、三联律,甚至心跳骤停。
轻者停止支气管镜诊疗可以自行缓解;严重者按心律失常处理,心跳停止者立即行人工心肺复苏。
支气管镜诊疗需动作轻柔,及时解除缺氧的原因(见支气管镜术并发症发生的常见原因)。
喉痉挛时咽喉部肌肉、真假声带发生痉挛性收缩,使声门和呼吸道部分或完全紧闭致梗阻,患儿呼吸困难,血氧饱和度进行性下降,很快呈发绀状态,稍有贻误可危及生命,须紧急处理。支气管痉挛时双肺广泛的哮鸣音,呼吸困难,正压通气时气道阻力急剧增高,潮气量减少,血氧饱和度下降,呼气末二氧化碳升高,严重时可窒息死亡。
立即解除喉痉挛的可能诱因,如声门和会厌附近的分泌物等;用100%氧气进行正压通气;应用静脉或吸入麻醉药加深麻醉;上述处理无效时,可应用短效肌肉松弛药来改善氧合或进行气管插管。
停止支气管镜操作,100%氧气吸入,加深麻醉,气管内应用110 000肾上腺素,可以静脉或雾化吸入糖皮质激素和支气管舒张剂,必要时气管插管呼吸机辅助通气。
对于有气道痉挛的高风险患儿术前静脉或雾化吸入糖皮质激素和支气管舒张剂;术中充分的表面麻醉;应用110 000肾上腺素喷洒;及时清除呼吸道分泌物和血液;避免浅麻醉下行口腔、咽喉和气道内操作。
儿童咯血量24 h<20 mL为少量;21~100 mL为中量;>100 mL为大量。若1次咯血<5 mL为少量;<50 mL为中量;>100 mL为大量[26]。大咯血易引起室息、休克甚至死亡。在新生儿气管支气管相对于较大儿童狭窄,虽然1次咯血<5 mL为少量出血,但是足可以堵塞主气道引起窒息。
少量出血不用处理,凝血功能正常者可以自行止血;出血不止时,局部给予4 ℃生理盐水、110 000肾上腺素或凝血酶等。大量出血时,在局部和静脉使用止血药物、垂体后叶素的同时,立即将患者患侧卧位,必要时气管插管保持气道通畅。出血部位在鼻咽部应避免血液倒灌到咽喉部,局部给止血药物和油纱布加压止血等。出血部位在下呼吸道时,将支气管镜放置在出血部位持续吸引,清除患侧血液,必要时球囊导管置入患侧局部压迫止血、数字减影血管造影(digital subtraction angiography,DSA)栓塞止血或行紧急开胸肺叶切除术等。
平素鼻黏膜易出血者,支气管镜可以经口送入;对气道容易出血的疾病,术前与患儿家长进行沟通,做好预案,如备血、支气管镜术在手术室进行、胸外科手术及时跟进。
较常见,可发生于大约15%的患儿,特别是在大量灌洗、抗感染治疗不利、上气道病原带入下气道、免疫功能低下/不全的患者发生率更高。可能与细胞因子释放或局部病原的播散有关。
依据发热的原因进行相应的处理。
严格消毒流程[27]、加强防护管理是减少感染发生的根本措施。支气管镜术前相关操作者需要洗手、带无菌手套。术前清理患儿上气道分泌物并75%酒精棉棒鼻道擦拭。支气管镜进入下呼吸道前不要通过工作孔道进行吸引,以免上气道的病原带入下呼吸道。常规支气管镜检查避免大量灌洗。围手术期有效抗感染治疗非常必要,尤其是对于免疫功能异常、内分泌及遗传代谢性疾病病史的患儿尤为重要。术中发现疑似气管支气管结核时,可以进行刷检、活检、留取灌洗液及其它相关实验室检查,局部异烟肼给药,防止感染播散,待检验结果回报后协助诊断及制定治疗方案。
少量气胸、纵隔及皮下气肿可自行吸收,吸氧有利于漏气的吸收。大量气胸、纵隔或皮下气肿导致呼吸困难时需进行紧急排气。
气胸一般选择锁骨中线第二肋间或气肿最明显处穿刺排气,纵隔、皮下气肿可选择气管前筋膜或气肿最明显处切开或穿刺针抽吸排气。对于张力性气胸需进行持续闭式引流,必要时持续负压引流。支气管镜术前存在明显气漏者,先引流再行支气管镜术。
选择与患者气道相匹配的支气管镜型号。应用合理的给氧方式。支气管镜操作避免粗暴。支气管镜的介入治疗技术需要培训。
支气管镜操作结束后,及时将病情与患儿家长进行沟通;做好交接工作;患儿需要继续监测生命体征,防治并发症(见"支气管镜术常见并发症及处理")。
鼻导管(流量1~2 L/min)。
雾化吸入糖皮质激素(如布地奈德混悬液2 mL/次,根据病情调整雾化次数),必要时联合支气管舒张剂以减少相关并发症的发生。
镜下患侧给药者继续该侧卧位,确保药物疗效。
术后禁饮食2~3 h。
详细记录支气管镜手术经过与镜下所见,留取具有代表性的清晰图片,给出术后诊断和术后指导意见。保存相关视频和图文结合的资料,以便临床教学和科研工作。
对于需多次行支气管镜下介入治疗的患儿(如气道重塑、肿瘤、结核等),操作者应与患儿家长进行充分沟通,制定详细的药物和支气管镜下介入治疗方案,以取得家长的理解与配合。可以将该类病例进行专项总结,这对于介入手术方法的选择、治疗效果判断、随诊方案制定等临床经验总结,科研资料积累及课题设立等都是十分必要的。
参加本指南修订编写人员(按姓氏拼音排序):陈德晖(广州医科大学附属第一医院);邓力(广州妇女儿童医学中心);冯靖(天津医科大学总医院);黄燕(大连儿童医院);焦安夏(首都医科大学附属北京儿童医院);靳蓉(贵阳市儿童医院);刘玺诚(首都医科大学附属北京儿童医院);孟晨(山东大学齐鲁儿童医院);孟繁峥(吉林大学第一医院);石永生(甘肃省妇幼保健院);王少超(山东大学齐鲁儿童医院);杨淑兰(赤峰市医院);叶乐平(北京大学第一医院);钟礼立(湖南省人民医院);朱春梅(首都儿科研究所附属儿童医院)
参加本指南修订审稿人员(按姓氏拼音排序):陈敏(贵阳市儿童医院);代富力(洛阳市妇女儿童医疗保健中心);代继宏(重庆医科大学附属儿童医院);郭伟(天津市儿童医院);黄寒(湖南省人民医院);林育能(广州医科大学附属第一医院);刘建华(河北省儿童医院);刘霞(山东大学齐鲁儿童医院);马静(山东大学齐鲁儿童医院);任加红(湖北省妇幼保健院);陶兴平(开远市人民医院);王惠丽(开封市儿童医院);王丽娜(吉林大学第一医院);王永军(甘肃省妇幼保健院);吴亚斌(湖北省妇幼保健院);辛丽红(西安市儿童医院);杨晓祥(广西壮族自治区妇幼保健院);杨运刚(厦门大学附属第一医院);杨泽玉(安徽省儿童医院);张磊(上海儿童医学中心);张俐(吉林大学第一医院);张忠晓(山东大学齐鲁儿童医院);周阔(聊城市人民医院);钟琳(四川大学华西第二医院)

























