
探讨特殊部位异位妊娠的临床诊断和治疗方法。
对上海市闵行区中心医院收治的3例特殊部位妊娠的患者的临床资料进行回顾性分析并复习相关文献。
对3例患者行腹腔镜下探查术,术后病理均为绒毛组织,分别诊断为腹膜后妊娠、输卵管间质部妊娠和阔韧带妊娠。
特殊部位的异位妊娠患者临床症状无特异性,术前诊断较困难。治疗目前仍以手术为主。腹腔镜具有创伤小,视野广,恢复快等优势,是首选的手术方式,但需加强腹腔镜的手术技能,减少输卵管残端妊娠等并发症的发生。术中B超引导下寻找特殊部位病灶值得临床应用。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
异位妊娠是指受精卵在子宫腔以外着床。最多见的是输卵管妊娠,占95%[1]。卵巢妊娠、宫颈妊娠、腹腔妊娠、子宫疤痕妊娠和阔韧带妊娠等特殊部位的妊娠比较少见。近年来,随着人工流产术、重复流产、宫腔手术增加和辅助生殖技术的发展,异位妊娠的发生率有所增加[2]。宫内外复合妊娠[3]、双部位异位妊娠[4]、特殊部位异位妊娠的发生都有增加,甚至出现了闭孔妊娠、腹膜后妊娠等罕见的异位妊娠[5]。异位妊娠的典型三联症为停经、腹痛、阴道出血,但仅有不到50%的患者出现这类症状,所以临床诊断上还要依赖于实验室检查和影像学(主要为超声)检查等才能确诊,但有一些特殊部位的异位妊娠术前诊断很困难,必须根据术中所见及术后病理检查方能确诊。现报道上海市闵行区中心医院3例特殊部位的异位妊娠。
患者,32岁,因"停经33 d,阴道少量出血4 d伴下腹痛1 d"于2018.04.20入院。该患者既往月经规则,周期为30 d,经期7 d,末次月经2018.03.18;2018.04.17起出现点滴状阴道流血,2018.04.19出现下腹痛,为持续性,渐加剧,伴有肛门坠胀感。既往生育史:1-0-0-1,2010年剖宫产,产后6个月置宫内节育器避孕。妇科检查:外阴已婚式;阴道见少量暗红色血液,后穹窿触痛明显,未及结节和包块;宫颈光,有举痛;宫体前位,饱满,无压痛;右侧附件深压痛,未及包块,左侧附件无压痛,未及包块。血人绒毛膜促性腺激素(hCG)2 095.00 IU/L,孕酮33.35 nmol/L。阴道B超提示:子宫后方略偏右侧混合性回声占位35 mm×33 mm×54 mm,盆腔积液约40 mm。入院后患者腹痛较剧烈,急诊给予腹腔镜下探查术,术中吸出盆腔游离血和血块约400 mL。子宫前位,饱满,双侧输卵管外观形态正常,未见增粗,未见渗血,左侧卵巢3 cm×3 cm×2 cm大小,右侧卵巢3 cm×2 cm×1 cm大小,未见破口,在盆腔血块中未见绒毛,于是探查上腹部肝脾未见出血灶,术中观察到子宫直肠陷凹鲜红色血液缓慢增多,吸净后仔细观察,右侧宫骶韧带内侧的后腹膜处有一针尖样出血点,血液从此处不断缓慢流出,反复挤压,总有血块和血液被挤出,最后挤出一1 cm×0.5 cm×1 cm大小的绒毛(图1),给予间断缝合2针,创面无明显出血。术后病理:血块中见绒毛。术后11 d血hCG下降至正常,恢复好。


患者,41岁,因"停经37 d,左下腹痛2 d"于2018.08.24入院。末次月经2018.07.18,入院前2 d,患者出现左下腹部隐痛,无阴道出血,无肛门坠胀感,无恶心、呕吐等不适。既往生育史:1-0-1-1,2006年阴道分娩史。妇科检查:外阴已婚式;阴道畅;宫颈光,有举痛;宫体前位,饱满,压痛;左侧附件压痛,未及明显包块,右侧附件未及压痛,未及包块。2018.08.25血hCG为2 814.00 IU/L,孕酮为57.57 nmol/L。阴道B超结果提示:子宫内膜厚16 mm,左侧宫角处见混合性回声区12 mm× 9 mm×12 mm,似与宫腔相连,见血流信号,内见无回声区8 mm×4 mm×6 mm,卵黄囊似可见。2018.08.27复查血hCG为4 752.00 IU/L,孕酮为50.820 nmol/L。阴道B超结果提示:子宫内膜厚为18 mm,左侧宫角处见无回声区10 mm×9 mm×7 mm,卵黄囊可见,与内膜线不相连,左侧宫角略膨隆。于当日考虑左侧输卵管间质部妊娠,行腹腔镜下探查术,术中见子宫后位,饱满,两侧宫角处未见膨隆,双侧输卵管和卵巢未见明显异常,给予宫腔镜下检查,子宫宫腔和宫角处未见明显异常妊娠样组织。最后经阴道B超引导下切开左侧输卵管间质部,见绒毛样组织物,取出绒毛(图2),给予左侧输卵管切除术+左侧宫角部分切除修补术。术后病理:见绒毛组织。术后15 d血hCG下降至正常,恢复好。
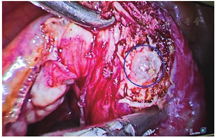

患者,32岁,因"停经2月余,下腹隐痛1 d"于2017.03.02入院。末次月经2016.12.23,入院当日出现下腹隐痛,无阴道流血,无肛门坠胀感,无恶心,无呕吐等不适。既往生育史:0-0-3-0,2015年因右侧输卵管妊娠行腹腔镜下右侧输卵管切除术。妇科检查:外阴已婚式;阴道畅;宫颈轻度糜烂,举痛不明显;宫体前位,饱满,无压痛;右侧附件压痛,未及明显包块,左侧附件未及压痛,未及包块。2017.03.02查血hCG为14 621.28 IU/L,孕酮为21.30 nmol/L。阴道B超结果提示:紧贴子宫右侧角混合性占位27 mm×26 mm×25 mm,边界模糊,内见无回声区17 mm×17 mm×14 mm,2017.03.03行腹腔镜下手术,术中见子宫前位,饱满,左侧附件未见异常,右侧输卵管未见,右侧卵巢3 cm×2 cm×2 cm,致密粘连于右侧宫角,右侧近宫角处的阔韧带上见一直径约3 cm的包块,逐步切开包块,取出绒毛样组织,创面缝合(图3)。术后17 d血hCG下降至正常,恢复好。
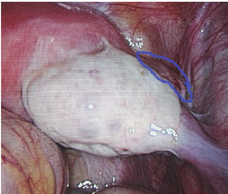

近年来异位妊娠的发病率逐渐增高,随着诊断技术的提高,处理也愈加及时有效。尤其是腹腔镜微创技术的发展,使异位妊娠基本达到"即诊即治"。病例1,因急性腹腔内出血行腹腔镜下探查术,常见异位妊娠部位输卵管、卵巢、子宫浆肌层、阔韧带等未见出血部位和包块的情况下,扩大探查范围,最终在骶骨韧带内侧的后腹膜发现了针尖样出血点,初以为患者有外院就诊经过,是否为后穹窿穿刺所致,经过反复局部出血点周围探查,最终挤压出血块并带有绒毛组织。从该病例我们得到经验,有的异位妊娠的部位特别,我们一定要仔细探查盆腹腔的每一部位,多思考,争取观察到出血点和绒毛,必要时请相关科室协助探查。复习文献,目前国内外病例报道腹膜后妊娠仅20余例[6,7,8,9],比较罕见。因一般情况下,腹腔为相对封闭环境,腹膜光滑,无缝隙,受精卵在腹膜后着床可能性不大。分析腹膜后妊娠的发病原因可能是:①长期炎症反应或子宫内膜异位症导致局部腹膜相对薄弱并形成缺损,受精卵通过缺损着床于腹膜后,而腹膜后血运丰富,受精卵得到营养而分化发育;②妊娠滋养细胞是一种在组织发生学、细胞属性、形态特征上均有别于体细胞的具有独立生物学行为的特殊细胞,其生物学行为更接近于恶性肿瘤细胞,具有侵袭母体组织和血管的特点[10]。受精卵着床于后腹膜,并引起后腹膜的缺损,通过缺损,着床于腹膜后。总之,早期腹膜后妊娠症状不典型,容易被误诊为一般的异位妊娠,术前诊断的病例几乎没有,确诊必须根据手术探查及病理所见。术后需随访血hCG,以排除滋养细胞肿瘤和持续性异位妊娠。
随着B超诊断技术的不断发展,目前输卵管间质部妊娠破裂导致腹腔内大出血的概率明显降低,对于包块较小的输卵管间质部妊娠和宫角妊娠,通过经阴道彩色多普勒超声检查能较准确地做出诊断[11]。病例2,术前B超反复提示:左侧宫角或输卵管间质部妊娠可能,可术中宫腹腔镜均未见妊娠部位,最终在B超引导下精准地切开左侧输卵管间质部,找到了绒毛。蔡秋娥等报道[12]在阴道B超的引导下,见闭孔处的妊娠并取出病灶。所以术中经阴道B超的引导寻找异位妊娠部位是一个很有效的方法。
腹腔镜技术对诊治异位妊娠优势明显,但我们也应注意规范操作。病例3右侧输卵管切除术后2年,发生重复性异位妊娠,右侧宫角处与卵巢致密粘连,并且发生该处的阔韧带妊娠,可能的原因是前次腹腔镜下输卵管切除术时电凝切除输卵管,剩余输卵管残端过长,且由于腹腔镜能量器械的热量传导作用,从而引起残端缺血坏死所致的局部缺损或薄弱,瘢痕未能完全闭合而形成瘘管。在输卵管残端瘘形成后,异常运行的受精卵则可着床于输卵管残端包埋处的阔韧带内形成阔韧带妊娠。有文献报道,腹膜后妊娠破裂继发的阔韧带妊娠和输卵管间质部妊娠破裂引起的阔韧带的血肿,这可能与阔韧带的解剖结构特点和血运丰富有关[13,14]。相对于剖腹手术,腹腔镜下手术更易发生输卵管残端瘘和阔韧带血肿,从而增加阔韧带妊娠发生概率。根据我院近10年的统计数据显示,各类异位妊娠手术治疗的共6235例,输卵管残端妊娠共有26例,其中17例发生在腹腔镜手术后,这可能是因为剖腹手术,一般采用双重缝合打结法,而腹腔镜手术主要应用的是电凝。因此前次手术时输卵管残端处理得当可大大减少重复性异位妊娠的发生,一定要行输卵管全切,必要时宫角处包埋缝合。
异位妊娠是妇产科常见的急腹症,特殊部位的异位妊娠患者临床症状无特异性,易被误诊为一般的异位妊娠,术前诊断困难。腹腔镜具有创伤小,视野广,恢复快等优势,既可明确诊断,又可清除妊娠组织和彻底止血,是首选的手术方式。同时我们要提高腹腔镜手术技能,正确地处理输卵管残端,减少重复性异位妊娠的发生。后腹膜、闭孔等罕见部位妊娠可以采用腹腔镜联合B超来定位异位妊娠的病灶,这是值得临床应用的有效方法。
所有作者均声明不存在利益冲突



























