
探讨新生儿脱水的病因及临床特点,为临床诊断与治疗提供依据。
2010年1月1日至2012年12月31日甘肃省妇幼保健院新生儿科收治的新生儿脱水患儿共100例,分析其病因、发病时间、病程、临床特点及并发症等,并对不同性质的脱水特点进行分析。
100例新生儿脱水患儿中,平均入院日龄(8.21±4.58) d,平均体重丢失(16.28±6.42)%,平均病程(2.26±1.72) d;急性肠炎所致者30例,喂养不当22例,光疗引起者17例,口服退黄药物所致者9例,消化道畸形4例,乳糖不耐受5例,牛奶蛋白过敏2例,先天性代谢病1例,脱水热4例,原因不明6例;轻度脱水15例,中度脱水20例,重度脱水65例;低渗性脱水4例,等渗性脱水63例,高渗性脱水33例;有并发症者21例,其中并发脑损伤者10例;治愈86例,好转8例,放弃3例,死亡3例。
新生儿脱水的病因主要是急性肠炎及喂养不当,最常见者为等渗性脱水,高渗性脱水更易发生并发症,最常见的并发症为脑损伤。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
体液是人体的重要组成部分,保持体液平衡是维持生命所必需的条件。由于新生儿体液占体重比例较大,器官发育欠成熟,体液调节平衡功能差,因此,容易发生体液失衡,一旦体液丢失,可迅速表现为脱水,如处理不及时或处理不当则可危及生命。本文就甘肃省妇幼保健院3年来收治的新生儿脱水病例进行分析,报道如下。
2010年1月1日至2012年12月31日甘肃省妇幼保健院新生儿科收治新生儿脱水患儿共100例,其中男50例,女50例;本院出生者71例,外院出生者29例;足月儿84例,早产儿16例;胎龄<35周5例,35~36+6周11例;出生体重(3 084.05±542.89) g,入院时体重(2 582.93±499.56) g;入院时日龄(8.21±4.58) d,平均病程(2.26±1.72) d。21例患儿合并并发症。
新生儿脱水的诊断标准参照第四版《实用新生儿学》诊断标准[1],排除新生儿生理性体重下降,体重丢失<5%出生体重为轻度脱水,5%~10%为中度脱水,>10%为重度脱水。脱水性质的判断以血清Na+水平为参考:Na+<130 mmol/L为低渗性脱水;Na+>150 mmol/L为高渗性脱水;Na+介于130~150 mmol/L为等渗性脱水。代谢性酸中毒的诊断标准以HCO3-值为参考:HCO3- >13 mmol/L为轻度酸中毒,HCO3- <9 mmol/L为重度酸中毒,HCO3-介于9~13 mmol/L为中度酸中毒。
应用SPSS 13.0统计软件进行统计分析,计量资料用均数±标准差( ±s)表示,采用单因素方差分析,计数资料采用χ2检验,P<0.05为差异有统计学意义。
±s)表示,采用单因素方差分析,计数资料采用χ2检验,P<0.05为差异有统计学意义。
导致新生儿脱水的病因较多,分析100例脱水患儿的病因,其中急性肠炎所致者30例,喂养不当者22例,光疗引起者17例,口服退黄药物所致者9例,消化道畸形4例,乳糖不耐受5例,牛奶蛋白过敏2例,先天性代谢病1例,脱水热4例,原因不明者6例。
100例新生儿脱水患者中,轻度脱水15例,中度脱水20例,重度脱水65例,不同程度的脱水患儿在出生体重、胎龄及脱水时Na+丢失方面比较差异无统计学意义(P>0.05),但在体重丢失百分比、入院时日龄、病程、pH值和HCO3-的变化等方面比较差异有统计学意义(P<0.05),见表1。重度脱水患儿的入院日龄、病程明显长于轻、中度脱水患儿,体重丢失的百分比高于轻、中度脱水患儿,同时患儿的代谢性酸中毒程度重于轻、中度脱水患儿。重度脱水患儿血清钠离子的升高程度较轻、中度脱水患儿明显,但3组间比较差异无统计学意义(P>0.05),见表1。
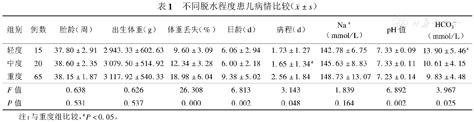
不同脱水程度患儿病情比较( ±s)
±s)
不同脱水程度患儿病情比较( ±s)
±s)
| 组别 | 例数 | 胎龄(周) | 出生体重(g) | 体重丢失(%) | 日龄(d) | 病程(d) | Na+(mmol/L) | pH值 | HCO3-(mmol/L) |
|---|---|---|---|---|---|---|---|---|---|
| 轻度 | 15 | 37.80±2.91 | 2 943.33±602.63 | 9.60±3.09 | 6.06±2.94 | 1.73±1.27 | 142.78±6.75 | 7.33±0.09 | 13.90±5.46a |
| 中度 | 20 | 38.60±2.35 | 3 079.50±514.92 | 12.34±3.28 | 6.00±2.18 | 1.65±1.34a | 145.63±8.83 | 7.33±0.11 | 10.61±4.15 |
| 重度 | 65 | 38.15±1.87 | 3 117.92±540.33 | 18.98±6.04 | 9.38±5.02 | 2.56±1.84 | 148.73±13.07 | 7.23±0.14 | 9.83±4.48 |
| F值 | 0.638 | 0.626 | 26.308 | 6.813 | 3.143 | 1.839 | 6.892 | 3.967 | |
| P值 | 0.531 | 0.537 | 0.000 | 0.002 | 0.048 | 0.164 | 0.002 | 0.025 |
注:与重度组比较,aP<0.05。
在100例脱水患儿中,高渗性脱水33例,等渗性脱水63例,低渗性脱水4例,无并发症者79例,有并发症者21例,其中神经系统并发症10例,呼吸衰竭4例,休克2例,高血糖5例,高渗性脱水患儿更易产生脑损伤,发生脑水肿及颅内出血的机率远大于等渗及低渗性脱水患儿。而等渗及低渗性脱水患儿则易发生呼吸衰竭及休克。在并发症的发生率方面两组比较,差异有统计学意义(χ2=16.736,P=0.001),见表2。
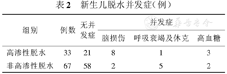
新生儿脱水并发症(例)
新生儿脱水并发症(例)
| 组别 | 例数 | 无并发症 | 并发症 | ||
|---|---|---|---|---|---|
| 脑损伤 | 呼吸衰竭及休克 | 高血糖 | |||
| 高渗性脱水 | 33 | 21 | 8 | 1 | 3 |
| 非高渗性脱水 | 67 | 58 | 2 | 5 | 2 |
100例患儿,治愈86例,好转8例,放弃3例,死亡3例。
新生儿脱水是新生儿期常见的疾病,因为新生儿体表面积大,呼吸频率快,不显性失水多,同时细胞外液所占比重高于儿童及成人,在水分摄入不足及丢失的情况下,代偿能力明显弱于儿童及成人,所以一旦体液丢失,可迅速表现为脱水。此外,由于新生儿肾脏浓缩功能较差,肾丢失水比失钠相对较多,因此发生高渗性脱水的机率更高[2]。
新生儿出生后由于入量少及不显性失水增多的原因均有生理性体重下降,所以常会影响医生对新生儿脱水程度的判断。新生儿生理性体重下降的程度一般为每日1%~2%,足月儿一般体重下降不超过出生体重的10%,早产儿一般体重下降不超过出生体重的15%,如果体重下降大于每日体重降低的最大值,或不能及时恢复至出生体重,则表明新生儿有脱水存在。
本组研究显示,导致脱水的主要原因中,急性肠炎所致者30例,喂养不当者22例,光疗引起者17例,口服退黄药物所致者9例,其他原因还包括先天发育异常、乳糖不耐受症、脱水热等。急性肠炎仍然是新生儿脱水的主要病因[3],应注重对新生儿肠炎的早期诊治。喂养不当致入量不足是导致新生儿脱水的另一个重要原因,特别是对于纯母乳喂养的足月新生儿,当其体重下降大于出生体重的10%时,应注意高渗性脱水的发生[4]。因此,应当加强对母乳喂养方法的宣教,提倡"三早",对于母乳严重不足者,应给于配方奶喂养。在治疗黄疸时应当考虑光疗及退黄药物的不良反应,及时给予液体补充,防止新生儿发生脱水。
重度脱水在新生儿脱水中的比例高达65%,分析后发现不同程度的脱水患儿在出生体重、胎龄方面差异无统计学意义(P>0.05),但在体重丢失百分比、入院时日龄、病程、pH值和HCO3-的变化等方面差异有统计学意义(P<0.05)。重度脱水患儿的入院日龄、病程明显长于轻、中度脱水患儿,体重丢失的百分比高于轻、中度脱水患儿,同时患儿的代谢性酸中毒程度重于轻、中度脱水患儿。重度脱水患儿的血清钠离子升高的程度较轻、中度脱水明显,但3组间比较差异无统计学意义(P>0.05),表明脱水的程度与患儿的病程关系密切,病程越长,脱水程度越重,同时代谢性酸中毒越严重,发生高渗性脱水的可能性越大。因此,应早发现,早治疗,以免病情加重。
等渗性脱水在新生儿脱水中最常见,其次是高渗性脱水,而低渗性脱水相对较少。在100例脱水患儿中,高渗性脱水33例,等渗性脱水63例,低渗性脱水4例,发生率分别为33%、63%和4%。在新生儿脱水患者中,有并发症者21例,其中神经系统并发症10例,呼吸衰竭4例,休克2例,高血糖5例,但高渗性脱水的危害更大,更容易发生严重并发症,尤其是神经系统并发症。33例高渗性脱水患儿中有并发症者12例,发生率达36.3%,其中有脑损伤并发症者8例,而非高渗性脱水患儿中有并发症者9例,发生率为13.4%,有脑损伤并发症者仅2例,比较两组并发症发生率差异有统计学意义(P<0.05)。高渗性脱水可导致神经细胞内脱水,使颅压降低,颅内小毛细血管扩张及小静脉充血、破裂、颅内出血,直接威胁新生儿生命[5,6]。因此,高渗性脱水导致新生儿脑损伤的机会远大于等渗及低渗性脱水,而等渗及低渗性脱水患儿则易发生呼吸衰竭及休克。
新生儿脱水在临床上发病常较隐匿,多为其他疾病的并发症,且因为新生儿生理性体重下降的原因,早期诊断通常存在困难。但新生儿脱水危害较大,特别是容易发生神经系统损伤及休克,如临床忽视常易导致神经系统后遗症甚至死亡。因此,我们应重视新生儿脱水的诊断与治疗,早期给予积极干预,防止病情加重及发生严重并发症。






























