
探讨儿童社区获得性肺炎(CAP)的肺部超声影像学特点,并分析其在儿童CAP中的诊断价值。
选取我院呼吸科经X线胸片确诊的CAP患儿173例(CAP组),另选同期门诊64例健康儿童行肺部超声检查作为对照组,比较两组声像图特征。
CAP组肺部超声声像图表现为A-线消失(100%),B-线存在(88.4%)、胸膜线异常(98.3%)、肺实变(46.2%)、支气管征(42.8%)、胸腔积液(9.2%)、肺滑动征(97.7%)等征象。而在对照组除可见A-线,散在B-线(34.4%)外,其他均不存在,两组肺部超声声像图特征比较差异均有统计学意义(P<0.001)。出现A-线消失,B-线(甚至融合)、胸膜线异常是儿童CAP的主要超声征象,敏感性和特异性可达到100%;X线胸片的敏感性为100%,特异性为78.0%。
儿童CAP的超声影像学特点有A-线消失、出现数量和长度不同B-线、胸膜线异常、肺实变、支气管征、胸腔积液等。肺部超声波诊断CAP准确可靠,敏感性高、特异性强,且具有简便、无创、可随时检测、可避免X射线损伤等优点,值得儿科临床推广应用。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
儿童社区获得性肺炎(community-acquired pneumonia,CAP)是指原本健康的儿童在医院外获得的感染性肺炎[1]。全球以及中国5岁以下儿童病死率中肺炎是第1位;我国儿童年新发肺炎病例数2 110万,仅次于印度排列第2位。国内31个省、直辖市、自治区5岁以下儿童的死因报告中四川省第1位(38.8/1 000活产儿) [2]。肺部超声波(lung ultrasound,LUS)已被证明对肺炎具有较高的敏感性和特异性。国外多项研究表明,在某些情况下LUS显像比X线胸片(CXR)更准确,其准确性甚至与CT相媲美,最大限度地减少辐射暴露[3,4,5,6,7,8]。本研究通过研究儿童CAP的肺脏超声影像学特点,探讨其在儿童CAP的诊断价值,旨在为临床提供可靠、简便、无X线暴露风险的诊断手段。
选取2014年1月至12月我院呼吸科根据指南[1]经CXR确诊的CAP患儿173例(CAP组),男91例,女82例,年龄1个月~14岁,平均(4.77±2.84)岁。可有发热、咳嗽、呼吸增快、呼吸困难、胸壁吸气性凹陷、肺部湿性啰音和管状呼吸音等临床表现,并有CXR报告大叶性肺炎、支气管肺炎和间质性肺炎。入组标准;(1)在48 h内均同时完成CXR和LUS检查;(2)LUS及CXR检查者采用盲法,即检查者均不知道患儿临床表现,也不知道相互检查结果,并承诺互不打听对方的检查结果。排除标准:严重免疫抑制;LUS和CXR检查超过48 h;X线或超声检查者已知其结果;不包括新生儿。另选同期经LUS检查门诊体检的健康儿童64例(对照组),男40例,女24例,年龄3个月~9岁,平均(2.83±2.66)岁。
使用Philips CX50超声诊断仪,探头L12-3,探头频率3~12 MHz。安静状态下,仰卧位及俯卧位,必要时行坐位及侧位。充分暴露胸壁。分区:每侧胸壁以胸骨旁线、腋前线、腋后线及双乳头连线,分为左右前上、前下、腋上、腋下、左右后上、后下共12区。探头从第二肋间隙开始,从上至下,从左向右,先沿肋间隙横向扫查,然后旋转探头90°,纵向扫查,检查时间在8~15 min。观察指标:胸膜线、A-线、B-线、支气管征、肺实变、胸腔积液、肺滑动征等[4,5,6,7,8]。由具有30例以上肺超声检查次数的儿科超声医师进行检查。
应用SPSS 21.0统计软件,两组儿童超声检查结果阳性率用例(%)表示,组间比较采用Fisher′s确切概率法,分类变量采用χ2检验比较。采用受试者工作特征(ROC)曲线并据此计算LUS的各个影像学特征的Kappa系数和ROC曲线下面积(AUC)等项目,P<0.05为差异有统计学意义。
两组患儿LUS影像学表现见图1, 图2, 图3, 图4, 图5,检查结果见表1,其中CAP组中6例患儿动态观察,随病情恢复,6~19 d复查LUS可见肺实变范围逐渐缩小、支气管征减轻、胸膜线变清晰及A-线逐渐出现等(图1、图2);对照组仅见A-线,散在B-线(34.4%)(图5)。两组各项声像图特征比较差异均有统计学意义(均P<0.05)。
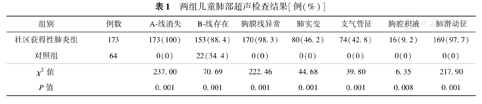
两组儿童肺部超声检查结果[例(%)]
两组儿童肺部超声检查结果[例(%)]
| 组别 | 例数 | A-线消失 | B-线存在 | 胸膜线异常 | 肺实变 | 支气管征 | 胸腔积液 | 、肺滑动征 |
|---|---|---|---|---|---|---|---|---|
| 社区获得性肺炎组 | 173 | 173(100) | 153(88.4) | 170(98.3) | 80(46.2) | 74(42.8) | 16(9.2) | 169(97.7) |
| 对照组 | 64 | 0(0) | 22(34.4) | 0(0) | 0(0) | 0(0) | 0(0) | 0(0) |
| χ2值 | 237.00 | 70.69 | 222.46 | 44.68 | 39.80 | 6.35 | 217.90 | |
| P值 | 0.001 | 0.001 | 0.001 | 0.001 | 0.001 | 0.008 | 0.001 |
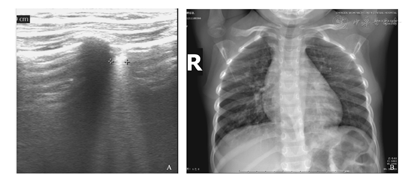

A.肺部超声可见双肺内多处胸膜线增厚,可见多条融合B线及多个大小不等的斑片状弱回声区,后下肺内融合B线,呈瀑布样。弱回声区,形态不规则,可见支气管充气征。B.X线胸片可见双肺纹影及肺门影稍紊乱、模糊,肺野内中带分布斑点、条絮状模糊影。
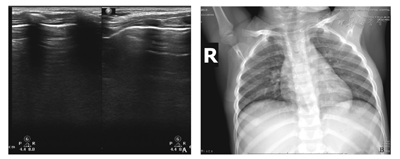

A.治疗6 d后肺部超声可见双下肺局部胸膜线模糊,A-线出现,右下肺散在B-线,其余区域未见异常;B.治疗6 d后X线胸片可见双肺纹理稍粗多、模糊,肺野内见少许条絮状,肺炎炎症大部分吸收。
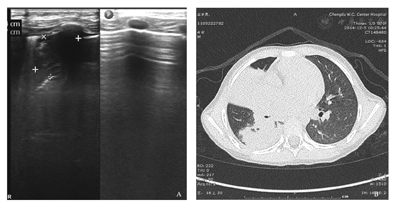

A.肺部超声可见胸膜线增厚、模糊,左肺内斑片状弱回声区,右前肺内肝样实变区,可见B-线,右侧胸腔少量积液;B.CT可见右肺广泛炎症,伴右肺门及纵隔淋巴结稍肿大,右侧少量胸腔积液。
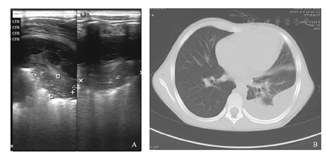

A.肺部超声可见左下肺不张,左侧胸膜增厚,胸腔积液(中量,以纤维素形成分隔为主);B.CT可见左侧后胸壁不规则条带状液性密度影,相邻肺实质受压密度增高,左肺叶间裂增厚,内见少许液性密度影。
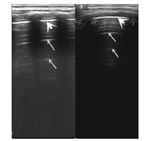

胸膜线(粗箭头)见正常肺脏胸膜线光滑、清晰、规则、宽度不超过0.5 mm和肺滑动征;A-线(细箭头)显示、等间距平行分布,多的可显示3条以上。
A-线消失,B-线(甚至融合)、胸膜线异常是儿童CAP的主要超声征象(表2)。
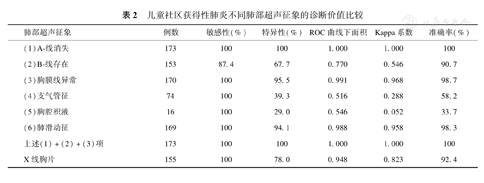
儿童社区获得性肺炎不同肺部超声征象的诊断价值比较
儿童社区获得性肺炎不同肺部超声征象的诊断价值比较
| 肺部超声征象 | 例数 | 敏感性(%) | 特异性(%) | ROC曲线下面积 | Kappa系数 | 准确率(%) |
|---|---|---|---|---|---|---|
| (1)A-线消失 | 173 | 100 | 100 | 1.000 | 1.000 | 100 |
| (2)B-线存在 | 153 | 87.4 | 67.7 | 0.770 | 0.546 | 90.7 |
| (3)胸膜线异常 | 170 | 100 | 95.5 | 0.991 | 0.968 | 98.7 |
| (4)支气管征 | 74 | 100 | 39.3 | 0.516 | 0.288 | 58.2 |
| (5)胸腔积液 | 16 | 100 | 29.0 | 0.546 | 0.052 | 33.7 |
| (6)肺滑动征 | 169 | 100 | 94.1 | 0.988 | 0.958 | 98.3 |
| 上述(1)+(2)+(3)项 | 173 | 100 | 100 | 1.000 | 1.000 | 100 |
| X线胸片 | 155 | 100 | 78.0 | 0.948 | 0.823 | 92.4 |
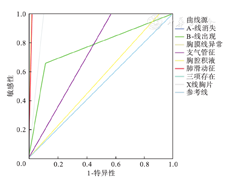
LUS各观察指标从ROC曲线图上显示A-线消失,B-线(甚至融合)、胸膜线异常相关性最强,支气管征次之,胸腔积液相关性最低(图6)。

小儿肺脏结构的特点是弹力组织发育较差,血管丰富,整个肺脏含血多而含气少,间质发育旺盛,肺泡数量少,且易被黏液阻塞,故易发生肺炎、肺不张、肺气肿与肺下部坠积性淤血[9];而且,儿童所特有的解剖学特征,诸如较薄的胸壁和较小的胸宽和肺体积,能够促进肺部超声成像和确保良好质量的图像。在非合作的年轻患者,检查虽更费时,但通常是可行的[7]。因此,在儿童肺部疾病如肺炎的肺部超声检查比成人更容易。
在国外,儿童CAP的LUC应用在近十年也有了较大进展,2008年Copetti等[8]研究了在临床症状提示CAP的79例患儿中,LUS和CXR检查呈阳性分别是60例和53例;另外的7例CXR阴性但LUS阳性的患儿中,有4例经CT证实为肺炎。2013年Caiulo等[4]研究了儿童CAP的LUS特点,共有102例患儿临床症状和体征提示肺炎,患儿接受CXR并在同一天进行LUS评估。其中89例患儿最终诊断为肺炎,经LUS诊断肺炎呈阳性的88例患儿中,CXR检查呈阳性只有81例;由LUS检测到的16例胸腔积液患儿中,经CXR只检测到3例。
肺实变是CAP中重要的超声影像学特点,也是CAP诊断中容易识别的LUS征象,一旦发现有实变征象,再结合临床表现则具有确诊的意义。本研究中80例(46.2%)CAP患儿均见不同程度的肺实变;与之相伴的支气管征是在肺实变中常见到的一种超声图像特征,表现有支气管充气征、支气管充液征,在实时超声下可以见到支气管充气/充液征可以是动态的或是固态的,可以用以鉴别肺实变和合并肺不张[10]。肺不张的超声表现主要有病变区肺实变伴肺搏动、肺滑动征消失及平行排列的支气管充气征等[11,12],而动态空气支气管征的存在排除阻塞性肺不张[13]。LUS中发现大量胸腔积液的存在则提示压迫性肺不张[7];同时,利用积液的不同特点可以辅助判断其性质,如漏出液表现为无回声征象;渗出液可以是无回声,或低回声,或包含各种有回声的物质(浮游生物征),或有分隔[14](图4)。
但是,CAP患儿并不均有肺实变,除了大叶性肺炎外,也可以是支气管肺炎和间质性肺炎,B-线的出现是肺间质综合征的特征性改变[13]。本研究结果显示,健康儿童肺组织一般可以见到3条以上A-线(图5),而所有CAP患儿病变区A-线均消失。然而其他肺疾病也可导致A-线消失,如肺间质性疾病、肺水肿时B-线出现时将消除A线[14,15],相反A线出现对气胸的诊断具有100%的灵敏性和60%的特异性。而对应于B-线和肺火箭征则完全不存在,这是A-线的严格特征。如伴随有肺滑动征消失情况,可以将气胸的诊断特异性提高到96%[15]。因此,在病理的条件下,A-线存在或消失仅提示肺脏病变,但并不是CAP的特异性改变。胸膜线异常在CAP时的发现率为98.3%,但其他疾病,如肺水肿、肺不张、肺出血、呼吸窘迫综合征等均可引起胸膜线异常[8,13,16],因此,胸膜线异常也不是CAP的特异性改变,这些都需结合超声的其他发现和患儿具体情况综合判断(图1, 图2, 图3, 图4)。在正常人只能看到极少量散在的B-线,但是当肺部疾病导致气体含量减少而炎性液体含量增加时,超声波在组织中多次反射,B-线就会出现;据文献报道约有28%的正常成人出现B-线[17]。本研究发现健康儿童中34.4%出现散在、孤立的B-线,比成年人出现的几率高,推测与小儿肺脏的病理生理特点有关;而CAP组中B-线出现为88.4%,且出现的数量和长度有变化,B-线的表现也有多样性。因此,出现B-线也不是CAP的特异性改变,需结合临床综合判断。本研究结果显示,尽管LUS检查无肺实变征象,但有A-线消失,同时伴有B-线及胸膜线异常3种征象时,其诊断CAP的敏感性和特异性为100%,准确率也为100%,表明这3种超声影像特征对儿童CAP可能有很高的诊断价值,提示可能为早期支气管肺炎或间质性肺炎的改变。
本研究CAP组患儿中,18例入院时在外院或门诊由于CXR仅见纹理增粗,初诊为"急性支气管炎或肺炎?"。入院结合临床表现不能排除CAP,遂进行了LUS检查阳性,随后在2 d后再次进行CXR检查证实肺炎的诊断,按照课题要求以第1次的CXR检查则为CXR检查阴性,而第2次CXR确诊为CAP,所以在比较CXR和LUS发现CAP的阳性率时,CXR的特异性只有78.0%,低于LUS。这些可能与患儿的发病进程有关,当局灶性的病变还很小的时候,CXR将产生叠加的正常和非正常的影像,难以发现,而LUS却可以沿肺的圆周性检查,可以区分单个受累的肺实质部分[18],提示LUS比CXR可以更早的发现CAP,说明LUS可以先于CXR应用,并作为及时治疗的依据,应该在儿童CAP指南里增加LUS检查这一方法[19]。
国内外及本研究结果显示,LUS在儿童CAP的诊断中具有很高的临床价值,可以多次重复检查、费用较低,可作为CAP诊断及随访的一种影像学检查方法,减少儿童在X线下的暴露[20];即使在新生儿重症肺炎的LUS应用,也得到了证实[21,22,23]。但是在目前国内外有关新生儿肺炎和儿童CAP诊治指南中,LUS并未列在CAP诊断的检查项目中,然而上述国内外的研究结果清楚地表明LUS比CXR在诊断小儿CAP上并不逊色。以临床证据为基础的肺炎的诊断过程中,LUS比CXR更准确,也适合于小儿年龄组[24]。与胸部CT相比,LUS对CAP有90%的敏感性和98%的特异性[3]。LUS在ICU患者肺炎诊断上有极大的潜在价值,而且超声检查依赖于经过培训的专业人员,并非每个临床医生都可以直接应用,对重症患者及孕妇、小儿等十分实用[25]。但临床医师也可以经过专业的培训掌握LUS技术,Meta分析也证明:目前的证据支持LUS可替代X线成像检查辅助诊断小儿肺炎。建议培训儿科医生使用LUS诊断肺炎,可能在不同的临床环境中具有重要意义[26]。
但本研究也存在局限性,采用了健康对照,一定程度影响诊断效能的评判。入组病例多为门诊以下呼吸道感染的临床表现加上胸片诊断CAP住院的病例,存在选择偏倚,致使LUS和CXR的诊断敏感性和特异性等都高于文献报道。本研究是儿科超声医师和临床医师的一次合作,学习文献报道的方法在毫无经验的情况下反复实践,重现我国儿童CAP采用LUS诊断的尝试,不可避免的存在技术和使用上的缺陷。
综上所述,儿童CAP的超声影像学特点有A-线消失、出现数量和长度不同B-线、胸膜线异常、肺实变、支气管征、胸腔积液等。LUS诊断CAP准确可靠,敏感性高、特异性强,且具有简便、无创、可随时检测、可避免X射线损伤等优点,值得临床,尤其儿童呼吸道患儿中推广应用。



























