
分析婴儿川崎病的临床特点与预后,探讨婴儿川崎病冠状动脉损伤的危险因素。
回顾性分析2018年1月1日至2018年12月31日300例川崎病患儿的临床资料,包括实验室化验以及冠状动脉超声结果。分组比较婴儿组川崎病患儿以及年长组川崎病患儿的临床特点。分析探讨婴儿川崎病患儿冠状动脉损伤的危险因素。
婴儿川崎病患儿以不典型川崎病占多数,同时球结膜充血、肛周改变以及卡斑的典型改变均明显高于年长组患儿(P<0.01)。婴儿组确诊时白细胞以及血小板计数较高,且肝功能异常的患儿要明显多于年长组(P<0.05)。11%的婴儿川崎病患儿出现了冠状动脉扩张,多数患儿在病程的3个月内恢复正常。Logistic回归多因素分析发现,男性患儿以及C-反应蛋白明显增高是婴儿川崎病冠状动脉损伤的危险因素。
婴儿川崎病患儿具有自身的特点,症状不典型但冠状动脉损伤发生率较高,及时诊断、鉴别诊断以及对症治疗可能降低冠状动脉损伤发生率。同时需坚持长期随诊,监测心脏超声冠状动脉改变。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
川崎病(Kawasaki diseases,KD)也称黏膜皮肤淋巴结综合征,是以全身中小血管炎为病变的急性热性出疹性疾病,最严重引起冠状动脉损伤(coronary artery lesion,CAL),是儿童后天获得性心脏病的主要原因之一。随着对川崎病认识的提高,婴儿期川崎病患儿受到重视。婴儿期发病的川崎病患儿症状不典型,具有自身特点,容易误诊与漏诊,且需与其他婴儿期发热出疹性疾病相鉴别。本研究总结了婴儿川崎病患儿的临床特点,探讨婴儿川崎病患儿与年长儿川崎病患儿的差异,并分析婴儿川崎病患儿CAL的危险因素。
本研究收集了2018年1月1日至2018年12月30日我院小儿心血管内科收治的300例14周岁以内的川崎病患儿,排除外院已静脉应用丙种球蛋白(IVIG)治疗的患儿以及川崎病复发的患儿。根据发病年龄将患儿分为两组,<1周岁为婴儿组76例,≥1周岁为年长组224例。川崎病、不典型川崎病(IKD)、川崎病IVIG无反应型、婴幼儿川崎病的诊断标准均按照2017年美国心脏协会(American Heart Association,AHA)发布的川崎病诊治指南[1]。IVIG无反应型川崎病指IVIG 48 h后体温仍高于38 ℃,或给药2~7 d后再次发热,并符合一项川崎病诊断标准。
收集患儿临床资料,包括临床表现以及实验室资料。临床资料包括:患儿性别,发病年龄,基本临床表现包括急性期发热时长、皮疹、球结膜充血情况、颈部淋巴结大小、口唇以及口腔表现、手足改变(急性期与恢复期)、肛周改变、卡斑改变,其中颈部淋巴结≥ 1.5 cm默认为有阳性意义;实验室资料包括急性期确诊时白细胞计数(WBC)、血小板计数(PLT)、C反应蛋白(CRP)、氨基末端脑钠肽前体(NT-proBNP)、血清白蛋白(ALB)。冠状动脉的测量方法和Z值计算按照2017年美国AHA发布的川崎病诊治指南[1]以及刘芳和黄国英[2]关于川崎病血管合并症的处理。依据Z值对冠状动脉异常的分类[1]:(1)无受累:Z值<2;(2)仅扩张:Z值2~<2.5;或初始Z值<2,随访中Z值下降幅度≥ 1;(3)小型冠状动脉瘤:Z值≥2.5~<5;(4)中型冠状动脉瘤:Z值≥ 5~<10,且内径绝对值<8 mm;(5)巨大冠状动脉瘤:Z值≥10,或内径绝对值≥8 mm。
应用统计学软件SPSS 24.0进行统计学分析,正态分布的定量资料以均数±标准差(Mean±SD)表示,两组间比较采用两独立样本t检验。计数资料以例(%)表示,组间比较采用χ2或Fisher检验。以P<0.05为差异有统计学意义。
纳入研究的300例患儿中,男孩210例,女孩90例,男女比例2.33∶1,平均年龄(2.18±0.1)岁,1岁以下患儿76例(25%)。所有患儿均有发热,婴儿组与年长组性别比无统计学差异,均以男孩居多;所有婴儿组患儿均出现皮疹,77%的年长组患儿伴随有皮疹表现;97%的婴儿组患儿伴有球结膜充血改变,高于年长组患儿(P<0.05);13%的婴儿组患儿伴有肛周改变,17%的婴儿组患儿伴有卡斑的典型改变,均明显高于年长组患儿(P<0.01)。86%的婴儿组患儿为IKD,72%的年长组患儿为IKD(P<0.05)。两组患儿中IVIG无反应型病例比相比无明显统计学差异。两组患儿临床表现见表1。
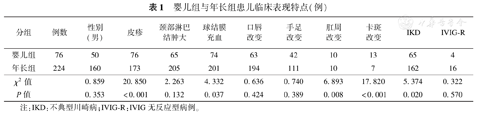
婴儿组与年长组患儿临床表现特点(例)
婴儿组与年长组患儿临床表现特点(例)
| 分组 | 例数 | 性别(男) | 皮疹 | 颈部淋巴结肿大 | 球结膜充血 | 口唇改变 | 手足改变 | 肛周改变 | 卡斑改变 | IKD | IVIG-R |
|---|---|---|---|---|---|---|---|---|---|---|---|
| 婴儿组 | 76 | 50 | 76 | 65 | 74 | 63 | 42 | 10 | 13 | 65 | 4 |
| 年长组 | 224 | 160 | 173 | 205 | 201 | 194 | 111 | 10 | 7 | 162 | 16 |
| χ2值 | 0.859 | 20.850 | 2.263 | 4.332 | 0.636 | 0.740 | 6.893 | 17.820 | 5.374 | 0.322 | |
| P值 | 0.353 | <0.001 | 0.132 | 0.037 | 0.424 | 0.389 | 0.008 | <0.001 | 0.020 | 0.570 |
注:IKD:不典型川崎病;IVIG-R:IVIG无反应型病例。
婴儿组确诊时WBC、PLT要明显高于年长组(P<0.001)。婴儿组肝功能异常的患儿要明显多于年长组(P=0.03)。两组CRP、NT-proBNP、ALB结果相比,无明显统计学差异。婴儿组冠状动脉Z值>2的患儿要明显多于年长组(P<0.05)(表2)。
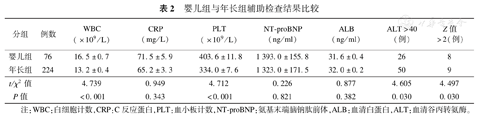
婴儿组与年长组辅助检查结果比较
婴儿组与年长组辅助检查结果比较
| 分组 | 例数 | WBC(×109/L) | CRP(mg/L) | PLT(×109/L) | NT-proBNP(ng/ml) | ALB(ng/ml) | ALT>40(例) | Z值>2(例) |
|---|---|---|---|---|---|---|---|---|
| 婴儿组 | 76 | 16.5±0.7 | 71.5±5.9 | 403.6±11.8 | 1 393.0±155.8 | 31.6±0.4 | 26 | 8 |
| 年长组 | 224 | 13.2±0.4 | 65.2±3.3 | 334.0±7.6 | 1 323.0±171.5 | 32.0±0.2 | 50 | 9 |
| t/χ2值 | 4.739 | 0.949 | 4.712 | 0.226 | 0.877 | 4.605 | 4.497 | |
| P值 | <0.001 | 0.343 | <0.001 | 0.821 | 0.382 | 0.030 | 0.030 |
注:WBC:白细胞计数,CRP:C反应蛋白,PLT:血小板计数,NT-proBNP:氨基末端脑钠肽前体,ALB:血清白蛋白,ALT:血清谷丙转氨酶。
婴儿组患儿中,17例患儿合并副流感病毒感染(21%),26例患儿肝功能转氨酶增高(34%),3例患儿出现胆汁淤积表现,8例患儿冠状动脉损伤(11%)。1例患儿出现休克,3例患儿出现心包积液。
8例患儿的冠状动脉Z值>2,其中2例患儿冠状动脉Z值>2.5,1例患儿双侧冠状动脉扩张。其中4例患儿在随访的2个月中,冠状动脉恢复正常;3例患儿在病程第3个月恢复正常;1例患儿目前随访半年中右侧冠状动脉起始端仍轻度扩张(Z值2.4)。
将性别(男)、WBC、PLT、CRP、NT-proBNP、ALB作为自变量,采用条件Logistic回归模型分析婴儿川崎病CAL发生的危险因素,结果提示性别为男的患儿以及CRP高值是婴儿川崎病CAL的危险因素(表3)。

婴儿川崎病冠状动脉损伤危险因素分析
婴儿川崎病冠状动脉损伤危险因素分析
| 因素 | 回归系数 | 标准误 | Wald值 | P值 | OR值 | 95%CI |
|---|---|---|---|---|---|---|
| 性别(男) | 2.103 | 1.162 | 3.276 | 0.032 | 8.191 | 1.840-79.854 |
| WBC | -1.027 | 0.950 | 1.169 | 0.280 | 0.358 | 0.056-2.304 |
| CRP | 2.451 | 1.225 | 4.003 | 0.018 | 11.602 | 1.051-128.032 |
| ALB | 0.73 | 0.904 | 0.274 | 0.600 | 1.605 | 0.273-9.438 |
| NT-proBNP | -0.432 | 0.931 | 0.216 | 0.642 | 0.649 | 0.105-4.026 |
| PLT | 0.574 | 0.989 | 0.337 | 0.561 | 1.776 | 0.256-12.338 |
注:WBC:白细胞计数,CRP:C反应蛋白,PLT:血小板计数,NT-proBNP:氨基末端脑钠肽前体,ALB:血清白蛋白。
川崎病于1967年川崎富作先生首先报告,约15%~20%未经治疗的患儿发生CAL。婴儿期川崎病需要鉴别相似的临床表现包括病毒感染(麻疹、腺病毒、肠道病毒)、猩红热、葡萄球菌烫伤样皮肤综合征等发热皮疹性疾病,部分患儿易误诊与漏诊。早在1986年,Burns等[3]报道了8例患有川崎病的婴儿中,6例发展为冠状动脉瘤,其中2例死于冠状动脉瘤。因此早期诊断与鉴别诊断,及时给予治疗尤为重要。
婴儿川崎病具有自身的特点,以男孩居多,多表现为IKD,球结膜充血、肛周以及卡斑的改变都较年长儿明显。因此,对于发热、皮疹的患儿,伴随相关特异性症状需及时诊断以及鉴别诊断。尤其对于6个月以下的婴儿,持续发热、易怒;长期发烧和不明原因的无菌婴儿脑膜炎;颈部淋巴结炎对抗生素治疗效果不佳[1]等,均应注意除外川崎病。新生儿期也可出现川崎病,多数为不完全型川崎病,日本学者对约13万名新生儿患者进行的全国性回顾性调查,川崎病患儿约24例,占所有年龄川崎病患者的1/5 500[4]。新生儿患者症状不典型可能由于被动接受了母源性抗体与新生儿未成熟免疫反应有关。婴儿川崎病的实验室化验结果虽然不具特异性,但提供了重要的参考价值,也进一步反映了患儿的炎症反应程度[5],本研究结果提示婴儿组发病时白细胞高于年长组。血小板增加是川崎病患儿特征性实验室化验结果之一,多发生在病程2至3周后,本研究结果显示婴儿组发病时血小板值高于年长组。40%~60%的川崎病患儿可能合并肝功谷丙转氨酶增高表现[5,6],10%患儿合并胆红素增高,合并肝功转氨酶增高的婴儿川崎病患儿要明显高于年长组。
心血管并发症是川崎病死亡的主要原因,及时发现并处理尤为重要。川崎病最严重的心血管并发症是冠状动脉病变。Z值<2.5的冠状动脉扩张最常见,大部分可在4~8周完全恢复[1,7]。冠状动脉病变多累及单侧冠状动脉,最易受累的是左冠状动脉主干,其次是右冠状动脉和左前降支。本研究中8例川崎病婴儿患者出现冠状动脉病变,明显高于年长川崎病患儿。其中2例婴儿形成小型冠状动脉瘤,1例患儿双侧冠状动脉扩张。其中4例患儿在病程的8周内冠状动脉恢复正常;3例患儿病程8~12周恢复正常;1例患儿末次随访病程半年,现左侧冠状动脉起始端仍轻度扩张。
尽管多数患儿已对症应用丙种球蛋白治疗,仍有部分患儿出现了CAL,甚至形成冠状动脉瘤。日本以及北美的学者建立了预测CAL的评分系统,进一步早期预测CAL的高风险患儿[8,9]。既往多项研究提示男性患儿、患儿持续发热时间大于10 d、多种炎症指标增高是川崎病CAL的高危因素[8,9,10,11,12]。炎症因子在川崎病并发CAL机制中起到至关重要的作用,炎症因子IL-1、IL-6和肿瘤坏死因子均可能参与了川崎病患儿的CAL[13,14,15]。最近Son等[16]研究发现,2~8周时CAL的预测因子为年龄<6个月、亚洲人种以及C反应蛋白增高。本研究也证实了,男性患儿以及C反应蛋白增高是CAL的高危因素,结合以往研究推测,6个月以下的伴有C反应蛋白明显增高的亚裔患儿可能具有CAL的高风险。既往研究认为,发热时间长可能也是CAL的高危因素之一,本研究中的婴儿病例,均在病程10 d内予丙种球蛋白治疗,8例CAL患儿中仅1例患儿为IVIG无反应型病例,因此CAL和川崎病IVIG无反应型的高危因素可能存在重叠,但并非完全一致。Salgado等[17]关于婴儿川崎病的研究中发现,尽管所有患儿均给予及时诊断和治疗,仍有超过25%的小于6个月的婴儿,在病程的两周后出现冠状动脉扩张甚至形成冠状动脉瘤,再次强调了仔细和频繁的超声心动图监测对婴儿川崎病患儿的重要性。
综上,婴儿川崎病患儿具有自身的特异性,除需及时诊断以及对症治疗外,更需注意定期复诊随访监测心脏超声冠状动脉的改变,进一步避免严重心脏并发症的发生,有效降低CAL发病率。
所有作者均声明不存在利益冲突



























