
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
目前,脊椎疾病的诊断除了依靠临床症状及实验室检查结果,影像学尤其是磁共振成像(MRI)技术已成为重要的辅助手段。影像学上类似脊椎结核病造成的误诊会导致临床诊断错误及治疗方法选择不当,延误患者的病情。本研究回顾性分析了7例MRI诊断为脊椎结核但经手术病理活检确诊为非脊椎结核病变的误诊病例,重点探讨其MRI影像特点,并结合临床资料及有关生化检查结果,分析误诊原因,以提高对脊椎疾病的认识和脊椎结核的鉴别诊断水平。
收集2010年1月至2013年8月在南方医科大学第三附属医院误诊为脊椎结核的7例脊椎病变患者的临床及影像学资料。其中,男性5例,女性2例,年龄8~76岁,平均43.2岁,病程1周~3年,所有病例最终均经手术病理组织学检查确诊。
全部病例均行脊椎MRI平扫检查,其中,5例行平扫加增强扫描,2例同时行骨盆MRI检查。常规MRI平扫采用Philips Achieva 1.5T MR成像仪,15通道脊柱相控阵线圈,分别行矢状位和横轴位T2WI及矢状位T1WI成像,患者体位采取仰卧位,平静呼吸。扫描参数:矢状位T2WI:重复时间(TR)2740 ms,回波时间(TE)100 ms,视野范围(FOV)160 mm×302 mm,矩阵176×238,无层间距,层厚4 mm,采集次数2。横轴位T2WI:TR 2308 ms,TE 120 ms,FOV 160 mm×302 mm,矩阵280×210,无层间距,层厚4 mm,采集次数2。矢状位T1WI:TR 400 ms,TE 8.0 ms,FOV 160 mm×302 mm,矩阵160×210,无层间距,层厚4 mm,反转角90°,采集次数1。
由两位脊椎疾病诊断经验丰富的MRI医师对图像进行全面分析,重点观察椎体及附件、椎间盘结构、椎管及椎旁软组织的MRI形态、信号特点及增强后病变强化方式。
7例患者均以不同程度腰部疼痛,伴有或不伴活动受限就诊,其中1例因双肩不等高、脊柱侧凸就诊。生化检查中,全部病例红细胞沉降率(ESR)均升高,6例超敏C反应蛋白(CRP)升高,3例白细胞计数和中性粒细胞计数升高,1例碱性磷酸酶升高。
根据患者的临床表现、实验室检查结果及MRI表现,7例患者均被诊断为"脊椎结核",其中5例术前行抗结核治疗1~2周,2例分别因伴有臀部褥疮和肺炎进行抗炎治疗1周,待病情控制择期行外科手术。术后经病理组织学检查确诊得出:5例非结核性感染,送检脓液(手术分泌物)后经细菌学培养显示2例为金黄色葡萄球菌,1例为为白色假丝酵母菌,2例无细菌生长;其余2例患者,1例为朗格汉斯(Langerhans)组织细胞增生症,1例为毛细血管瘤。所有患者术后一般情况均良好,生命体征正常,拆线后下地活动自如,四肢运动及感觉较好。毛细血管瘤患者和Langerhans组织细胞增生症患者术后建议转专科肿瘤医院进行放射治疗等相应治疗。普通细菌感染患者建议出院后第3,6和第12个月定期门诊复查。
5例非结核性感染病例共累及8个椎体,包括6个腰椎,2个骶椎。其中3例于就诊时出现椎间隙明显狭窄,2例出现椎间隙轻度狭窄。4个椎体呈现边缘性骨质破坏,边界较清。6个椎体出现虫蚀状骨质破坏,主要累及椎体终板骨质,病变边界不清。受累椎体均表现为T1WI低信号(图1a),T2WI呈不均匀高信号(图1b)或高低混杂信号,压脂序列(SPAIR)呈高信号,增强扫描病变明显不均质强化(图1c),病变主要分布于终板、椎体内部,以椎体终板为中心信号向椎体内逐渐减低。双侧附件均未累及。2例伴有范围较广的脓肿形成,累及部分腰大肌、髂腰肌及臀肌,形态不规则,边缘不清,增强扫描脓肿壁呈明显厚薄不均、环形强化,脓肿内部未见强化(图1d),边缘见斑片状强化。3例病变椎体周围软组织仅表现为增厚,增强扫描轻中度片絮状强化。同时合并椎间盘炎2例,均发生在腰椎,1例T2WI及SPAIR序列均呈高信号,1例信号无明显异常。1例Langerhans组织细胞增生症,发生在T6椎体,椎体明显压缩呈楔形变、"扁平椎"改变,局部后凸畸形(图1e、图1f),病变同时累及椎体及双侧椎弓,T1WI呈等信号,T2WI呈不均匀稍高信号,椎体周围见明显软组织肿块影,亦呈稍长T1稍长T2异常信号,于矢状位和冠状位上呈"哑铃状"外观,后缘相应节段后纵韧带及软组织肿块后凸,相应椎管内硬膜囊及脊髓受压。邻近上个椎间隙似见轻度狭窄。本例未行MRI增强检查。
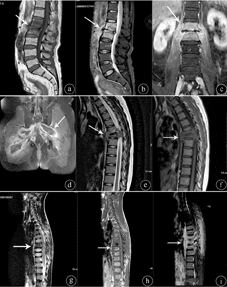

注:非特异性感染(a~d):a.L2、3椎体呈弥漫性信号异常,T1WI呈低信号(箭头所示);b.T2WI呈不均匀高信号(箭头所示);c.增强扫描病变明显强化(箭头所示);d.增强扫描双侧髋部、臀部广泛软组织脓肿(箭头所示);Langehans组织细胞增生症(e~f):e.T6椎体呈"扁平椎"外观,T2WI呈不均质高信号(箭头所示);f.T1WI呈稍低信号(箭头所示);毛细血管瘤(g~i):g.T6~10椎体广泛性信号异常,T2WI序列仅T8为低信号(箭头所示),余椎体呈混杂高信号;h.T1WI序列T6~8椎体呈低信号为主,旁见斑点、片状高信号影(箭头所示);i.增强扫描后椎体及相应附件呈不均匀强化(箭头所示)
1例毛细血管瘤,病变范围较广泛,累及T6-10多个椎体(图1g),胸椎以病椎为中心向右侧凸,同时累及左侧椎弓根及棘突,3个胸肋关节亦可见受累。MRI上T1WI病变呈低信号为主,部分椎体内见斑点状高信号影(图1h),T2WI压脂序列为混杂高信号,增强扫描椎体不均质中度强化,内见纵行排列的低信号影和高信号影间隔(图1i)。病椎周围见增厚的软组织影,增强扫描软组织呈不均质明显强化。
脊椎结核又名结核性脊柱炎,好发于腰椎,多由感染灶经血源性播散引起。病变可以侵蚀破坏椎体骨质,并沿着椎旁软组织间隙扩散形成软组织肿块,或扩散到椎间盘,引起椎间隙狭窄。典型的脊椎结核MRI表现为:椎体骨质破坏,斑片状信号异常(T1WI为低信号、T2WI为高信号)和椎旁软组织肿块形成,病变容易出现椎间隙狭窄,可伴脊椎侧(后)凸畸形。严重者破坏椎管结构、压迫脊髓[1]。本组误诊病例中,类似脊椎结核MRI征象有:所有病例均出现椎体信号异常,6例T1WI为低信号、T2WI为高信号,仅1例T1WI、T2WI混杂信号,椎体不同程度的骨质破坏,其中5例非结核性感染出现椎体终板的侵蚀,2例椎体内见筛孔、栅栏样骨质破坏。被证实为Langerhans组织细胞增生症病例椎体明显压缩呈"扁平椎",所有病例中椎体周围均伴有不同程度软组织增厚或软组织肿块、脓肿形成,大部分病情较早期出现了椎间隙狭窄。结合临床生化指标及部分患者有咳嗽、咳痰等呼吸道症状,同时肺内出现疑似结核灶,导致临床上将这7例患者误诊为脊椎结核。
本组误诊病例中,非结核性(非特异性)感染例数最高(5/7),各种感染途径均可引起椎体和(或)椎间盘感染,尤其感染灶周围伴随着软组织肿块,随着软组织肿块内部液化坏死形成脓肿,很难与结核性脓肿鉴别。MRI表现为受累椎体T1WI低信号,T2WI高信号,椎间盘通常呈现不均匀的高信号。研究发现,在缺乏分支杆菌蛋白水解酶情况下椎间盘也可不受累而表现为正常信号[2]。同脊椎结核鉴别要点是后者病程上进展较缓慢,软组织肿块较小,或仅表现为软组织轻度的肿胀、增厚。单纯椎间盘或椎间隙炎时,早期仅表现为T2WI髓核低信号消失[3],而出现椎间隙变窄较晚,脊椎结核早期即合并椎间隙变窄。普通细菌引起化脓性感染所形成的脓肿,MRI上增强扫描脓肿壁呈环形强化,内部脓液不强化[4],Jung等[5]认为非特异感染尤其是化脓性感染形成的脓肿形态各异,范围更大,脓肿壁厚薄不均,而结核性冷脓肿边界清晰,脓肿壁薄且光滑,增强后强化均匀,因此脓肿特点是两个疾病主要鉴别征象。本组其中一例(图1d)由金黄色葡萄球菌引起的化脓性感染病例,MRI表现为下腰椎椎体边缘性破坏伴有周围巨大软组织肿块,软组织肿块延伸至盆腔形成范围广泛且形态不规则脓肿,脓肿壁厚薄不均,增厚扫描明显强化,脓液不强化。本组含有一例白色念珠菌引起真菌椎体感染,由于MRI表现同非特异感染未见明显区别,未分别论述。
毛细血管瘤是发生于椎体血管瘤的一个少见亚型,病理学表现为大量增生的毛细血管及扩张的血窦,经常发生于神经外科术后[6],T1WI及T2WI上的低信号,为粗大的骨小梁[7],伴随着低信号旁小斑片状高信号为脂肪组织,增强扫描病变强化(图1g,图1h,图1i)。结合CT上出现"灯芯绒征"及"栅栏征"[8]等相对特异性征象,较易做出正确诊断。该病一般不引起椎间隙变窄。仔细辨别本误诊病例基本具备血管瘤特征性改变即:椎体形态保持完整,椎体未见虫蚀性、边缘性骨质破坏,椎体内见纵行低信号影及伴随周围的纵行、斑点样高信号影,同时病变范围较广泛,累及T6-10椎体及附件,椎间隙狭窄不明显,仅表现为部分椎间盘信号异常。
Langerhans组织细胞增生症,病理学表现为主要由langerhans细胞组成,同时亦可见嗜酸性粒细胞和淋巴细胞,少见中性粒细胞及浆细胞。免疫组化特征性表现是:S-100蛋白和CD1a阳性[9,10]。该病可发生溶骨性破坏,周围发生不同程度的骨膜反应。有研究发现,Langerhans组织细胞增生症发生在椎体及其他扁骨、不规则骨时缺乏特异性影像学表现[11]。病变发生在椎体时多表现为椎体明显压缩变扁,呈现硬币样外观,引起"扁平椎",而脊椎结核很少发生"扁平椎"样改变。Sureka等[12]学者通过回顾分析一组451例结核MRI特点,发现呈"扁平椎"仅11例,约占2.4%,主要是椎体终板发生塌陷所致,椎体上下缘无论是T1WI及T2WI还是STIR序列上都表现为低信号,本例未出现此征象,因此不支持结核。另外,发生扁平椎改变的脊椎结核往往会累及椎体的附件部分,而本病仅限于椎体。Langerhans组织细胞增生症活动期在MRI上表现为T1WI低信号,T2WI高信号。若T1、T2均显示正常骨髓信号,则代表已治愈。MRI还可清楚显示有无骨髓受侵、椎管内硬膜受压侵犯程度。文献报道由于病变沿着骨内膜生长出现扇形改变,可呈现"芽征"(budding),此征象对Langerhans组织细胞增生症有提示作用[13]。本病通常不会出现软组织肿块,仅表现为"扁平椎",此例出现了对称性软组织肿块,是导致误诊原因之一。另外,本病发病年龄较小,Hindman等[14]报道34例不典型Langerhans组织细胞增生症中,最大年龄16岁,此误诊病例21岁,年龄较大,也是导致误诊原因之一。
发生在脊椎的疾病种类较多,其中感染性病变较为常见,诊断通常依靠临床资料结合影像学和相关实验室检查结果综合分析,而临床症状和实验室检查结果部分疾病间存在重叠现象,当MRI表现不典型时,容易造成临床上普通非特异性脊椎炎和一部分肿瘤性病变同结核性脊椎炎混淆。因此仔细分析MRI影像学上病变特点包括形态、信号细微差异,总结其特征及鉴别点,结合临床资料及实验室检查,可以提高对相关疾病的认识,减少误诊。


























