
分析HIV-1/HCV合并感染者接受高效抗逆转录病毒治疗(Highly active antiretroviral therapy, HAART)后外周血单个核细胞(PBMC)中总HIV-1 DNA动态变化。
回顾性分析2015年5月至2017年12月广州市第八人民医院收治的未进行抗HCV治疗的30例HIV-1/HCV合并感染初治患者(合并感染组),以同期收治的42例HIV-1单一感染初治患者为单一感染组。观察两组HAART后12、24、48、72及96周的病毒学和免疫学应答情况,PBMC中总HIV-1 DNA变化规律及其与外周血HIV-1 RNA、外周血T淋巴细胞亚群的关系。应用SPSS 22.0统计软件对数据进行分析。
两组患者HAART后血浆HIV-1病毒抑制率、CD4+ T淋巴细胞计数及CD4+/CD8+T淋巴细胞比值均升高,PBMC中总HIV-1 DNA水平均降低。HIV-1/HCV合并感染组HAART 72周时的HIV-1病毒抑制率低于HIV-1单一感染组(χ2=7.93,P<0.01)。HIV-1/HCV合并感染组HAART 12、24、72、96周时的CD4+T淋巴细胞计数均低于HIV-1单一感染组(U=313.50、329.00、286.00和204.50,P<0.05或<0.01)。HIV-1/HCV合并感染组HAART 48周时的CD4+/CD8+T淋巴细胞比值低于HIV-1单一感染组(U=294.50,P<0.05)。HIV-1/HCV合并感染者基线和HAART 12周时PBMC总HIV-1 DNA低于HIV-1单一感染者(U=362.00和359.00,P<0.01或<0.05)。两组患者PBMC总HIV-1 DNA与HIV-1 RNA、CD4+/CD8+T淋巴细胞比值均无相关性(P值均>0.05),HIV-1/HCV合并感染组患者PBMC中总HIV-1 DNA与CD4+T淋巴细胞计数无相关性(b=-0.001,P>0.05),而HIV-1单一感染组患者PBMC中总HIV-1 DNA与CD4+T淋巴细胞计数呈负相关(b=-0.001,P<0.05)。
HIV-1/HCV合并感染者HAART后外周血总HIV-1 DNA水平下降,合并HCV感染延缓HIV-1感染者HAART后总HIV-1 DNA的下降。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
随着高效抗逆转录病毒治疗(Highly active antiretroviral therapy,HAART)的推广,HIV-1/AIDS患者的病死率显著下降,但仍不能完全清除患者体内HIV-1,需终身服药控制病毒复制,停药后可迅速出现病毒反弹,这是因为HIV-1病毒储存库的存在[1,2,3]。HIV-1病毒储存库目前仍无准确的定义,Eisele和Siliciano[4]将HIV-1储存库定义为感染细胞群,这些细胞在持续病毒血症抑制的个体中含有全长转录不活跃但具有复制能力的HIV-1前病毒。这些病毒储存库寿命长,可自我复制,对HAART不敏感,并且由于其处于静息状态,无法被免疫系统识别[5,6]。HIV-1病毒储存库的评估,可使用总HIV-1 DNA定量。虽然该方法不能完全代表HIV-1病毒储存库的容量,高估了真正的HIV-1病毒储存库容量,但因为其具有操作简单、标准、灵敏、重复性好以及检测所需标本量较少等优点,被临床广泛作为初步评估病毒储存库容量的手段[7]。
AIDS患者常合并HCV感染,HIV-1和HCV互相作用,合并HCV感染是否会影响HAART后HIV-1病毒储存库容量?迄今相关研究甚少。若能获得相应组织来检测HIV病毒储存库可能更接近真正的病毒库,但标本难以获得。外周血单个核细胞(Peripheral blood mononuclear cells,PBMC)标本易于获得,虽然不能完全代表HIV-1病毒储存库,但其中含有CD4+T淋巴细胞、巨噬细胞等,这些细胞是HIV-1主要潜伏场所之一[3,6],本研究拟观察HIV-1/HCV合并感染患者接受HAART后PBMC HIV-1病毒储存库容量的动态变化,探讨其与抗病毒治疗和免疫重建效果的关系,为巩固治疗效果及探讨清除HIV-1病毒储存库策略提供理论基础。
收集2015年5月至2017年12月广州市第八人民医院感染门诊收治的未进行抗HCV治疗的30例HIV-1/HCV合并感染初治患者为研究对象(合并感染组),以同期收治的42例HIV-1单一感染初治患者为单一感染组。纳入标准:(1)经HIV抗体筛查及蛋白免疫印迹法(WB)/HIV核酸检测确证HIV-1感染;(2)18~65周岁;(3)抗-HCV抗体阳性且HCV RNA检测诊断HCV感染;(4)未曾接受过HAART和抗HCV治疗。排除标准:(1)合并乙型肝炎、戊型肝炎等其他病毒性肝炎;(2)合并机会性感染或肿瘤;(3)处于妊娠期或哺乳期女性;(4)合并严重肝脏、肾脏、心脏等基础疾病;(5)近半年内有嗜酒、嗜烟或静脉注射毒品者。根据《国家免费艾滋病抗病毒药物治疗手册》[8]中HIV-1/HCV合并感染者抗HCV治疗的推荐意见,CD4+T淋巴细胞计数<200个/μL推荐先抗HIV-1治疗,待免疫功能得到一定程度恢复后再适时开始抗HCV治疗,本研究入组的HIV-1/HCV合并感染者抗HIV-1前CD4+T淋巴细胞计数均<200个/μL,故先抗HIV-1治疗而未抗HCV治疗,HAART治疗后免疫功能得到恢复的部分患者因自身或经济原因未抗HCV治疗,本研究中所有合并HCV者均未进行抗HCV治疗。该研究获得广州市第八人民医院医学伦理委员会批准(市八伦字[科]20142154号)。所有患者均对该研究充分知情了解,并签署知情同意书。
监测所有患者基线,HAART后12、24、48、72及96周的外周血HIV-1 RNA及HCV RNA、外周血T淋巴细胞亚群及PMBC中总HIV-1 DNA水平。
使用EDTA抗凝管,每例患者每个随访点采集外周静脉血10 mL,通过密度梯度离心法分离PBMC和血浆。
使用人细胞基因组DNA提取试剂盒(TIANGEN生化科技公司,北京)提取PBMC中的DNA,采用分光光度分析样本在260/280 nm处的DNA含量。采用HIV-1总DNA定量检测试剂盒(PCR-荧光探针法)(广州海力特生物科技有限公司,广州)检测PBMC中总HIV-1 DNA。操作步骤参照试剂说明书。荧光定量PCR所得数据包括细胞数及所测总HIV-1 DNA拷贝数,计算得到每百万细胞内含有总HIV-1 DNA拷贝数的对数值,具体公式如下:lg(总HIV-1 DNA)=lg(所测总HIV-1 DNA拷贝数/细胞数×106)。
采用COBAS™全自动病毒载量分析系统(Cobas TapMan48,瑞士罗氏公司)检测,HIV-1 RNA检测下限为20拷贝/mL,HIV-1病毒抑制率=HIV-1 RNA<20拷贝/mL的例数/总例数;HCV RNA检测下限为15 IU/mL。操作步骤参照试剂说明书。
采用美国BD公司提供的三色荧光标记单克隆抗体和Coulter Epics XL流式细胞仪检测。
采用罗氏cobas c702全自动生化分析仪检测(瑞士罗氏公司)。操作步骤参照试剂说明书。丙氨酸转氨酶(ALT)参考值:9~50 U/L;天冬氨酸转氨酶(AST)参考值:15~40 U/L;总胆红素(TBil)参考值:0~26 μmol/L。
应用SPSS 22.0统计软件进行统计分析。符合正态分布的计量资料以 ±s表示,采用t检验;不符合正态分布的计量资料以中位数(M)和上下四分位数间距(Q25,Q75)表示,两组间比较采用Mann-Whitney U检验,多组间比较采用Kruskal-Wallis H检验。计数资料以例(百分数)表示,采用χ2检验。相关性分析采用Spearman法或广义线性模型。以P<0.05为差异具有统计学意义。
±s表示,采用t检验;不符合正态分布的计量资料以中位数(M)和上下四分位数间距(Q25,Q75)表示,两组间比较采用Mann-Whitney U检验,多组间比较采用Kruskal-Wallis H检验。计数资料以例(百分数)表示,采用χ2检验。相关性分析采用Spearman法或广义线性模型。以P<0.05为差异具有统计学意义。
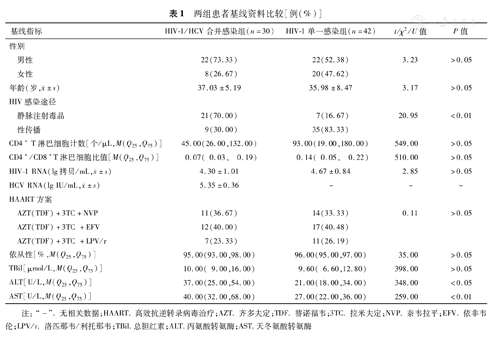
两组在年龄、性别、基线CD4+ T淋巴细胞计数、CD4+/CD8+ T淋巴细胞比值、HIV-1 RNA载量、TBil水平、HAART方案及依从性方面比较,差异均无统计学意义(P>0.05)。HIV-1/HCV合并感染组的感染途径主要为静脉注射毒品(70.00%),HIV-1单一感染组的感染途径主要为性传播(83.33%),差异具有统计学意义(χ2=20.95,P<0.01)。HIV-1/HCV合并感染组的基线ALT和AST水平均高于HIV-1单一感染组(U=348.00和259.00,P<0.05或<0.01),见表1。
两组患者基线资料比较[例(%)]
两组患者基线资料比较[例(%)]
| 基线指标 | HIV-1/HCV合并感染组(n=30) | HIV-1单一感染组(n=42) | t/χ2/U值 | P值 | |
|---|---|---|---|---|---|
| 性别 | |||||
| 男性 | 22(73.33) | 22(52.38) | 3.23 | >0.05 | |
| 女性 | 8(26.67) | 20(47.62) | |||
年龄(岁, ±s) ±s) | 37.03±5.19 | 35.98±8.47 | 3.17 | >0.05 | |
| HIV感染途径 | |||||
| 静脉注射毒品 | 21(70.00) | 7(16.67) | 20.95 | <0.01 | |
| 性传播 | 9(30.00) | 35(83.33) | |||
| CD4+ T淋巴细胞计数[个/μL,M(Q25,Q75)] | 45.00(26.00,132.00) | 93.00(19.00,180.00) | 549.00 | >0.05 | |
| CD4+/CD8+T淋巴细胞比值[M(Q25,Q75)] | 0.07( 0.03, 0.19) | 0.14( 0.05, 0.22) | 510.00 | >0.05 | |
HIV-1 RNA(lg拷贝/mL, ±s) ±s) | 4.30±1.01 | 4.67±0.84 | 2.85 | >0.05 | |
HCV RNA(lg IU/mL, ±s) ±s) | 5.35±0.36 | - | - | - | |
| HAART方案 | |||||
| AZT(TDF)+3TC+NVP | 11(36.67) | 14(33.33) | 0.11 | >0.05 | |
| AZT(TDF)+3TC +EFV | 12(40.00) | 17(40.48) | |||
| AZT(TDF)+3TC +LPV/r | 7(23.33) | 11(26.19) | |||
| 依从性[%,M(Q25,Q75)] | 95.00(93.00,98.00) | 96.00(95.00,97.00) | 35.00 | >0.05 | |
| TBil[μmol/L,M(Q25,Q75)] | 10.00( 9.00,16.00) | 9.60( 6.60,12.80) | 398.00 | >0.05 | |
| ALT[U/L,M(Q25,Q75)] | 37.00(25.00,54.00) | 21.00(18.00,34.00) | 348.00 | <0.05 | |
| AST[U/L,M(Q25,Q75)] | 40.00(32.00,68.00) | 27.00(22.00,36.00) | 259.00 | <0.01 | |
注:"-".无相关数据;HAART.高效抗逆转录病毒治疗;AZT.齐多夫定;TDF.替诺福韦;3TC.拉米夫定;NVP.奈韦拉平;EFV.依非韦伦;LPV/r.洛匹那韦/利托那韦;TBil.总胆红素;ALT.丙氨酸转氨酶;AST.天冬氨酸转氨酶
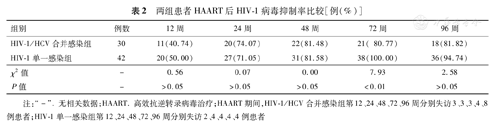
HAART期间,HIV-1/HCV合并感染组第12、24、48、72、96周分别失访3、3、3、4、8例患者;HIV-1单一感染组第12、24、48、72、96周分别失访2、4、4、4、4例患者。HIV-1/HCV合并感染者和HIV-1单一感染者经HAART 12、24、48、72和96周后血浆HIV-1病毒抑制率均逐渐升高。合并组第12周病毒抑制率为40.74%,第24、48、72、96周的病毒抑制率均高于第12周(P值均<0.01),第48、72及96周病毒抑制率均约80.00%;单一感染组第12周的病毒抑制率为50.00%,第24、48、72、96周较第12周升高(P值均<0.01),第72周的病毒抑制率达100.00%。HIV-1/HCV合并感染组HAART 72周时的HIV-1病毒抑制率低于HIV-1单一感染组(χ2=7.93,P<0.01),见表2。
两组患者HAART后HIV-1病毒抑制率比较[例(%)]
两组患者HAART后HIV-1病毒抑制率比较[例(%)]
| 组别 | 例数 | 12周 | 24周 | 48周 | 72周 | 96周 |
|---|---|---|---|---|---|---|
| HIV-1/HCV合并感染组 | 30 | 11(40.74) | 20(74.07) | 22(81.48) | 21( 80.77) | 18(81.82) |
| HIV-1单一感染组 | 42 | 20(50.00) | 27(71.05) | 31(81.58) | 38(100.00) | 36(94.74) |
| χ2值 | - | 0.56 | 0.07 | 0.00 | 7.93 | 2.58 |
| P值 | - | >0.05 | >0.05 | >0.05 | <0.01 | >0.05 |
注:"-".无相关数据;HAART.高效抗逆转录病毒治疗;HAART期间,HIV-1/HCV合并感染组第12、24、48、72、96周分别失访3、3、3、4、8例患者;HIV-1单一感染组第12、24、48、72、96周分别失访2、4、4、4、4例患者
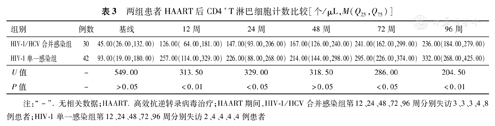
两组患者各治疗点间CD4+T淋巴细胞计数的差异存在统计学意义(H=50.47和74.33,P值均<0.01)。HIV-1/HCV合并感染者HAART后24、48、72、96周CD4+T淋巴细胞计数较基线升高(P<0.05或P<0.01),第72周CD4+T淋巴细胞计数高于第12周(P<0.05),第96周时高于第12和24周(P<0.01和P<0.05),其余各时间点间差异无统计学意义(P值均>0.05);HIV-1单一感染者HAART后12、24、48、72、96周的CD4+T淋巴细胞计数均较基线升高(P值均<0.01),第72周高于第24周(P<0.05),第96周时较第24和48周升高(P<0.01和P<0.05),其余各时间点间差异无统计学意义(P值均>0.05)。HIV-1/HCV合并感染组HAART 12、24、72、96周时的CD4+T淋巴细胞计数均低于HIV-1单一感染组(U=313.50、329.00、286.00和204.50,P<0.05或<0.01),见表3。
两组患者HAART后CD4+T淋巴细胞计数比较[个/μL,M(Q25,Q75)]
两组患者HAART后CD4+T淋巴细胞计数比较[个/μL,M(Q25,Q75)]
| 组别 | 例数 | 基线 | 12周 | 24周 | 48周 | 72周 | 96周 |
|---|---|---|---|---|---|---|---|
| HIV-1/HCV合并感染组 | 30 | 45.00(26.00,132.00) | 126.00( 64.00,181.00) | 147.00(93.00,206.00) | 167.00(126.00,240.00) | 241.00(162.00,299.00) | 236.00(184.00,279.00) |
| HIV-1单一感染组 | 42 | 93.00(19.00,180.00) | 257.00(114.00,329.00) | 226.00(88.00,268.00) | 214.00(144.00,298.00) | 295.00(226.00,374.00) | 332.00(268.00,425.00) |
| U值 | - | 549.00 | 313.50 | 329.00 | 318.50 | 286.00 | 204.50 |
| P值 | - | >0.05 | <0.01 | <0.05 | >0.05 | <0.05 | <0.01 |
注:"-".无相关数据;HAART.高效抗逆转录病毒治疗;HAART期间,HIV-1/HCV合并感染组第12、24、48、72、96周分别失访3、3、3、4、8例患者;HIV-1单一感染组第12、24、48、72、96周分别失访2、4、4、4、4例患者
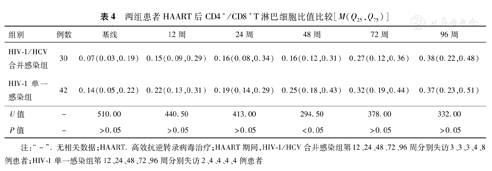
两组患者各治疗点间CD4+/CD8+T淋巴细胞比值的差异存在统计学意义(H=34.68和47.37,P值均<0.01)。HIV-1/HCV合并感染者HAART 72、96周后CD4+/CD8+T淋巴细胞比值均较基线升高(P值均<0.01),HAART治疗96周时较12、24周明显升高(P<0.01或<0.05),其余各时间点差异无统计学意义(P值均>0.05);HIV-1单一感染者HAART治疗后48、72、96周CD4+/CD8+T淋巴细胞比值均较基线升高(P均<0.01),HAART治疗96周时较12、24周升高(P<0.05),其余各时间点间差异无统计学意义(P值均>0.05)。HIV-1/HCV合并感染组HAART 48周时的CD4+/CD8+T淋巴细胞比值低于HIV-1单一感染组(U=294.50,P<0.05),见表4。
两组患者HAART后CD4+/CD8+T淋巴细胞比值比较[M(Q25,Q75)]
两组患者HAART后CD4+/CD8+T淋巴细胞比值比较[M(Q25,Q75)]
| 组别 | 例数 | 基线 | 12周 | 24周 | 48周 | 72周 | 96周 |
|---|---|---|---|---|---|---|---|
| HIV-1/HCV合并感染组 | 30 | 0.07(0.03,0.19) | 0.15(0.09,0.29) | 0.16(0.08,0.34) | 0.16(0.12,0.31) | 0.27(0.12,0.36) | 0.38(0.22,0.48) |
| HIV-1单一感染组 | 42 | 0.14(0.05,0.22) | 0.22(0.13,0.31) | 0.19(0.14,0.29) | 0.25(0.18,0.43) | 0.32(0.19,0.44) | 0.37(0.23,0.51) |
| U值 | - | 510.00 | 440.50 | 413.00 | 294.50 | 378.00 | 332.00 |
| P值 | - | >0.05 | >0.05 | >0.05 | <0.05 | >0.05 | >0.05 |
注:"-".无相关数据;HAART.高效抗逆转录病毒治疗;HAART期间,HIV-1/HCV合并感染组第12、24、48、72、96周分别失访3、3、3、4、8例患者;HIV-1单一感染组第12、24、48、72、96周分别失访2、4、4、4、4例患者
两组患者各治疗点间总HIV-1 DNA水平的差异存在统计学意义(H=16.87和42.16,P值均<0.01)。HIV-1/HCV合并感染者HAART治疗后72周外周血总HIV-1 DNA定量较基线下降(P<0.01),其余各时间点间差异无统计学意义(P均>0.05);HIV-1单一感染者HAART治疗12、24、48、72和96周后外周血总HIV-1 DNA较基线下降(P<0.05或<0.01),其余各时间点间差异无统计学意义(P值均>0.05)。与HIV-1单一感染者相比,HIV-1/HCV合并感染者基线和HAART治疗12周的总HIV-1 DNA更低(U=362.00和359.00,P<0.01或<0.05),两组HAART治疗24、48、72及96周间总HIV-1 DNA比较,差异均无统计学意义(P值均>0.05),见表5。
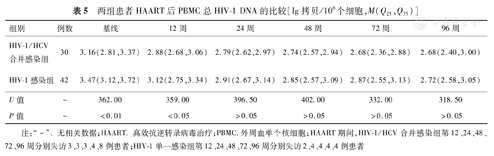
两组患者HAART后PBMC总HIV-1 DNA的比较[lg拷贝/106个细胞,M(Q25,Q75)]
两组患者HAART后PBMC总HIV-1 DNA的比较[lg拷贝/106个细胞,M(Q25,Q75)]
| 组别 | 例数 | 基线 | 12周 | 24周 | 48周 | 72周 | 96周 |
|---|---|---|---|---|---|---|---|
| HIV-1/HCV合并感染组 | 30 | 3.16(2.81,3.37) | 2.88(2.68,3.06) | 2.79(2.62,2.97) | 2.74(2.57,2.94) | 2.68(2.36,2.88) | 2.68(2.40,3.00) |
| HIV-1感染组 | 42 | 3.47(3.12,3.72) | 3.12(2.75,3.34) | 2.91(2.67,3.14) | 2.85(2.57,3.09) | 2.87(2.55,3.13) | 2.72(2.58,3.05) |
| U值 | - | 362.00 | 359.00 | 396.50 | 402.00 | 332.00 | 318.50 |
| P值 | - | <0.01 | <0.05 | >0.05 | >0.05 | >0.05 | >0.05 |
注:"-".无相关数据;HAART.高效抗逆转录病毒治疗;PBMC.外周血单个核细胞;HAART期间,HIV-1/HCV合并感染组第12、24、48、72、96周分别失访3、3、3、4、8例患者;HIV-1单一感染组第12、24、48、72、96周分别失访2、4、4、4、4例患者
对两组患者PBMC中总HIV-1 DNA变化与病毒学和免疫学应答进行相关性分析,结果显示,HIV-1/HCV合并感染组患者PBMC中总HIV-1 DNA与CD4+T淋巴细胞计数无相关性(b=-0.001,P>0.05),而HIV-1单一感染组呈负相关(b=-0.001,P<0.05);两组基线总HIV-1 DNA与HIV-1 RNA无相关性(r=-0.04和0.19,P值均>0.05),HAART治疗后两组患者HIV-1 RNA低于检测下限,故未行其与总HIV-1 DNA的相关性分析。两组总HIV-1 DNA与CD4+/CD8+T淋巴细胞比值无相关性(b=-0.26和-0.25,P值均>0.05)。
合并HCV感染对HIV-1病程的影响目前尚存争议[9]。Rockstroh等[10]和Dold等[11]研究表明HCV对HIV-1疾病进展无影响。然而,也有研究表明合并HCV感染可能影响HIV-1感染过程,使AIDS病程加速发展,HAART的疗效降低,HIV-1/HCV合并感染的免疫重建速度比HIV-1单一感染者慢[12,13,14]。伊朗南部一项大样本回顾性研究中评估了1 338例HIV感染者的生存时间,合并HCV者未进行抗HCV治疗,该研究在控制了年龄、性别、有静脉吸毒危险因素、基线CD4+T淋巴细胞细胞计数下降30%以上和接受HAART治疗等因素后,采用Cox比例风险模型分析HCV感染对HIV患者生存的影响,结果发现合并HCV感染患者的病死率是未感染HCV患者的2.13倍(95%CI 1.1~4.52),HCV感染加速了与艾滋病相关的死亡[12]。另一项研究中,HIV/HCV合并感染者按是否自愈(即未接受抗HCV治疗而HCV自发清除)分成HCV RNA阴性和HCV RNA阳性两组,两组均接受HAART治疗,结果发现HCV RNA阳性患者的CD4+T淋巴细胞计数平均恢复速度比HCV RNA阴性者慢7倍[14]。本研究中,两组患者HAART治疗后大部分患者外周血血浆中HIV-1病毒得到良好抑制,其中72周时HIV-1/HCV合并感染组病毒抑制率显著低于HIV-1单一感染组,说明合并HCV感染对HAART治疗效果较差;在HAART治疗12、24、72及96周时,HIV-1/HCV合并感染组CD4+T淋巴细胞计数低于单一感染组,说明合并HCV感染患者的免疫重建速度比HIV-1单一感染者缓慢,可能与HCV感染引起CD8+T淋巴细胞功能障碍及免疫衰竭增快有关[15]。
HAART治疗及合并HCV感染对HIV-1病毒储存库的作用至今为止意见不一,有研究表明HAART治疗能有效降低HIV-1病毒储存库,HAART启动越早,细胞内HIV-1 DNA下降越快[16];也有研究发现HAART治疗和合并HCV感染对HIV-1病毒储存库无明显影响[17]。但最近也有研究发现,HIV-1/HCV合并感染者总HIV-1 DNA定量显著高于HIV-1单一感染者,该研究分为三组,一组是HIV-1单一感染者,一组是HIV-1/HCV合并感染且HCV在感染后6个月内自发清除者,另一组则是HIV-1/HCV合并感染且HCV持续存在而未抗HCV治疗者,比较三组患者HAART治疗后外周血CD4+T淋巴细胞内总HIV-1 DNA水平,结果提示合并HCV感染的两组患者总HIV-1 DNA均明显高于HIV-1单一感染者[18]。本研究中两组患者HAART治疗后总HIV-1 DNA较治疗前显著下降,但治疗96周后仍可检测到总HIV-1 DNA,说明HAART治疗短期内能有效降低总HIV-1 DNA水平,但无法清除HIV-1病毒储存库。据研究,通过HAART治疗清除HIV-1病毒储存库可能至少需要长达73年[19]。HIV-1/HCV合并感染者在HAART 72周时总HIV-1 DNA较基线显著下降,而HIV-1单一感染患者HAART治疗后12周即显著下降,说明合并HCV感染可能延缓总HIV-1 DNA的下降,但两组各治疗点总HIV-1 DNA进行比较,HIV-1/HCV合并感染者HAART治疗0、12周总HIV-1 DNA定量低于与HIV-1单一感染者,其余治疗点差异均无统计学意义,提示无论是否合并HCV感染,HIV-1感染者HAART治疗后总HIV-1 DNA均有一定程度下降,且HAART时间越长两者总HIV-1 DNA水平越接近,合并HCV感染对HIV-1病毒储存库容量的影响可能随着HAART时间的延长而逐渐减少,其机制需进一步研究。本研究结果还提示两组患者HAART前血浆HIV-1 RNA与总HIV-1 DNA之间无明显相关性,既往研究提示总HIV-1 DNA是目前可及的可用于评价HIV-1病毒储存库的一个指标,基线总HIV-1 DNA能用于预测HAART治疗效果,是独立于外周血HIV-1 RNA的一个指标[7]。虽然根据既往研究,HIV-1病毒储存库存在于CD4+T淋巴细胞、巨噬细胞等[3,6,20],其中大部分存在于CD4+T淋巴细胞中[3,6]。有研究提出,在HIV单一感染患者HAART治疗前外周血HIV DNA与治疗前HIV RNA、CD4+T淋巴细胞细胞计数间呈弱的负相关关系[21],本研究结果中HIV-1单一感染者外周血总HIV-1 DNA与CD4+T淋巴细胞计数间呈负相关,回归系数较小,这与既往研究结果相似,而HIV-1/HCV合并感染患者外周血总HIV-1 DNA与CD4+T淋巴细胞计数相关性分析中提示无相关性,提示总HIV-1 DNA与CD4+T淋巴细胞细胞计数间可能相关性不大,也可能是因为样本量较少,需进一步研究。
本研究仍存在一些缺陷,为单中心回顾性研究,样本量较少,未建立HIV-1/HCV合并感染者抗HCV治疗队列分析,且未检测细胞内HIV-1 RNA及使用病毒生长法检测HIV-1病毒储存库。下一步将联合多家HIV治疗中心扩大样本进行深入研究。
综上所述,HIV-1/HCV合并感染者HAART后外周血总HIV-1 DNA定量下降,合并HCV感染延缓HIV-1感染者HAART后总HIV-1 DNA的下降。
所有作者均声明不存在利益冲突































