
分析血管内(弥漫大B细胞)淋巴瘤患者脑MRI表现,提高对血管内淋巴瘤的认识。
回顾性分析4例经病理学活检证实的血管内淋巴瘤的脑MRI表现,总结MRI诊断要点。
本组病例临床上3例以快速进展性痴呆为特征,1例以高热为特征。4例MRI均表现为脑内多发梗死灶,扩散加权成像(diffusion-weighted imaging,DWI)上呈高信号,ADC图上呈略低信号。病灶分布不符合血管分布区,以双侧脑白质分布为主。对应T2WI上可见病灶范围更大,病灶更多。3例活检前多次MRI检查,均可见新发DWI高信号病变出现。
脑内多发DWI高信号,不符合血管分布区,ADC值减低不明显,而T2WI上范围更大、病变更多时,如果同时临床上有发热或快速的认知功能下降,要高度怀疑血管内淋巴瘤的可能。

本刊刊出的所有论文不代表本刊编委会的观点,除非特别声明
血管内淋巴瘤(intravascular lymphoma,IVL)是一种多见于中老年人的罕见恶性肿瘤,发病率约为百万分之一,近年来有增多的趋势[1,2]。1959年由奥地利皮肤病学家Pfleger和Tappeiner首次描述,1986年,Sheibani等通过免疫组织化学方法证实IVL本质上是一种淋巴细胞来源肿瘤。2016年WHO血液和淋巴系统肿瘤分类中将IVL归类到成熟B细胞肿瘤中,是弥漫大B细胞淋巴瘤的一种独特亚型[3],具有高侵袭性,绝大多数发生在结外。关于IVL的文献报道不多,相关影像的报道更少且多为个案报告[4]。由于认识不够,IVL在临床上经常延误诊断。本文总结北京协和医院明确诊断的4例血管内淋巴瘤的MRI影像及临床资料并复习文献,总结血管内淋巴瘤的临床和影像特征,旨在提高影像和临床医师对该病的认识。
2016年4月至2019年10月,北京协和医院共收治6例经病理明确诊断的血管内淋巴瘤患者。5例有完整的影像资料,其中1例患者的颅脑MRI未见明显异常,未纳入本研究。4例患者的平均年龄58岁(47~70岁,中位数58岁),男女各2例。3例经脑活检确诊,1例经皮肤活检确诊。
4例患者在北京协和医院共进行了18次头MRI扫描。每例患者明确诊断之前均至少有一次平扫和增强MRI。所用MRI设备均为3.0 T磁共振(GE MR750,GE MR750W,西门子Skyra 3.0 T)。检查序列包括常规T1WI (TR 1700 ms、TE 12 ms)、T2WI (TR 3620 ms、TE 100 ms)、扩散加权成像(diffusion-weighted imaging,DWI)(b=0、1000 s/mm2,重建ADC图),平扫序列还包括FLAIR (TR 8000 ms,TE 150 ms,TI 2200 ms)。层厚5~6 mm,间隔1 mm。增强检查采用T1WI,包括矢、冠、轴3个方位,对比剂为Gd-DTPA,常规剂量0.1 mmol/kg。2例患者进行MRS (单体素,TE 35 ms)检查,其中1例患者同时进行了磁敏感加权成像(susceptibility weighted imaging,SWI)(TR 42 ms,TE 23 ms)、动脉自旋标记(arterial spin labeling,ASL)灌注检查。
由两位医师共同回顾分析这些影像资料,重点记录初诊时的MRI影像学表现特征,包括病变的分布、形态、数量、信号强度、强化特征等。并对病历中记录的外院的影像表现进行分析。最后对照病历记录分析病程发展过程中的影像变化。
1例以发热为症状就诊,无明显神经系统症状,但影像上有明显的脑内病变,临床上很快出现嗜血综合症,此例经皮肤活检确诊。余3例均出现不同的神经系统症状,在当地医院均曾诊断过脑梗死并给予脑血管病常规治疗但无效。其中2例曾在当地医院给予激素治疗,临床症状有一过性改善。3例患者在病程的早期即出现认知功能下降。这3例均经脑组织活检确诊。4例的基本资料及临床表现见表1,主要的实验室检查阳性结果见表2。4例的LDH、D-Dimer和脑脊液蛋白均不同程度的升高。3例的ESR和hsCRP有较明显升高。2例进行了白细胞介素的实验室检查,IL-10(对淋巴瘤有很高的诊断价值)明显升高。4例患者均可见脑内明显异常,呈多发病变,DWI上类似脑梗死病灶。

4例中枢神经系统血管内淋巴瘤的临床表现
4例中枢神经系统血管内淋巴瘤的临床表现
| 编号 | 性别 | 年龄(岁) | 首发症状 | 发热 | 认知功能 | 其他系统主要症状 | 活检前诊断 |
|---|---|---|---|---|---|---|---|
| 1 | 男 | 52 | 右下肢无力 | 无 | 进展性痴呆 | 无 | 脑梗死、APS、血管源性病变(炎症?感染?) |
| 2 | 女 | 70 | 头晕、乏力 | 低热 | 无 | 下肢肿硬 | 脑梗死、TIA、APS |
| 3 | 男 | 47 | 发热 | 规律高热 | 进展性痴呆 | 下肢水肿睾丸肿胀 | 感染、结核、嗜血综合征 |
| 4 | 女 | 64 | 头晕、肢体麻木无力 | 无 | 进展性痴呆 | 无 | 脑梗死、血管炎 |
注:TIA:短暂性脑缺血发作;APS:抗磷脂抗体综合征。
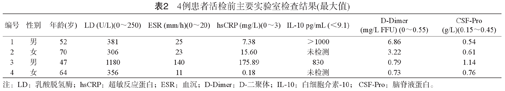
4例患者活检前主要实验室检查结果(最大值)
4例患者活检前主要实验室检查结果(最大值)
| 编号 | 性别 | 年龄(岁) | LD (U/L)(0~250) | ESR (mm/h)(0~20) | hsCRP (mg/L)(0~3) | IL-10 pg/mL (<9.1) | D-Dimer(mg/L FFU) (0~0.55) | CSF-Pro(g/L)(0.15~0.45) |
|---|---|---|---|---|---|---|---|---|
| 1 | 男 | 52 | 381 | 25 | 7.38 | >1000 | 6.86 | 0.54 |
| 2 | 女 | 70 | 306 | 23 | 15.60 | 未检测 | 3.22 | 0.61 |
| 3 | 男 | 47 | 1180 | 140 | 175.89 | 830 | 0.79 | 1.14 |
| 4 | 女 | 64 | 356 | 11 | 0.18 | 未检测 | 0.73 | 0.76 |
注:LD:乳酸脱氢酶;hsCRP:超敏反应蛋白;ESR:血沉;D-Dimer:D-二聚体;IL-10:白细胞介素-10;CSF-Pro:脑脊液蛋白。
4例患者均可见脑内明显异常,呈多发病变,DWI上类似脑梗死病灶,表现为斑片状或点状的高信号(图1,图2,图3,图4),ADC图上呈稍低信号(图1B)。在T2WI或FLAIR像上,病灶呈稍高信号,与DWI像比较,T2WI上显示的病灶范围更大,而且显示了更多的病灶(DWI上未显示,图2B)。T1WI上较大的病灶呈低信号,小病变信号变化不明显,常不显示。本组4例患者脑内病灶的分布均无法用单一血管分布区解释,均可见大脑半球白质的受累,其中2例累及基底节(图3A)、1例累及双侧小脑半球,1例累及胼胝体(图4)。
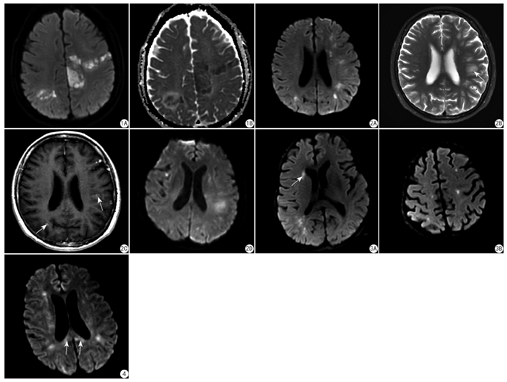

本组4例患者,有两例(Case1、Case2)出现强化,Case1左中央旁小叶病灶内出现小片状轻度强化,余病灶无强化。Case2表现为多发强化灶,呈斑片或斑点状,强化灶的位置出现在T2WI高信号区,与DWI高信号并不一致(图2B、图2C)。4例均未见脑膜强化。
Case1进行了MRS、ASL和SWI检查,MRS (左中央旁小叶病变采样)显示N-乙酸门冬氨酸(N-acetylaspartate,NAA)减低(提示神经元受损),胆碱(choline,Cho)轻度升高(提示细胞活跃),可见巨大的乳酸峰。SWI上左中央旁小叶病变内见低信号。ASL显示所有病变区均为低灌注。Case 4进行了MRS检查,在DWI高信号病变区采样,显示NAA略减低,Cho轻度升高,有小的脂峰和乳酸峰。
3例病变在活检前进行多次MRI检查,DWI上均可见新的高信号病变出现,原DWI上高信号病变范围可见部分增大,部分消失,呈"此起彼伏"表现。其中一例强化灶肉眼可见显著的增大(间隔1个月复查)。4例均在活检明确诊断IVL后进行了化疗。3~6个月随访可见DWI病变均消失,强化灶消失,部分较大病变遗留软化灶。双侧脑室旁白质出现对称的、不同程度的T2/FLAIR高信号,伴不同程度的脑组织萎缩(脑室、脑沟扩大)。
病历记录中,3例患者进行过脑血管检查,1例数字减影血管造影(digital subtraction angiography,DSA)可见左侧大脑前动脉额叶皮层分支局部增粗。1例CT血管成像(CT angiography,CTA)显示动脉硬化表现。3例均行磁共振脑血管成像(MR angiography,MRA)检查,1例显示动脉硬化表现,余2例未见异常。
IVL的病理特征是淋巴瘤细胞在受累器官的小血管和毛细血管腔内增生、聚集,很少累及血管周围组织,IVL的这种特殊生长机制尚不明确,可能与缺乏CD29、CD54等粘附因子,导致其外渗缺陷有关[5],因为肿瘤细胞粘附困难,所以很难透过血管壁到达周围间质[3,6]。IVL可累及全身各个器官,但以中枢神经系统和皮肤受累为最常见,该趋向性原因不清,可能与器官的特殊亲和力有关[7]。
临床表现取决于受累部位,文献报道主要分为两型[8]:(1)经典型:以中枢神经系统和皮肤受累为主[8,9]。皮肤病变主要分布于躯干和四肢,可表现为红色或紫红色斑片、斑块、斑疹或破溃,并伴有阵发性发热;神经系统病变主要表现为急性/亚急性脑病,反复卒中以及认知功能下降。(2)亚洲型(噬血细胞相关型):该型以日本报道最多,好发于骨髓、肝脏、脾脏等,表现为多器官衰竭、肝脾肿大、全血细胞减少及嗜血细胞综合征[10]。本组4例中,1例属于亚洲型,以高热、贫血症状首发入院,并很快出现嗜血细胞综合征。3例属于经典型,以中枢神经系统症状首发入院,随着病程进展,迅速出现认知功能下降,甚至痴呆症状。其中1例伴明显下肢肿胀和发热症状。
文献报道IVL患者多有LDH升高,本组病例支持这种发现。IL-10的升高对于淋巴瘤的诊断有很大的参考价值,本组有两例IL-10明显升高,可惜另外两例没有进行此项检查。本组病例中其他的阳性实验室指标还有脑脊液蛋白、D-Dimer、ESR、hsCRP,但这些指标并不具有特异性[1,2]。
IVL的临床表现无论发热还是神经系统症状都不具有特征性。虽然有一些实验室检查指标可提示淋巴瘤,但初诊时一般不会进行针对性的实验室检查。相反,影像学检查往往在就诊初期即完成。所以认识IVL的影像表现非常重要,可以提示临床进行针对性检查。本组病例确诊前均反复就诊,其中3例曾根据影像表现诊断过脑梗死,这进一步验证了认识IVL影像表现的重要性。
有文献[11,12]将中枢神经系统IVL的MRI异常表现分为4类:(1)梗死样病灶:提示肿瘤主要累及小动脉,为最常见类型,约占36%;(2)非特异性脑白质病变:主要分布于侧脑室旁,可散发,也可融合成片,也有报道称与多发性硬化类似[13],可能与肿瘤细胞浸润血管管壁(特别是毛细血管)引起慢性缺血有关;(3)脑膜强化:目前具体机制不明,推测可能与肿瘤细胞所致的脑膜血管增粗以及脑膜炎性反应有关;(4)脑桥T2WI高信号:病灶位于脑桥中央,不累及脑桥被盖及腹外侧区,病灶无强化,DWI无高信号。推测肿瘤细胞所致的小静脉和小动脉闭塞引发静脉瘀血或缺血性改变,从而在脑桥中央可见T2WI高信号影。
本组4例均表现为类梗死病灶。最突出的异常表现是DWI上脑内多发的高信号,非常容易误诊为急性或亚急性期梗死灶。总结本组病例影像表现,笔者认为本组4例病变有以下特征与典型的多发梗死(动脉粥样硬化、心源性栓塞)不同:(1)病变的分布以双侧、多发、白质为主,不符合动脉供血区。(2)虽然DWI上呈高信号,但ADC值降低不明显,或仅呈轻度减低。仔细对比DWI图像和T2WI图像,可见T2WI上的病变比DWI上的高信号病变更多,范围更大,且信号多不均匀。IVL的这种影像改变可能反映了其病理特点:肿瘤细胞增生聚集导致小血管的闭塞,但这种闭塞很可能不是骤然发生的(不像栓子脱落),因此其导致缺血病变的发生相对较缓慢,从而形成DWI上的稍高信号或等信号。T2WI上高信号可能反映了病变处的慢性缺血改变或者血管源性水肿。(3) MRI短期复查可见DWI高信号病变此起彼伏,部分病变趋于陈旧,但总有新的病变发生。病史中3例按脑血管病治疗无效,而典型脑梗死一般按脑血管病治疗有效,且多为单时相。有2例曾应用过激素,其临床症状有一过性改善,但影像上有新的病灶出现。(4) T2WI高信号病灶内出现了点状和斑片状的强化(提示肿瘤细胞侵犯到了血管外脑实质),本组有2例,这在典型的脑梗死中并不常见。
关于新技术在IVL的应用文献少有报道,本组1例进行了ASL、MRS、SWI检查。SWI可见病变内灶状出血信号,分析这可能与肿瘤细胞穿透血管壁引起出血有关。本例MRS上NAA减低,Cho升高,可见乳酸峰(另1例MRS也有类似表现),但这些表现可见于梗死、肿瘤、脱髓鞘等多种病变,因此不具有特异性。ASL低灌注对于鉴别诊断也没有提供更多的信息。总之,对IVL新技术的表现及认识需要更多的病例积累。本组4例IVL化疗后,颅内DWI高信号均消失,强化灶消失,这说明了化疗有效。后期脑室旁出现了对称的白质信号,符合化疗后的白质病变。
当IVL影像表现为多发类梗死病灶时,除了与多发脑梗死鉴别外,尚需与以下疾病鉴别:(1)中枢神经系统血管炎:当脑实质内见反复性、多灶性脑梗死样病灶时,首先应与中枢神经系统血管炎鉴别[14]。中枢神经系统血管炎DSA或CTA检查可见多发的中小动脉狭窄。IVL累及的血管更细小,血管造影不一定发现异常,本组4例患者中3例进行了血管检查,其中1例CTA及MRA提示脑血管动脉硬化表现,1例DSA检查提示血管分支增粗,其余未见异常。但二者的临床表现和影像表现可能存在很大的重叠,两者都需要脑组织活检确诊。(2)炎性脱髓鞘病变:炎性脱髓鞘病变包括多发硬化、视神经脊髓炎谱系疾病、抗MOG抗体脑脊髓炎等多种疾病。这些病变常表现为脑内多发病变,脱髓鞘病变的急性期可表现为DWI高信号,也可以出现病灶的强化[15],有时影像上鉴别诊断困难。针对性的实验室检查,特别是脱髓鞘疾病相关抗体的检测对于鉴别诊断具有重要意义。(3)抗磷脂抗体综合征(antiphospholipid antibody syndrome,APS)是一种以血管血栓形成或病理性妊娠为特征,并与抗磷脂抗体(antiphospholipid antibodies,aPL)密切相关的疾病谱。青年女性多见。抗磷脂抗体综合征的中枢神经系统病变多种多样,有时可表现为脑内多发的梗死[16],需要和表现为多个类梗死灶的IVL鉴别。APS青年妊娠期女性多见,实验室检查常见血清aPL升高,炎性指标一般正常。
总之,当MRI表现为多发的DWI高信号,不符合血管分布区,ADC值减低不明显,T2WI上范围更大和有更多病变,如果同时临床上有发热或快速的认知功能下降,要想到血管内淋巴瘤的可能。短期影像随诊非常必要,常可见新发DWI高信号病变出现。再结合实验室检查以及病情变化,当高度疑诊此病时,应尽快进行皮肤或脑活检明确诊断。
无。



























