
分析早产儿早产原因及常见并发症发生率,提出预防早产的措施,并为早产儿管理提供理论依据。
选择2008年11月至2011年2月在昆明医科大学第二附属医院新生儿科住院及产科出生的共计439例早产儿为研究对象,按胎龄大小将其分为28~31+6孕周组(60例)和32~36+6孕周组(379例);按出生体质量将其分为出生体质量<1 500 g组(51例)和出生体质量≥1 500 g组(388例)。回顾性分析其早产原因,并比较不同胎龄及出生体质量下并发症发生率及不同胎龄早产儿各并发症发生率差异。本研究遵循的程序符合昆明医科大学第二附属医院人体试验委员会制定的伦理学标准,得到该委员会批准,分组征得受试对象监护人知情同意,并与监护人签署临床研究知情同意书。
孕母既往终止妊娠术史、胎膜早破及不明原因是导致早产的主要原因,其比例分别为44.6%,44.2%及21.0%(同1例早产儿可能存在2种或2种以上原因,如双胎合并胎膜早破)。28~31+6孕周组并发症发生率高于32~36+6孕周组,其差异有统计学意义(χ2=5.90,P<0.05);出生体质量<1 500 g组并发症发生率高于出生体质量≥1 500 g组,其差异有统计学意义(χ2=8.05,P<0.05)。早产儿并发症主要有高胆红素血症、新生儿肺炎、酸中毒、低钙血症、呼吸暂停及新生儿硬肿症等。28~31+6孕周早产儿并发症以高胆红素血症、酸中毒、新生儿贫血为主,32~36+6孕周早产儿并发症以高胆红素血症、新生儿肺炎、酸中毒为主。28~31+6孕周组各并发症发生率均高于32~36+6孕周组,且差异均有统计学意义(P<0.05)。
孕母既往终止妊娠术史及胎膜早破易导致早产。对胎龄<32孕周及出生体质量<1 500 g早产儿更应密切观察其并发症的发生,积极救治以提高早产儿存活率。

版权所有,未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别申明,本刊刊出的所有文章不代表中华医学会和本刊编辑委员会的观点。
本刊为电子杂志,以光盘形式出版。本册应读者需求按需印刷,随光盘免费赠阅。光盘如有质量问题,请向编辑部调换。
早产儿是指胎龄<37孕周的新生儿,近年来我国早产儿发生率呈逐年增多趋势,发生早产的原因及相关诊治问题成为当今围生医学的研究热点。发生早产的原因在各地研究报道中呈现一定地域倾向[1]。昆明属高原地区,为了解本地区早产儿早产原因及并发症,本研究对本院收治的439例早产儿的临床资料进行回顾性分析,旨在为早产儿管理提供理论依据。现将研究结果报道如下。
选择2008年11月至2011年2月在昆明医科大学第二附属医院新生儿病房住院治疗的早产儿260例及本院产科出生但未转入新生儿病房治疗的早产儿179例(共计439例)为研究对象。其中,男性患儿为58.1%(255/439),女性为41.9%(184/439);胎龄为28~36+6孕周,其中,<32孕周为60例,32~34+6孕周为178例,35~36+6孕周为201例;出生体质量为880~2 800 g,其中,<1 000 g为3例,1 000~1 500 g为48例,1 501~2 500 g为294例,>2 500 g为94例。按照胎龄大小,将其分为28~31+6孕周组(60例)和32~36+6孕周组(379例);按照出生体质量,将其分为出生体质量<1 500 g组(51例)和出生体质量≥1 500 g组(388例)。排除标准:住院治疗但死亡的早产儿。本研究纳入早产儿的男、女比例为1.386∶1,无论从孕周或出生体质量比较,其男女差异均无统计学意义(P>0.05)。本研究遵循的程序符合昆明医科大学第二附属医院人体试验委员会制定的伦理学标准,得到该委员会批准,分组征得受试对象监护人知情同意,并与监护人签署临床研究知情同意书。
早产儿并发症诊断标准均参照《实用新生儿学》[1]。本研究由经专门培训的医师回顾性分析439例早产儿病历资料,内容包括:早产因素、分娩情况、并发症和转归等。分析早产原因及其并发症,比较不同胎龄及出生体质量情况下早产儿并发症发生率的差异。
本研究数据资料采用SPSS 17.0统计学软件包进行统计学处理,计数资料以率(%)表示,组间比较采用χ2检验。以P<0.05示差异有统计学意义。
孕母有异常妊娠史的早产儿为49.0%(215/439),孕母有终止妊娠术史为44.7%(196/439),胎膜早破为44.2%(194/439),不明原因为21.0%(92/439),双胎或多胎为19.6%(86/439),前置胎盘及胎盘早剥为16.5%(73/439),妊娠期高血压综合征为12.3%(54/439)。同1例早产儿可能存在2种或2种以上原因,如双胎合并胎膜早破等。
不同胎龄及出生体质量早产儿并发症发生率比较,如表1,表2所示。
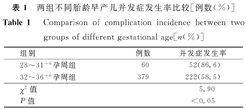
两组不同胎龄早产儿并发症发生率比较[例数(%)]
Comparison of complication incidence between two groups of different gestational age[n(%)]
两组不同胎龄早产儿并发症发生率比较[例数(%)]
Comparison of complication incidence between two groups of different gestational age[n(%)]
| 组别 | 例数 | 并发症发生率 |
|---|---|---|
| 28~31+6孕周组 | 60 | 52(86.6) |
| 32~36+6孕周组 | 379 | 222(58.5) |
| χ2值 | 5.90 | |
| P值 | <0.05 |
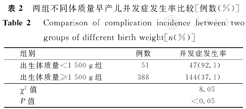
两组不同体质量早产儿并发症发生率比较[例数(%)]
Comparison of complication incidence between two groups of different birth weight[n(%)]
两组不同体质量早产儿并发症发生率比较[例数(%)]
Comparison of complication incidence between two groups of different birth weight[n(%)]
| 组别 | 例数 | 并发症发生率 |
|---|---|---|
| 出生体质量<1 500 g组 | 51 | 47(92.1) |
| 出生体质量≥1 500 g组 | 388 | 144(37.1) |
| χ2值 | 8.05 | |
| P值 | <0.05 |
本研究439例早产儿出现1种或1种以上并发症者为74.0%(325/439),主要并发症为:高胆红素血症(48.3%,212/439)、新生儿肺炎(28.5%,125/439)、酸中毒(25.1%,110/439)、低钙血症(19.6%,86/439)、呼吸暂停(9.8%,43/439)、新生儿贫血(8.9%,39/439)、新生儿硬肿症(3.4%,15/439)。此外,本研究中支气管肺发育不良为(0.9%,4/439)。不同胎龄早产儿各主要并发症发生率比较,如表3所示。
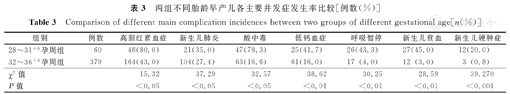
两组不同胎龄早产儿各主要并发症发生率比较[例数(%)]
Comparison of different main complication incidences between two groups of different gestational age[n(%)]
两组不同胎龄早产儿各主要并发症发生率比较[例数(%)]
Comparison of different main complication incidences between two groups of different gestational age[n(%)]
| 组别 | 例数 | 高胆红素血症 | 新生儿肺炎 | 酸中毒 | 低钙血症 | 呼吸暂停 | 新生儿贫血 | 新生儿硬肿症 |
|---|---|---|---|---|---|---|---|---|
| 28~31+6孕周组 | 60 | 48(80.0) | 21(35.0) | 47(78.3) | 25(41.7) | 26(43.3) | 27(45.0) | 12(20.0) |
| 32~36+6孕周组 | 379 | 164(43.0) | 104(27.4) | 63(16.6) | 61(16.0) | 17 (4.0) | 12 (3.0) | 3 (0.8) |
| χ2值 | 15.32 | 37.29 | 32.57 | 38.62 | 30.25 | 28.59 | 39.270 | |
| P值 | <0.05 | <0.05 | <0.05 | <0.01 | <0.01 | <0.01 | <0.001 |
早产儿出生率近年来呈逐年上升趋势,由1985年的4.5%上升至2005年的8.1%,近年有文献报道达到10.0%,而早产是导致新生儿死亡的最主要原因[1,2]。分析早产原因及其并发症有助于减少早产的发生,提高早产儿抢救的成功率。
早产按原因可分为自然早产和干预性早产。前者是指自发性早产和胎膜早破时发生的早产,自发性早产又称为特发性早产或医源性早产,指产妇并发前置胎盘、胎盘早剥等产前出血,产科并发症,先兆子痫等妊娠期特有疾病,妊娠合并内、外科疾病等引起的早产;而胎儿出现宫内窘迫、胎儿生长受限、胎儿畸形、多胎妊娠等原因,必须立即终止妊娠而导致的早产则称为干预性早产,占早产总数的8.7%~35.2%,平均为25.0%[3]。本研究结果显示,孕母既往异常妊娠史占早产原因的比例最高,达49.0%(215/439),其中,既往有终止妊娠术史者占44.7%,提示孕母既往终止妊娠术史增加了早产风险。其原因可能为,无论是人工终止妊娠术或引产都会造成宫颈不同程度损伤,再次妊娠时可能导致宫颈内口功能不全而导致早产。Silva等[4]的研究结果显示,有自然流产史的妇女再次妊娠时,发生早产的几率明显增加,可能与其内分泌及免疫机制失衡有关。本研究结果显示,既往终止妊娠史是早产的首要原因,与国内广州、深圳、内蒙古等地报道的早产首位原因均系胎膜早破不同[5,6,7],且多家报道均未统计既往终止妊娠情况,是否与对终止妊娠术史与早产关系认识不足和统计有关,值得进一步深入研究。胎膜早破是多数学者认同的导致早产的首要原因,而生殖道微生物上行感染是导致胎膜早破的主要原因。生殖道感染会导致炎性细胞因子的分泌增多,基质金属蛋白酶大量释放,使维持胎膜完整性的胶原大量分解,胎膜组织变干、变脆,遂导致胎膜早破。本研究结果显示,胎膜早破占早产原因的44.2%,与既往终止妊娠术史同属主要原因,而不明原因导致早产仍较常见(21.0%),高于李艳[7]报道的11.6%,此差异是否与昆明系高原地区有关,值得关注。所占比例较少的早产原因为双胎或多胎妊娠、妊娠期高血压综合征等,其所致早产发生率与国内其他文献报道相似。因此,本研究结果显示,降低早产发生率的关键,在于对育龄妇女的健康指导以减少流产,加强孕期保健以减少胎膜早破发生率及对妊娠期高血压综合征早发现、早治疗。
早产儿由于多种器官功能发育不成熟,出生后可出现各种并发症,且并发症发生率及早产儿存活率与胎龄及出生体质量有关,即出生体质量越低、胎龄越小,其并发症发生率越高[8]。本研究结果显示,28~31+6孕周组早产儿并发症发生率高于32~36+6孕周组,且差异有统计学意义(χ2=5.90,P<0.05);出生体质量<1 500 g组早产儿并发症发生率高于出生体质量≥1 500 g组,且差异有统计学意义(χ2=8.05,P<0.05)。上述2个结果均与国内文献报道[9]一致。
早产儿并发症中,主要有高胆红素血症、新生儿肺炎、酸中毒、低钙血症、呼吸暂停、新生儿贫血、新生儿硬肿症及支气管肺发育不良等。28~31+6孕周早产儿并发症发生率由高到低依次为:高胆红素血症、酸中毒、新生儿贫血、呼吸暂停、低钙血症及新生儿肺炎;而32~36+6孕周早产儿并发症发生率由高到低依次为:高胆红素血症、新生儿肺炎、酸中毒、低钙血症及呼吸暂停等,且高胆红素血症均位于并发症首位,由于早产儿肝脏葡萄糖醛酸转移酶活性不足,肝脏合成白蛋白能力低下,故易发生高胆红素血症,此外,早产儿血脑屏障发育亦不成熟,若合并缺氧、酸中毒、感染时更易发生胆红素脑病。本研究212例并发高胆红素血症早产儿无一例发生胆红素脑病,可能与本科每日常规监测2次胆红素水平并及时干预治疗有关。早产儿因呼吸中枢发育不成熟,红细胞内缺乏碳酸酐酶,不能有效刺激呼吸中枢,易出现呼吸暂停或呼吸抑制[10],尤其在窒息和机械通气后会使新生儿肺炎发生率升高。并发酸中毒与早产儿对酸碱平衡调节能力差有关,本研究结果显示,酸中毒占25.1%,且易出现于胎龄小、出生体质量低的早产儿。低钙血症占19.6%,因早产儿甲状旁腺功能受抑制,来源于母亲的钙供应中断等原因,较易出现低钙血症,且胎龄越小,低钙血症发生率越高,提示监测低胎龄早产儿血清Ca2+及补充钙剂的必要性。早产儿贫血的程度与胎龄及出生体质量亦有直接关系,胎儿通过胎盘从母体获得Fe2+以晚孕期获得量最多[10],而早产儿提前出生,会导致从母体获得的Fe2+减少,故胎龄越小的早产儿,其发生率越高。其他早产儿并发症,如新生儿硬肿症、支气管肺发育不良等比例均<10.0%,但对早产儿预后均有较大影响。如果从早产儿出生即对可能发生的并发症予以重视并给予相应处理,可降低早产儿并发症发生率。
近年来,如何降低早产儿出生率及提高其生存率是围生医学界亟待解决的问题。对育龄妇女的正确指导,加强孕期保健,减少胎膜早破及流产发生率是减少早产儿出生的关键。重视早产儿管理,尤其是低出生体质量及低胎龄儿的管理,严密观察早产儿并发症发生并及时予以干预治疗,对提高早产儿存活率有重要意义。






























