
探讨女方年龄及血清基础卵泡刺激素(FSH)水平,对夫精人工授精(AIH)妊娠结局的影响。
选择2012年1月至2016年12月,于苏北人民医院生殖医学中心接受AIH治疗的885例不孕女性共计1 835个周期为研究对象,包括738个促排卵周期及1 097个自然周期。根据接受AIH的受试者年龄,分别将1 835个治疗周期纳入<35岁组(n=1 621)及≥35岁组(n=214);此外,根据受试者血清基础FSH水平,将1 835个治疗周期分别纳入FSH<10 IU/L组(n=1 632)及FSH≥10 IU/L组(n=203)。回顾性分析受试者临床病例资料。采用t检验及χ2检验,对不同年龄段、不同血清基础FSH水平的2组受试者一般临床资料,如不孕年限、人体质量指数(BMI)、血清雌二醇浓度及移植日子宫内膜厚度等,以及AIH妊娠结局(临床妊娠率、自然流产率),进行统计学比较。本研究符合2013年修订的《世界医学协会赫尔辛基宣言》要求。所有受试者均知情同意。
①年龄<35岁组不孕女性的AIH临床妊娠率为13.6%(221/1 621),显著高于≥35岁组的8.4%(18/214);年龄<35岁组的自然流产率为14.0%(31/221),显著低于≥35岁组的44.4%(8/18),并且差异均有统计学意义(χ2=5.483、11.277,P=0.019、0.001)。②血清基础FSH<10 IU/L组与≥10 IU/L组不孕女性的AIH临床妊娠率分别为13.4%(218/1 632)、9.9%(20/203),二者比较,差异无统计学意义(P>0.05)。血清基础FSH<10 IU/L组不孕女性的AIH自然流产率为14.2%(31/218),显著低于FSH≥10 IU/L组的40.0%(8/20),并且差异有统计学意义(χ2=8.964,P=0.003)。③对于血清基础FSH<10 IU/L的不孕女性,采用促排卵周期的AIH临床妊娠率为15.6%(100/639),显著高于采用自然周期者的11.9%(118/993),并且差异有统计学意义(χ2=4.765,P=0.029)。对于年龄<35岁,或者年龄≥35岁,或者血清基础FSH≥10 IU/L的不孕女性,采用促排卵周期与采用自然周期的AIH临床妊娠率比较,差异均无统计学意义(P>0.05)。
若不孕女性的年龄越大,或者血清基础FSH水平越高,则其接受AIH的临床妊娠率越低,自然流产率越高;对于高龄(≥35岁)或高血清基础FSH水平(≥10 IU/L)的不孕女性,促排卵周期并不能提高其AIH临床妊娠率;对于血清基础FSH<10 IU/L的不孕女性,采用促排卵周期可能提高其AIH临床妊娠率。

版权所有,未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别申明,本刊刊出的所有文章不代表中华医学会和本刊编辑委员会的观点。
本刊为电子杂志,以光盘形式出版。本册应读者需求按需印刷,随光盘免费赠阅。光盘如有质量问题,请向编辑部调换。
随着中国经济不断增长,人们生活节奏加快,以及国家全面两孩政策的实施,大龄夫妇人数增加,而使不孕、不育发病率逐年升高,因此需要借助辅助生殖技术助孕的不孕、不育夫妇人数不断增加。宫腔内夫精人工授精(artificial insemination with husbands sperm, AIH)是治疗不孕、不育症的辅助生殖技术助孕方式之一,因其操作简单、费用较低、更接近于自然受孕过程,而被多数不孕、不育患者所接受。但是,影响AIH成功率的因素较多,如宫颈因素、激素水平、不孕年限、不孕年龄等,而且个体差异较大,其临床妊娠率为8%~22%[1,2]。本研究回顾性分析接受AIH治疗的不孕女性共计1 835个周期的临床病例资料,探讨不孕女性的年龄及血清基础卵泡刺激素(follicle stimulating hormone,FSH)水平,对AIH妊娠结局的影响,旨在更好指导接受AIH治疗的不孕女性备孕,以提高临床妊娠率,改善妊娠结局。现将研究结果报道如下。
选择2012年1月至2016年12月,于苏北人民医院生殖医学中心接受AIH治疗的885例不孕女性共计1 835个周期为研究对象,包括738个促排卵周期及1 097个自然周期。这885例不孕女性年龄为20~44岁,血清基础FSH水平为(6.3±2.2) IU/L,不孕年限为(3.2±2.1)年。将1 835个治疗周期,根据接受AIH的受试者年龄,将其分别纳入<35岁组(n=1 621)及≥35岁组(n=214);此外,根据受试者血清基础FSH水平,将1 835个治疗周期分别纳入FSH<10 IU/L组(n=1 632)及FSH≥10 IU/L组(n=203)。本研究符合2013年修订的《世界医学协会赫尔辛基宣言》要求,所有受试者均知情同意。
本研究受试者纳入标准:①不孕原因,包括性交困难、男方因素、宫颈因素、排卵障碍及不明原因所致等;②对女方均进行输卵管检查,并且提示至少一侧输卵管通畅;③女方既往月经周期监测有排卵。排除标准:①卵巢功能早衰者;②因未受精或其他原因而取消周期者;③罹患子宫肌瘤、子宫腺肌病、输卵管积水等,并且病情严重,可能影响临床妊娠率者。
对于月经规律的受试者者,可采取自然周期AIH方案治疗;对于排卵障碍、月经周期延长或卵泡发育异常者,采取克罗米芬单独或联合应用促性腺激素,以刺激卵泡发育与成熟、诱导排卵。采用阴道超声监测卵泡生长情况、子宫内膜厚度、记录优势卵泡数。当阴道超声监测的受试者卵泡直径≥16 mm时,每天监测卵泡直径及尿促黄体激素(luteinizing hormone,LH)峰。若受试者出现尿LH峰,则预约受试者于次日上午进行AIH;若监测的卵泡直径达到20 mm,仍然无尿LH峰出现,则注射10 000 IU人绒毛膜促性腺激素(human chorionic gonadotropin,hCG),并预约受试者于次日上午进行AIH。
男方禁欲3~7 d,于女方预约进行AIH当日,采取手淫法取精。将收集到的精液液化,采用密度梯度离心法或上游法,处理液化的精液,将处理后沉淀的精子采用胚胎培养液清洗,以回收绝大部分活动的、形态正常的精子。AIH方法:受试者取膀胱截石位,生理盐水擦洗外阴、阴道,采用扩阴器暴露并固定宫颈后,再应用一次性人工授精管,吸取上述处理过的精子悬液0.3~0.5 mL,缓慢注入女方受试者宫腔,术毕嘱其抬高臀部,观察30 min后离院。术后常规进行黄体支持:于排卵第2 d,给予受试者黄体酮胶丸100 mg口服,每日2次,共计口服治疗14 d。
在进行AIH后14 d,检查受试者尿妊娠试验和血清β-hCG水平,判断是否妊娠。若尿妊娠试验呈阳性,血清β-hCG水平>10 IU/L,则判断为生化妊娠,并于AIH后28 d,对受试者进行腹部超声检查,了解胚芽生长、原始心管搏动等情况,若宫内可探及孕囊,并可见心管搏动,则判断为临床妊娠。记录受试者2个月内的自然流产情况,并对继续妊娠者随访至分娩时。
本研究采用临床妊娠率、自然流产率作为AIH妊娠结局的指标。计算方法为:临床妊娠率(%)=(临床妊娠周期数/移植周期数)×100%。自然流产率(%)=(自然流产周期数/临床妊娠周期数)×100%。
本研究数据资料采用SPSS 16.0统计学软件包进行统计学处理。对纳入受试者的年龄,不孕年限,血清FSH水平,人体质量指数(body mass index,BMI),血清雌二醇浓度及移植日子宫内膜厚度等呈正态分布的计量资料,采用 ±s表示,组间比较采用t检验。对临床妊娠率及自然流产率等计数资料,采用率(%)表示,组间比较采用χ2检验。所有统计学检验采用双侧检验,以P<0.05表示差异有统计学意义。
±s表示,组间比较采用t检验。对临床妊娠率及自然流产率等计数资料,采用率(%)表示,组间比较采用χ2检验。所有统计学检验采用双侧检验,以P<0.05表示差异有统计学意义。
年龄<35岁组与≥35岁组不孕女性的一般临床资料,包括不孕年限、BMI、血清FSH水平、血清雌二醇浓度及移植日子宫内膜厚度比较,差异均无统计学意义(P>0.05)。年龄<35岁组不孕女性AIH的临床妊娠率,显著高于≥35岁组,自然流产率则显著低于≥35岁组,并且差异均有统计学意义(P<0.05)。年龄<35岁组与≥35岁组不孕女性的一般临床资料及AIH的妊娠结局比较,见表1。
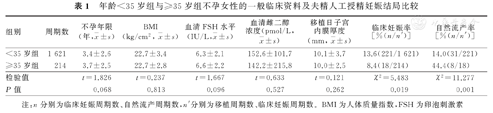
年龄<35岁组与≥35岁组不孕女性的一般临床资料及夫精人工授精妊娠结局比较
年龄<35岁组与≥35岁组不孕女性的一般临床资料及夫精人工授精妊娠结局比较
| 组别 | 周期数 | 不孕年限(年, ±s) ±s) | BMI(kg/cm2, ±s) ±s) | 血清FSH水平(IU/L, ±s) ±s) | 血清雌二醇浓度(pmol/L, ±s) ±s) | 移植日子宫内膜厚度(mm,  ±s) ±s) | 临床妊娠率[%(n/n′)] | 自然流产率[%(n/n′)] |
|---|---|---|---|---|---|---|---|---|
| <35岁组 | 1 621 | 3.4±2.6 | 22.7±3.4 | 6.3±2.1 | 152.6±101.7 | 10.1±3.7 | 13.6(221/1 621) | 14.0(31/221) |
| ≥35岁组 | 214 | 3.7±2.5 | 22.7±2.8 | 6.6±2.2 | 142.2±215.8 | 10.0±2.5 | 8.4(18/214) | 44.4(8/18) |
| 检验值 | t=1.826 | t=0.237 | t=1.667 | t=0.633 | t=0.121 | χ2=5.483 | χ2=11.277 | |
| P值 | 0.068 | 0.813 | 0.096 | 0.527 | 0.262 | 0.019 | 0.001 |
注:n分别为临床妊娠周期数、自然流产周期数,n′分别为移植周期数、临床妊娠周期数。BMI为人体质量指数,FSH为卵泡刺激素
血清基础FSH<10 IU/L组与≥10 IU/L组不孕女性的一般临床资料,包括不孕年限、年龄、BMI、血清雌二醇浓度及移植日子宫内膜厚度比较,以及AIH的临床妊娠率比较,差异均无统计学意义(P>0.05)。FSH<10 IU/L组不孕女性AIH的自然流产率,显著低于FSH≥10 IU/L组,并且差异有统计学意义(P<0.05)。血清基础FSH<10 IU/L组与≥10 IU/L组不孕女性的一般临床资料及AIH的妊娠结局比较,见表2。
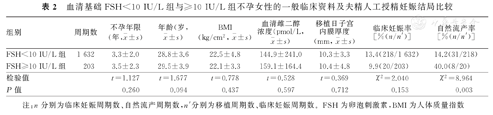
血清基础FSH<10 IU/L组与≥10 IU/L组不孕女性的一般临床资料及夫精人工授精妊娠结局比较
血清基础FSH<10 IU/L组与≥10 IU/L组不孕女性的一般临床资料及夫精人工授精妊娠结局比较
| 组别 | 周期数 | 不孕年限(年, ±s) ±s) | 年龄(岁, ±s) ±s) | BMI(kg/cm2, ±s) ±s) | 血清雌二醇浓度(pmol/L, ±s) ±s) | 移植日子宫内膜厚度(mm,  ±s) ±s) | 临床妊娠率[%(n/n′)] | 自然流产率[%(n/n′)] |
|---|---|---|---|---|---|---|---|---|
| FSH<10 IU/L组 | 1 632 | 3.3±2.0 | 28.8±3.6 | 22.5±4.8 | 144.9±241.0 | 10.3±3.3 | 13.4(218/1 632) | 14.2(31/218) |
| FSH≥10 IU/L组 | 203 | 3.5±2.3 | 29.5±3.9 | 22.1±3.3 | 159.1±164.4 | 10.4±4.8 | 9.9(20/203) | 40.0(8/20) |
| 检验值 | t=1.127 | t=1.677 | t=0.778 | t=0.528 | t=0.369 | χ2=2.040 | χ2=8.964 | |
| P值 | 0.260 | 0.094 | 0.437 | 0.597 | 0.712 | 0.153 | 0.003 |
注:n分别为临床妊娠周期数、自然流产周期数,n′分别为移植周期数、临床妊娠周期数。FSH为卵泡刺激素,BMI为人体质量指数
对于血清基础FSH<10 IU/L的不孕女性,采用促排卵周期的AIH临床妊娠率显著高于采用自然周期者,并且差异有统计学意义(P<0.05)。对于年龄<35岁,或者年龄≥35岁,或者血清基础FSH≥10 IU/L的不孕女性,采用促排卵周期与采用自然周期的AIH临床妊娠率比较,差异均无统计学意义(P>0.05)。采用2种子宫内膜准备方案的不孕女性,在不同年龄/血清基础FSH水平下的AIH临床妊娠率比较,见表3。
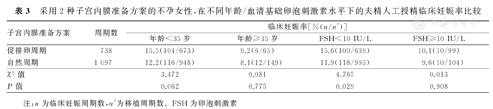
采用2种子宫内膜准备方案的不孕女性,在不同年龄/血清基础卵泡刺激素水平下的夫精人工授精临床妊娠率比较
采用2种子宫内膜准备方案的不孕女性,在不同年龄/血清基础卵泡刺激素水平下的夫精人工授精临床妊娠率比较
| 子宫内膜准备方案 | 周期数 | 临床妊娠率[%(n/n′)] | |||
|---|---|---|---|---|---|
| 年龄<35岁 | 年龄≥35岁 | FSH<10 IU/L | FSH≥10 IU/L | ||
| 促排卵周期 | 738 | 15.5(104/673) | 9.2(6/65) | 15.6(100/639) | 10.1(10/99) |
| 自然周期 | 1 097 | 12.2(116/948) | 8.1(12/149) | 11.9(118/993) | 9.6(10/104) |
| χ2值 | 3.472 | 0.081 | 4.765 | 0.013 | |
| P值 | 0.062 | 0.775 | 0.029 | 0.908 | |
注:n为临床妊娠周期数,n′为移植周期数。FSH为卵泡刺激素
随着生活节奏加快和社会压力增加,不孕、不育的发病率越来越高[3]。据世界卫生组织统计,不孕、不育夫妇发病率为已婚育龄期夫妇的7%~15%[4]。选择合适的助孕方式对于不孕、不育夫妇尤其重要。AIH作为传统的助孕方式,与体外受精及单精子注射等辅助生殖技术比较,为一种简单、有效、经济的方法,在辅助生殖领域应用很广泛。但是,影响AIH的因素较多,导致受试者的临床妊娠率亦较低,这方面一直困扰临床医师。
文献报道,年龄是影响宫内人工授精妊娠率的重要因素[5]。本研究结果显示,年龄≥35岁组的不孕女性接受AIH治疗时,其临床妊娠率显著低于年龄<35岁组,自然流产率显著高于年龄<35岁组,差异均有统计学意义(P<0.05)。究其原因可能为:一方面,随着女性年龄增长,卵巢储备功能下降,基础卵泡及优势卵泡数减少,同时细胞老化,使卵子生长环境异常,卵母细胞染色体异常增多,从而导致卵子质量下降;另一方面,随着女性年龄增加,子宫内膜的形态和功能发生一系列改变,包括子宫内膜腺体的胶原含量增加、基质细胞组织中DNA含量及内膜细胞性激素含量减少等,使子宫内膜反应性不同程度下降,内膜的容受性下降。因此,由于卵子质量下降、胚胎发育环境异常、子宫内膜容受性下降,导致AIH的临床妊娠率下降、自然流产率及不良妊娠结局发生率增加[6]。故应尽早明确不孕女性的病因,以把握最佳助孕年龄。
卵巢储备功能,是指卵巢产生卵子数量和质量的潜能,血清基础FSH水平是目前较公认的评估卵巢储备功能的指标之一[7]。国内外大多数文献报道,血清基础FSH>10 IU/L即提示卵巢储备功能减退。生理状态下,育龄期女性的血清基础FSH水平,会随月经周期而波动,年龄增长是引起血清基础FSH水平增高的主要原因[8]。王辉等[9]研究结果显示,年轻不孕女性若无明显诱因出现基础FSH增高,可能是卵巢功能减退的信号,这提示血清基础FSH水平对妊娠结局有一定预测作用。部分年龄<40岁的不孕女性血清FSH水平升高,可引起卵泡发育异常,月经周期缩短,排卵较快,甚至在月经周期第10天或更早,就已发生排卵,从而引起高FSH患者的胚胎种植率较低,自然流产率增高[10]。刘锦等[11]对未成熟卵母细胞体外成熟培养技术进行研究,发现在高FSH环境下,患者卵子的减数分裂异常率较高,胚胎的非整倍体率增加。本研究结果显示,血清基础FSH<10 IU/L组与FSH≥10 IU/L组不孕女性AIH的临床妊娠率比较,差异无统计学意义(P>0.05),但前者的自然流产率显著低于后者(P<0.05)。这亦提示,随着不孕女性血清FSH水平升高,AIH的自然流产率升高。
关于AIH的不同子宫内膜准备方案对妊娠结局的影响,文献报道并不一致。刘宝莲等[12]和Jasović-Siveska[13]研究结果显示,与自然周期相比,促排卵周期能提高AIH的临床妊娠率。李雪丽等[14]则认为,2种方案AIH的临床妊娠率比较,差异无统计学意义(P>0.05),提示促排卵方案并不能提高AIH助孕的临床妊娠率。本研究结果显示,对于血清基础FSH<10 IU/L的不孕女性,采用促排卵周期的AIH临床妊娠率,显著高于采用自然周期者,并且差异有统计学意义(P<0.05),提示适当的促排卵措施,可改善FSH<10 IU/L不孕女性AIH的妊娠结局。本研究结果还显示,对于年龄<35岁,或者年龄≥35岁,或者血清基础FSH≥10 IU/L的不孕女性,采用促排卵周期与采用自然周期的AIH临床妊娠率比较,差异均无统计学意义(P>0.05)。这提示,上述情况下的不孕女性进行AIH助孕时,促排卵周期可能并不优于自然周期。因此,临床上不能盲目应用药物诱导排卵来提高临床妊娠率,尤其对于高龄不孕女性而言,促排卵方案可能并不能提高临床妊娠率,反而增加自然流产率、多胎妊娠率、卵巢过度刺激综合征等并发症的发生率[14,15,16]。由此可见,在采用不同子宫内膜准备方案时,应根据患者具体情况决定用药方案,并结合患者自身个体情况及经济状况,将助孕方案个体化。例如,对于卵泡发育良好、无排卵障碍的不孕女性,应首选自然周期方案。
综上所述,本研究结果表明,不孕女性的年龄及血清基础FSH水平,是影响AIH妊娠结局的重要因素,随着年龄增长或者血清基础FSH水平增加,不孕女性AIH助孕的临床妊娠率降低,自然流产率增加;对于高龄及高血清基础FSH水平患者,促排卵周期并不能显著提高其临床妊娠率。因此在临床治疗过程中,不应盲目使用促排卵药物,应综合考虑患者各方面因素,评估其生育力,制定个体化助孕方案,尽可能帮助不孕女性获得理想的妊娠结局。
所有作者均声明不存在利益冲突






























