
围产期焦虑/抑郁是过度应激状态的不同表现形式,包括孕期焦虑/抑郁和产后焦虑/抑郁,它是指从妊娠开始至产后12个月这段时期女性对身体内外部压力事件的心身应激反应。若持续焦虑可能发展为过度焦虑,过度焦虑衰竭后,则可能发展为围产期焦虑/抑郁。围产期焦虑/抑郁的全球发病率为10%~21%,可增加女性产科疾病发生率,加重分娩疼痛,增加孕产妇自伤和自杀率等,还可能导致子代和家庭不良结局,造成严重社会负担,因此被临床日益重视。围产期焦虑/抑郁与多种因素相关,越来越多研究开始关注分娩疼痛(LP)与围产期焦虑/抑郁的关系。孕期焦虑/抑郁可能加重LP,也可能延续至产后,成为产后焦虑/抑郁,但是LP是否与产后焦虑/抑郁发生直接相关,则迄今尚存在争议。笔者拟从孕期焦虑/抑郁与LP的相关性、LP与产后焦虑/抑郁的相关性、孕期焦虑/抑郁与产后焦虑/抑郁的相关性这3方面入手,对围产期焦虑/抑郁与LP的最新研究现状进行阐述,旨在为相关临床研究提供参考。

未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计,除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。本刊为电子期刊,以网刊形式出版。
美国妇产科学会(American College of Obstetricians and Gynecologists,ACOG)将围产期抑郁定义为孕期和产后12个月内发生的抑郁[1],而围产期焦虑/抑郁是指女性从妊娠开始至产后12个月这段时期对身体内外部压力事件的心身应激反应,持续焦虑可能发展为过度焦虑,过度焦虑衰竭后,则可能发展为围产期焦虑/抑郁[2]。围产期焦虑/抑郁包括孕期焦虑/抑郁和产后焦虑/抑郁。
据统计,全球女性围产期焦虑的患病率约为20.7%,围产期抑郁患病率约为10%~20%[3]。我国女性围产期焦虑患病率约为17.4%,围产期抑郁患病率约为16.3%[4]。围产期焦虑/抑郁可增加女性妊娠期高血压疾病、妊娠期糖尿病、先兆子痫等妊娠并发症的发病风险,增加剖宫产术分娩率与胎儿宫内生长受限、早产及低体重出生儿等不良妊娠结局发生风险[5],并增加产妇自伤、自杀和伤婴等不良事件发生。围产期焦虑/抑郁还可能影响子代情感、认知、语言、运动和社会适应性行为发展。因此,对导致围产期焦虑/抑郁的影响因素的研究与及时干预,可提高母婴身心健康水平。
影响围产期焦虑/抑郁发生的因素众多,主要包括由围产期女性本身生理、社会角色等发生巨大变化,以及女性在当今社会中面临来自职场、家庭双重压力,从而引发的各种过度心理应激反应。对于分娩疼痛(labor pain,LP)的过度担忧,也可能导致其发生围产期焦虑/抑郁。因此,LP与围产期焦虑/抑郁的相关性问题近年引起该领域学者越来越多的关注。
疼痛是由机体内外伤害性刺激所导致机体产生的主观感觉,适当程度的疼痛,可以帮助机体对内外环境改变进行判断,并采取适应性行为反应。LP是一种阵发性、间进增强、钝性急性生理性内脏疼痛,其强度与产妇生物、心理、社会、时空等因素有关。目前,关于LP与围产期焦虑/抑郁的确切关系尚无定论。笔者拟从孕期焦虑/抑郁与LP的相关性、LP与产后焦虑/抑郁的相关性、孕期焦虑/抑郁与产后焦虑/抑郁的相关性这3方面入手,对围产期焦虑/抑郁与LP的最新研究现状进行阐述,旨在为相关临床研究提供参考。
绝大多数女性认为,分娩是其一生中感到痛苦和具有压力的事件之一,令其难以忍受,从而产生焦虑/抑郁[6]。尽管LP与孕产妇的多种生理和心理因素相关,但是抑郁和焦虑症状,似乎对产妇LP体验起着核心作用(r=0.12、P<0.001,r=0.13、P<0.001)[7]。孕期焦虑/抑郁可将疼痛灾难化,使女性对疼痛产生夸大,甚至形成消极思维定势。作为与疼痛相关的主要负面心理情绪之一,疼痛灾难化可以通过生理、心理等机制调控其疼痛体验[8],使产妇在分娩时体验更加剧烈的疼痛。Sim等[9]采用McGill疼痛问卷评定量表,对712例女性LP的感觉、情感和神经3方面进行评定的结果发现,分娩前抑郁状态是导致其LP的感觉和神经2项评分高的独立危险因素(OR=2.02,95%CI:1.34~3.03,P=0.000 7;OR=1.74,95%CI:1.11~2.73,P=0.016 1),分娩前的疼痛灾难化,也是导致LP的感觉和神经2项评分高的独立危险因素(OR=1.59,95%CI:1.14~2.23,P=0.006 9;OR=1.55,95%CI:1.06~2.26,P=0.024 4)。
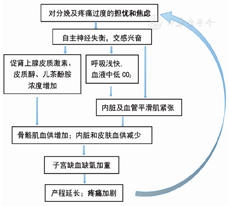
孕期焦虑/抑郁加重LP的病理生理机制如下。产妇对分娩及LP过度担忧、焦虑和恐惧,可促使其交感神经过度兴奋,使其血清肾上腺皮质激素、皮质醇、儿茶酚胺浓度增高,α受体兴奋,使皮肤、腹腔脏器和肾脏小血管收缩,血液灌注量少,全身血液重新分配,骨骼肌血供增加[10],同时出现呼吸浅快,导致低二氧化碳(carbon dioxide,CO2)血症。产妇交感兴奋及低CO2血症,可导致血管平滑肌和内脏平滑肌环形肌紧张,进而加重子宫缺血缺氧,影响子宫收缩,使产程延长及LP加剧[10]。剧烈的LP和产程延长,又进一步增加孕产妇担忧、焦虑和恐惧情绪,最后发展为担忧-焦虑-疼痛恶性循环。孕产妇焦虑/抑郁也可降低大脑皮质及皮质下疼痛阈值,使子宫传入的微弱疼痛信号被感知为不能忍受的强烈刺激[11]。孕产妇担忧-焦虑-疼痛恶性循环示意图,见图1。

目前,LP与产后抑郁的相关性尚无定论,主要有2种结论:①LP促进产后抑郁的发生;② LP不会促进产后抑郁的发生。
2007年,Boudou等提出LP强度与产后抑郁可能呈正相关关系(r=0.48,P<0.05)。Lim等[14]也发现,对于易感女性,分娩阵痛的强度和疼痛不愉快感,似乎均与产后6周抑郁评分增高呈正相关关系(R2=0.14、P=0.005,R2=0.19、P=0.000 8)。Mo等[15]对19项纳入96 378例产妇LP与产后抑郁关系的Meta分析结果表明,LP是导致产妇产后抑郁的独立危险因素(OR=1.43,95%CI:1.23~1.67,P<0.05)之一。孕产妇LP强度与产后抑郁的这种关联,可能源自于疼痛直接引起产妇情绪出现抑郁等不良应激反应,或者因产妇未能克服LP而产生挫败感,从而出现产后抑郁之故。
LP与产后抑郁发生,在产妇遗传基因型方面,可能存在一定的相关性,即在LP导致产后抑郁发生个体中,具有一些共同的遗传基础。Tang等[16]对61例产妇血液中儿茶酚-O-甲基转移酶(catechol O-methyltransferase,COMT)基因检测结果发现,若产妇为COMTval158met基因突变的纯合子基因型,则其焦虑状态评分、焦虑特质评分和LP评分均显著高于COMTval158基因为野生纯合子和突变杂合子基因型者(均为P<0.05)。COMT基因的改变,可影响COMT的分泌,COMT在降解儿茶酚胺类神经递质,包括多巴胺、肾上腺素或去甲肾上腺素方面发挥着重要作用,该类神经递质浓度,可能影响产妇情绪,导致产后抑郁发生[16]。McClain等[17]对183例孕妇唾液样本进行与重度抑郁相关基因的单核苷酸多态性(single nucleotide polymorphism,SNP)基因分型结果发现:①rs11135349位点的SNP(与重度抑郁症相关的基因间区域变异),为导致LP不愉快评分(衡量疼痛情感成分)增高的独立危险因素(β=-0.43,95%CI:-0.65~-0.21,P=0.003);②rs7548151位点的SNP(一种映射到星形肌动蛋白-1的内含子SNP,与抑郁症有关),也为导致LP不愉快评分增高的独立危险因素(β=-0.60,95%CI:-0.89~-0.31,P=0.001)。虽然在一项全基因组关于LP促进产后抑郁的发生关联研究(纳入约50×104例研究对象)发现,与重度抑郁症相关基因的SNP分型包含rs11135349和rs7548151位点,但是在McClain的研究中未发现rs11135349和rs7548151这2个基因位点与围产期抑郁相关。McClain等[17]研究认为,这可能是围产期抑郁和重度抑郁不同,也可能与该研究样本量较小(183例)有关。由此可见,产后焦虑/抑郁和LP可能具有相同的一些遗传变异基因型,但是要进一步确定,则尚需更多大样本、多中心的前瞻性临床研究进一步证实。
减轻孕产妇LP,可能降低产后抑郁发生率。椎管内分娩镇痛,是目前效果最佳的分娩镇痛方法,包括硬膜外分娩镇痛(labor epidural analgesia,LEA)、腰-硬联合(combined spinal-epidural,CSE)分娩镇痛和硬脊膜穿破硬膜外(dural puncture epidural,DPE)分娩镇痛等。实施LEA,可降低产妇产后抑郁的发病风险,Deng等[18]采用倾向评分匹配的多中心前瞻性观察试验的结果表明,接受椎管内镇痛的产妇产后6周时的产后抑郁发生率,显著低于未接受椎管内镇痛者(14.9% vs 23.8%,匹配后P=0.007)。Mo等[15]一项Meta分析结果亦表明,LEA与未采取分娩镇痛相比,可以有效降低孕产妇产后抑郁的发病风险(OR=0.42,95%CI:0.33~0.55,P<0.05)。
由此可见,LP可能促进孕产妇产后抑郁的发生,而有效的分娩镇痛,可降低孕产妇的产后抑郁发病风险。
Rosseland等[19]的一项纳入645例产妇的前瞻性队列研究结果表明,LP强度不是产后8周抑郁发生的独立危险因素(OR=1.03,95%CI:0.92~1.15,P>0.05)。对健康产妇采取LEA,未能降低其产后抑郁发病风险,由此间接提示LP可能与产后抑郁发生无关。Wang等[20]的一项Meta分析结果表明,研究组(采取椎管内分娩镇痛)孕产妇与对照组(未采取椎管内分娩镇痛)相比,其产后抑郁发病风险并未显著降低,差异无统计学意义(P>0.05),将2组孕产妇根据所在地区产后抑郁发病率是否大于14%,进一步分为高发病率地区亚组和低发病率地区亚组进行分析的结果表明,椎管内分娩镇痛对孕产妇产后抑郁高发地区亚组孕产妇具有保护作用(OR=0.61,95%CI:0.39~0.94,P<0.05),但是可增加产后抑郁低发病区亚组孕产妇的产后抑郁发病率,为其独立影响因素(OR=1.56,95%CI:1.16~2.10,P<0.05),其原因尚待进一步探索、证实。由于上述Meta分析并非完全基于随机对照试验(没有进行纳入研究试验异质性分析),因此不能排除现有文献中相关混杂因素对结果造成的偏倚。Patricia等[21]在调整孕产妇年龄、合并分娩恐惧和分娩前抑郁症等潜在混杂因素后的研究结果也表明,LEA不是产后6周发生抑郁的独立危险因素(OR=1.22,95%CI:0.87~1.72,P>0.05)。Kaur等[22]将130例产妇随机分为LEA组和正常阴道分娩组,对其产后6周时抑郁发生率进行比较,差异无统计学意义(27.7% vs 16.9%,P=0.103)。
Orbach-Zinge等[23]认为,对于非计划采取LEA产妇而言,LEA反而为增加产妇产后抑郁发病风险的独立危险因素(OR=-8.6%,95%CI:16.2~1.6,P=0.014),这可能与产妇生理上对分娩困难产生畏惧情绪有关。Zhang等[24]将565例产妇分为LEA组、导乐(出自希腊文"doula",指由一名经过专业训练的导乐师为产妇提供物理、情感和信息支持等的技术)镇痛组和经皮神经电刺激镇痛组,研究结果表明,尽管LEA组产妇的镇痛效果,较导乐镇痛组和经皮神经电刺激镇痛组更具优势,但是LEA组孕产妇的产后早期的爱丁堡产后抑郁量表评分反而更高,由此提示LEA并未降低该组孕产妇的产后抑郁发病风险,焦虑和对分娩的恐惧,可能是导致孕产妇产后抑郁的2个重要风险因素。LEA还可能导致孕产妇内源性催产素水平降低,而内源性催产素作用于孕产妇大脑时,可以减轻其分娩过程中焦虑、压力和疼痛感。同时,产妇体内内源性催产素浓度降低后,子宫收缩强度减弱,可能需要补充人工合成催产素增加子宫收缩强度,而人工合成催产素可增加产妇产后焦虑/抑郁的发病风险[25]。由此可见,LP和分娩镇痛与产后抑郁的相关性,迄今尚无定论,尚需进一步研究、证实。
孕期适当紧张、焦虑情绪,有助于孕妇进入分娩前准备状态,但是仍有部分女性的孕期焦虑/抑郁量表筛查呈阳性,提示其出现过度孕期焦虑/抑郁。孕期过度焦虑/抑郁,使女性认为分娩具有危险性和创伤性,从而使创伤前压力延续至分娩后[26],进而增加产后焦虑/抑郁发病风险。分娩后,女性角色由孕妇转变为产妇(孕母),若其生理变化尚未恢复到孕前,则可导致其孕期焦虑/抑郁的社会、心理和环境因素依旧存在。因此,孕期焦虑/抑郁不仅会延续到临产时,还极有可能延续至产后,发展为产后焦虑/抑郁。多数产后焦虑/抑郁患者,在孕期就表现出对分娩过度焦虑、恐惧和抑郁的情绪[27],而分娩期可使其愤怒、恐惧或情绪失控。女性孕前合并抑郁症史,是导致其产后8周内发生产后抑郁的重要预测因子[19]。Munro等[28]认为,产后抑郁风险的唯一预测因子,是存在产前抑郁症状。Tan等[29]对651例孕妇的前瞻性、多种族队列研究结果表明,孕妇分娩前焦虑/抑郁,是其产后3个月时产后抑郁发病风险增高的独立危险因素(OR=1.05,95%CI:1.04~1.06,P<0.000 1)。由此可见,孕期焦虑/抑郁和产后焦虑/抑郁密切相关。
综上所述,现有研究表明,女性孕期焦虑/抑郁,不仅加重其LP,还可能发展为产后焦虑/抑郁。因此,在临床工作中,产科医师、麻醉医师和精神科医师应加强合作,提高对围产期焦虑/抑郁女性的关注和识别,对孕期焦虑的女性采取及时恰当的干预措施,降低其孕期焦虑/抑郁发生,从而减轻LP,降低分娩镇痛相关药物使用,从而可降低其产后焦虑/抑郁的发生风险。上述相关领域专家加强合作,设计更多大样本、高质量的前瞻性随机对照试验,针对孕产妇围产期焦虑/抑郁进行研究,可为临床工作提供更有力的循证医学证据,可为降低孕产妇围产期焦虑/抑郁发生,提高母婴健康,提高人口质量提供参考。
所有作者声明无利益冲突
吴晶晶,胡倩,李华凤.围产期焦虑/抑郁与分娩疼痛相关性的研究现状[J/OL].中华妇幼临床医学杂志(电子版), 2023, 19(2):156-161.



























