
探讨不同垂直骨面型成人上下颌后牙区微螺钉种植体(MSI)常植入部位的皮质骨密度,为临床成功植入MSI提供参考。
采用整群抽样的方法从2015年1月至2018年12月广州市花都区妇幼保健院(胡忠医院)口腔正畸科就诊并拍摄锥形束CT(CBCT)的20 ~ 40岁成人患者中抽取57例患者,其中高角组患者20例、均角组患者22例和低角组患者15例。应用Ez3D-i软件重建上下颌骨三维模型,测量上下颌骨12个牙根间部位(距离牙槽嵴顶4 mm处)皮质骨密度(HU值),运用单因素方差分析(ANOVA)比较3组各测量部位皮质骨密度均数的差异。
3组间上下颌后牙区颊侧多数测量部位皮质骨密度差异有统计学意义(P<0.001),其中高角组最小。上颌腭侧多数测量部位差异无统计学意义。各组中相同牙位上颌后牙区颊侧、腭侧、以及下颌颊侧皮质骨密度差异有统计学意义(P<0.001),其中上颌腭侧最小,下颌颊侧最大。
成人上下颌后牙区颊侧皮质骨密度受垂直骨面型影响,高角成人在上颌后牙区颊侧植入MSI需谨慎;上颌后牙区腭侧皮质骨密度几乎不受垂直骨面型影响,但骨密度低,植入MSI时也需谨慎。

版权所有,未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别申明,本刊刊出的所有文章不代表中华医学会和本刊编辑委员会的观点。
光盘如有质量问题,请向编辑部调换
微螺钉种植体(miniscrew implant,MSI)在正畸临床中应用越来越广泛,但10% ~ 20%的MSI植入后因松动脱落不得不选择其它位置重新植入,增加了对患者的损伤[1]。影响MSI松动脱落的因素有很多,例如:植入部位骨质质量、牙槽间隔宽度、上颌窦底位置、MSI尺寸、颌骨生长型及年龄等。研究发现,皮质骨厚度和骨密度均为影响MSI稳定性的重要因素[2],垂直骨面型也影响MSI植入后成功率[3],本课题组前期的研究结果表明,垂直骨面型与牙槽突皮质骨厚度有关联[4]。皮质骨密度是否与垂直骨面型有关,相关研究甚少。
临床上测量颌骨骨密度以X线为放射源的测量方法使用较多,如:双能X线吸收法(Dual-energy X-ray absorptiometry,DEXA)、螺旋CT、定量CT(quantitative computed tomography,QCT)、锥形束CT(cone-beam computed tomography,CBCT)等。CBCT由于放射剂量低和价格相对便宜,在口腔领域应用越来越普及;与普通螺旋CT相比,CBCT对小的骨结构细节显影分辨率更高,是为数不多可以分别测量松质骨和皮质骨密度值的非侵入性测量技术。本研究旨在应用CBCT扫描不同垂直骨面型成人的颅颌面,应用Ez3D-i软件重建上下颌骨三维模型,对上下颌骨后牙区MSI常植入部位的皮质骨密度进行测量分析,分析不同垂直骨面型与上下颌后牙区皮质骨密度的关系,为指导临床成功植入MSI提供理论依据。
在2015年1月至2018年12月广州市花都区妇幼保健院(胡忠医院)口腔正畸科就诊的20 ~ 40岁成人患者中,采用整群抽样的方法抽取57例成人患者为研究对象。所有患者的头颅均使用CBCT进行扫描以获得上下颌骨的皮质骨密度。本研究经广州市花都区妇幼保健院(胡忠医院)医学伦理委员会批准,所有患者均知情同意并签署知情同意书。
(1)汉族人口;(2)测量区域牙齿基本排列整齐,无牙齿缺失或多生牙;(3)测量部位牙槽嵴顶到釉牙骨质界距离小于2 mm;(4)无严重颅颌面畸形,左右颌骨基本对称;(5)无全身骨代谢类疾病。
(1)测量区域颌骨内存在阻生牙或囊肿;(2)测量区域颌骨做过囊肿摘除或阻生牙拔除术;(3)长期服用影响骨代谢药物的患者。
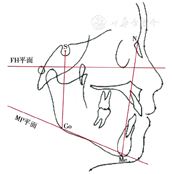
所有患者均进行传统X线片头影测量,测量FMA(FH-MP)角即下颌平面与眶耳平面的交角(图1),同时进行线性测量计算FHI(S-Go/N-Me)即后面高与前面高之比值,将样本分成3组:(1)FMA<22°,FHI>68%为低角组;(2)22°≤FMA≤32°,62%≤FHI≤68%为均角组;(3)FMA>32°,FHI<62%为高角组。所有样本需同时满足上述条件,若只满足一项则被排除,最后57例患者的CBCT样本(其中男21例、女36例)用于测量分析,其中低角组15例、均角组22例和高角组20例。

所有研究对象的颅颌面影像均使用CBCT[KODAK 9500,锐珂牙科技术(上海)有限公司],扫描获得。参数如下:管电流6.2 mA,管电压90 kVp,扫描时间24 s。扫描完成后数据以Dicom格式保存。
将Dicom格式数据输入专业种植软件(Ez3D-i分析软件,上海怡友医疗器械有限公司)获得矢状向截面、水平截面、冠状向截面影像及三维重建影像。在水平截面上通过左侧3、4、5、6、7(3代表尖牙,4代表第一前磨牙,5代表第二前磨牙,6代表第一磨牙,7代表第二磨牙)获得矢状向截面,要求尽量充分暴露3、4、5牙根,以及6、7颊侧近、远中根截面形态;并通过相邻牙牙根长轴交角的分角线方向获得冠状向截面,即最终的测量平面;在冠状向截面上测量左侧上颌骨颊、腭侧、左侧下颌骨颊侧牙槽嵴顶根方4 mm处皮质骨密度(图2),此距离通常代表膜龈联合的位置,在膜龈联合近附着龈区植入更有利于MSI稳定[5];下颌舌侧因MSI植入受限没有测量。皮质骨密度以X线衰减单位亨斯菲尔德单位(Hounsfield unit,HU)来计量,测量皮质骨外表面到皮质骨内表面,测量方向与骨表面垂直。Misch等[6]根据骨的HU值将骨分为5类:D1>1250 HU;D2 = 850 ~ 1250 HU;D3 = 350 ~ 850 HU;D4 = 150 ~ 350 HU;D5<150 HU。

所有测量项目分别由两位专业口腔医生共同定点测量,运用SPSS 19.0软件,取两位医生测量的平均值采用Kappa检验对两位医生的测量结果进行一致性分析。使用Shapiro-Wilk检验和Levene′s分别检验数据正态性和方差是否齐性,计量资料采用 ± s描述,设计资料的单因素方差分析(ANOVA)分析3组各测量部位皮质骨密度均数有无统计学差异。当方差齐时,各组间样本均数的比较运用Student-Newman-Keuls(SNK)法,方差不齐时运用Tamhane′s T2法,P<0.05为差异有统计学意义。
± s描述,设计资料的单因素方差分析(ANOVA)分析3组各测量部位皮质骨密度均数有无统计学差异。当方差齐时,各组间样本均数的比较运用Student-Newman-Keuls(SNK)法,方差不齐时运用Tamhane′s T2法,P<0.05为差异有统计学意义。
两位专业口腔医生的测量数据一致性检验结果为Kappa值为0.82,表明一致性较好。所有测量项目的骨密度数据均服从正态分布或近似正态且总体方差齐性。
男女患者在上下颌骨12个部位皮质骨密度的差异无统计学意义(P>0.05)。
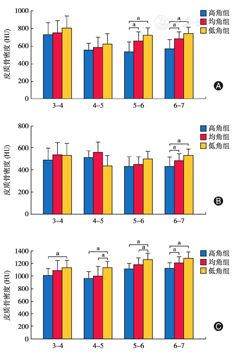
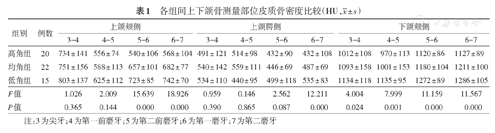
上颌颊侧5-6、6-7高角组骨密度小于均角组和低角组(P<0.05),均角组和低角组骨密度差异无统计学意义(P>0.05);上颌颊侧3-4、4-5高、均、低角组骨密度差异无统计学意义(P>0.05,表1和图3A)。上颌腭侧6-7高、均、低角组骨密度差异有统计学意义(P<0.05),且高角组小于均角组和低角组(P<0.05),均角组和低角组骨密度差异无统计学意义(P>0.05);上颌腭侧其余部位高、均、低角组骨密度差异无统计学意义(P>0.05,表1和图3B)。

各组间上下颌骨测量部位皮质骨密度比较(HU, ± s)
± s)
各组间上下颌骨测量部位皮质骨密度比较(HU, ± s)
± s)
| 组别 | 例数 | 上颌颊侧 | 上颌腭侧 | 下颌颊侧 | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 3-4 | 4-5 | 5-6 | 6-7 | 3-4 | 4-5 | 5-6 | 6-7 | 3-4 | 4-5 | 5-6 | 6-7 | ||
| 高角组 | 20 | 734 ± 141 | 556 ± 74 | 540 ± 106 | 568 ± 104 | 491 ± 121 | 514 ± 98 | 432 ± 90 | 432 ± 108 | 1012 ± 108 | 970 ± 113 | 1120 ± 86 | 1127 ± 89 |
| 均角组 | 22 | 751 ± 156 | 588 ± 113 | 657 ± 101 | 682 ± 77 | 540 ± 142 | 559 ± 111 | 446 ± 69 | 487 ± 69 | 1093 ± 158 | 1001 ± 153 | 1180 ± 104 | 1211 ± 100 |
| 低角组 | 15 | 803 ± 137 | 625 ± 112 | 723 ± 85 | 742 ± 70 | 534 ± 110 | 440 ± 95 | 499 ± 118 | 535 ± 83 | 1134 ± 118 | 1135 ± 95 | 1272 ± 89 | 1286 ± 105 |
| F值 | 1.026 | 2.009 | 15.639 | 18.926 | 0.959 | 0.146 | 2.562 | 12.211 | 4.004 | 7.999 | 11.159 | 11.567 | |
| P值 | 0.365 | 0.144 | 0.000 | 0.000 | 0.390 | 0.865 | 0.087 | 0.000 | 0.024 | 0.001 | 0.000 | 0.000 | |
注:3为尖牙;4为第一前磨牙;5为第二前磨牙;6为第一磨牙;7为第二磨牙
本测量结果显示,上颌颊、腭侧各组均属于D3类骨;下颌颊侧高角组、均角组属于D2类骨,低角组3-4、4-5属于D2类骨,5-6、6-7则属于D1类骨(表2)。
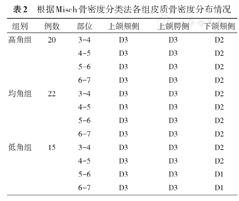
根据Misch骨密度分类法各组皮质骨密度分布情况
根据Misch骨密度分类法各组皮质骨密度分布情况
| 组别 | 例数 | 部位 | 上颌颊侧 | 上颌腭侧 | 下颌颊侧 |
|---|---|---|---|---|---|
| 高角组 | 20 | 3-4 | D3 | D3 | D2 |
| 4-5 | D3 | D3 | D2 | ||
| 5-6 | D3 | D3 | D2 | ||
| 6-7 | D3 | D3 | D2 | ||
| 均角组 | 22 | 3-4 | D3 | D3 | D2 |
| 4-5 | D3 | D3 | D2 | ||
| 5-6 | D3 | D3 | D2 | ||
| 6-7 | D3 | D3 | D2 | ||
| 低角组 | 15 | 3-4 | D3 | D3 | D2 |
| 4-5 | D3 | D3 | D2 | ||
| 5-6 | D3 | D3 | D1 | ||
| 6-7 | D3 | D3 | D1 |
对比同组中相同牙位上颌后牙区颊侧、腭侧、下颌后牙区颊侧皮质骨密度,各部位间骨密度的差异均有统计学意义(P<0.001),且上颌腭侧皮质骨密度最小、上颌颊侧皮质骨密度次之、下颌颊侧皮质骨密度最大(表3)。
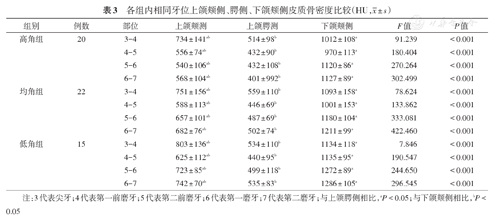
各组内相同牙位上颌颊侧、腭侧、下颌颊侧皮质骨密度比较(HU, ± s)
± s)
各组内相同牙位上颌颊侧、腭侧、下颌颊侧皮质骨密度比较(HU, ± s)
± s)
| 组别 | 例数 | 部位 | 上颌颊测 | 上颌腭测 | 下颌颊侧 | F值 | P值 |
|---|---|---|---|---|---|---|---|
| 高角组 | 20 | 3-4 | 734 ± 141ab | 514 ± 98b | 1012 ± 108a | 91.239 | <0.001 |
| 4-5 | 556 ± 74ab | 432 ± 90b | 970 ± 113a | 180.404 | <0.001 | ||
| 5-6 | 540 ± 106ab | 432 ± 108b | 1120 ± 86a | 270.264 | <0.001 | ||
| 6-7 | 568 ± 104ab | 401 ± 992b | 1127 ± 89a | 302.499 | <0.001 | ||
| 均角组 | 22 | 3-4 | 751 ± 156ab | 559 ± 110b | 1093 ± 158a | 78.624 | <0.001 |
| 4-5 | 588 ± 113ab | 446 ± 69b | 1001 ± 153a | 133.862 | <0.001 | ||
| 5-6 | 657 ± 101ab | 487 ± 69b | 1180 ± 104a | 333.081 | <0.001 | ||
| 6-7 | 682 ± 76ab | 502 ± 74b | 1211 ± 99a | 422.460 | <0.001 | ||
| 低角组 | 15 | 3-4 | 803 ± 136ab | 534 ± 110b | 1134 ± 118a | 7.846 | <0.001 |
| 4-5 | 625 ± 112ab | 440 ± 95b | 1135 ± 95a | 190.547 | <0.001 | ||
| 5-6 | 723 ± 85ab | 499 ± 118b | 1272 ± 89a | 244.650 | <0.001 | ||
| 6-7 | 742 ± 70ab | 535 ± 83b | 1286 ± 105a | 296.545 | <0.001 |
注:3代表尖牙;4代表第一前磨牙;5代表第二前磨牙;6代表第一磨牙;7代表第二磨牙;与上颌腭侧相比,aP<0.05;与下颌颊侧相比,bP<0.05
有研究用CBCT和DEXA[7]、CBCT和螺旋CT[8]分别测量牙种植区骨密度,CBCT测量结果与DEXA、螺旋CT均显示强的正相关。因此可以认为,采用CBCT扫描测量HU值定量评估牙槽骨密度,是一种准确客观又方便易行的测量方法。Misch等[6]也认为通过CT扫描得出的HU值比其他测量方法更能客观精确反应骨密度情况,他发现D1主要在下颌前牙区、颊棚区、腭中缝区;D2主要在上颌前牙区、腭中缝区、下颌后牙区;D3主要在上下颌后牙区;D4主要在上颌结节区。本研究应用CBCT扫描数据与Ez3D-i分析软件相结合对皮质骨密度进行测量,发现上颌后牙区颊、腭侧皮质均为D3类骨,下颌后牙颊侧皮质骨则为D1、D2类骨,研究结果与Misch等[6]的分类类似,存在的差异可能和样本的年龄、种族、测量范围有关。
骨密度是影响种植体初期稳定性的重要因素,良好的初期稳定性能为后期稳定性创造条件。MSI的稳定性来源于周围骨的机械嵌合而不是骨整合,所以周围骨的性质对稳定性很重要。颅颌面的骨骼形态和质量既由基因决定也受邻近肌肉功能的影响,"短面型者肌力强、骨密度高;长面型者肌力弱、骨密度低"的观点已经为人们所接受。Swasty等[9]曾研究不同垂直骨面型与下颌骨整体骨密度之间的关系,发现不同垂直骨面型的下颌骨整体骨密度存在差异,高角组最低,均角组次之,低角组最高。但不同垂直骨面型患者上下颌骨MSI常植入区域具体的骨密度分布情况仍缺少具体的数据和分析。
本研究发现,垂直骨面型与上下颌骨后牙区颊侧皮质骨密度密切相关,上颌后牙区颊侧高角组皮质骨密度最低,同样有研究发现高角患者植入MSI的松动脱落率最高[3],提示高角患者应谨慎选择在上颌后牙区颊侧植入MSI。在植入术前应考虑垂直骨面型对颊侧皮质骨硬度的影响,对于高角患者,可选择较粗直径(1.6 ~ 2.0 mm)的MSI自攻植入,以增加植入的成功率[10];或植入点选择在膜龈联合区近黏膜区,适当靠近牙根方向,以增加MSI周围骨皮质的包裹;还可以另择植入部位,如腭中缝区。Mohammed等[11]研究发现,在腭中缝区植入MSI失败率最低。Moon等[12]发现切牙孔后方3.0 mm、腭中缝侧方1.0 ~ 5.0 mm的区域骨密度高,腭中缝区比较适合植入MSI。在腭中缝区植入MSI联合横腭杆可增强高角患者上后牙支抗和压低上磨牙。
本研究对比同组中相同牙位上颌后牙区颊侧、腭侧、下颌后牙区颊侧皮质骨密度发现上颌腭侧皮质骨密度最小、上颌颊侧次之、下颌颊侧最大。Choi等[13]没有对研究对象进行垂直骨面型的分组,在上下颌牙根间模拟植入MSI,发现上颌皮质骨密度普遍小于下颌,与本研究结果相同;但上颌5-6腭侧骨密度大于颊侧,与本研究结果有差异,原因可能是Choi的测量结果包含了部分骨松质的密度。本研究发现上颌后牙区腭侧皮质骨密度不受垂直骨面型影响,但腭侧皮质骨密度偏低,此结果提示在上颌后牙区牙槽突腭侧植入MSI也需谨慎。但是牙槽突腭侧黏膜角化程度较高,组织表面致密,对外界封闭和抗感染能力强;另外上颌腭侧牙根间距大,对MSI种植成功是有利的。所以,在上颌牙槽突腭侧植入MSI时,需要权衡利弊。
另有研究发现,下颌植入MSI成功率低于上颌,原因一方面可能是下颌皮质骨太硬,植入MSI扭力过高容易引起骨组织开裂,影响种植体的稳定性[14];另一方面原因可能是在硬的骨质植入MSI过程中易产热过多,当种植体周围温度大于47°时,会明显造成周围骨质损伤,而影响种植的成功率[15]。Strbac等[16]发现骨密度是造成植入部位温度升高的主要因素。本研究发现,低角组下颌后部皮质骨最硬,提示下颌后牙区植入MSI时,特别对于低角患者,可采用助攻植入,引导钻预备过程中需要用0.9%氯化钠溶液浇灌冷却手术部位,以免术区温度过高,造成周围骨组织的损伤,影响种植体的愈合。
综上所述,本研究数据对不同垂直骨面型成人患者植入MSI具有一定的临床指导作用,但患者骨密度差异大,对于高风险患者,在种植术前植入部位仍需具体评估。
所有作者均声明不存在利益冲突






























