
患者,男性,63岁,因"尿色加深2个月余,腹胀伴足部浮肿1个月"就诊。患者既往否认高血压、糖尿病、冠心病等慢性病史,无有毒有害物质接触史,无饮酒史。2019年11月无明显诱因下出现排尿不畅,伴双下肢轻度肿胀、腰部胀痛,至当地医院泌尿科就诊,根据检查结果考虑为"多浆膜腔积液、肝衰竭"转入感染科,给予利尿、激素及丙球等对症治疗,病情无明显好转,为求进一步治疗至本院就诊。
皮肤巩膜重度黄染,腹部见手术伤口,右上腹轻压痛,肝区叩击痛(+),肝肋下1 cm可及,质软,轻压痛。双足可凹性浮肿。
肝脏病理确诊肝淀粉样变性。
患者及家属拒绝化疗方案,选择保守对症支持治疗。
出院1个月后因多脏器衰竭去世。
感染科;普外科;泌尿外科

版权归中华医学会所有。本文为遵循CC-BY-NC-ND协议的开放获取文章。
原发性轻链型淀粉样变性是由具有反向β折叠结构的单克隆免疫球蛋白轻链沉积在器官组织内,并造成组织结构、功能异常的系统性疾病[1]。可累及肾脏、心脏、肝脏、外周神经等多种器官[2]。肝淀粉样变性是一种罕见病,缺乏特征性的临床表现,因而极易误诊、漏诊[3]。本文报道1例以多浆膜腔积液和重度胆汁淤积为主要表现的肝淀粉样变性患者的临床特点及其诊治情况,旨在提高对本病的认识,减少误诊和漏诊。
患者,男,63岁,主因"尿色加深2个月余,腹胀伴足部浮肿1个月"就诊。患者2个月前因右侧肋骨骨折口服中药治疗,10 d后出现尿色加深,具体中药成分不详,当时未予重视及治疗。1个月前,患者无明显诱因下出现左上腹胀,伴恶心、食欲减退,伴足部、踝部浮肿,活动后加重,休息后减轻,当时未至医院诊治。20 d前患者无明显诱因下出现排尿不畅伴有排尿费力,夜尿增多,达每夜5次,伴双下肢轻度肿胀,伴腰部轻度胀痛、尿频、尿痛,遂至当地医院泌尿科就诊,2019年12月17日查肝功能:丙氨酸转氨酶(alanine aminotransferase,ALT)86.2U/L,天冬氨酸转氨酶(aspartate aminotransferase,AST) 104.7 U/L,总胆红素(total bilirubin,TBIL) 146.21 μmol/l,直接胆红素(direct bilirubin,DBIL) 88.56 μmol/l,白蛋白26.60 g/L,凝血常规:凝血酶原时间(prothrombin time,PT) 17.4 s,国际标准化比值(INR) 1.43,泌尿系平扫CT:左肾囊肿,腹盆腔大量积液,脂肪肝,右肺下叶实变,双侧胸腔积液,右侧第11肋骨折。考虑肝衰竭转至该院感染科,予保肝、退黄等对症治疗,效果不佳。患者皮肤巩膜发黄无明显好转,腹胀逐渐加重,查肝炎病毒、腹水常规等未见明显异常,腹水脱落细胞检查未见恶性肿瘤细胞;2019年12月19日查肿瘤标志物:CA199 104.00 IU/ml,CA50 69.70 IU/mL;肝功能:ALT 65.6 U/L,AST 78.9 U/L,ALP 736.1 U/L,GGT 463.4U/L,TBIL 133.55 μmol/l,DBIL 75.84 μmol/l,白蛋白26.10 g/L;2019年12月23日查胸部增强CT:双肺慢性炎性病灶,双侧胸腔积液,伴右肺下叶膨胀不全,食管下端壁略厚;腹部+盆腔增强CT:肝脏密度局灶性减低,双肾囊肿,脾脏密度减低。后转至该院肝胆胰肛肠外科,予对症治疗,2019年12月25日查上腹部平扫MR示:①下腔静脉肝段局限性狭窄、近闭塞,考虑布加综合征;②肝脾肿大,胆囊壁水肿,大量腹水;③脾门、食管下端及贲门、腹壁等多发血管影;④双侧胸腔积液,右下肺压迫性肺不张;⑤双肾多发囊肿;肿瘤标志物:CA125 960.00 IU/L。经腹腔穿刺治疗中引流出大量血性腹水,伴血压下降,行急诊全身麻醉下腹腔镜检查+肝组织活检+腹腔冲洗引流术,术中未见明显内脏破裂,但肝、脾纤维化明显,淤血性改变,术中考虑自身免疫性肝病,布加综合征不能排除,肝脏活检病理示:肝纤维化。术后予保肝、退黄、利尿等对症治疗,但患者仍有大量腹水,血压不稳,氧饱和度90%左右,心率较稳定,请外院专家会诊后仍考虑为:自身免疫性肝病、肝纤维化,予激素及丙种球蛋白对症治疗。2019年12月28日复查肝功能:ALT 136.5U/L,AST 172.9U/L,ALP 468.6 U/L,GGT 333.0U/L,TBIL 136.43umol/l,DBIL 97.47umol/l,总蛋白40.60 g/L,白蛋白27.60g/L;凝血常规:PT 15.3SEC,INR 1.26。由于患者病因未明,当前治疗无明显好转,建议转诊上级医院,出院诊断考虑:①腹水(血性);②自身免疫性肝病?③布加氏综合征?④肝功能异常。患者为求进一步治疗至本院就诊,急诊拟"多浆膜腔积液"收治入院。
患者自本次发病以来,精神萎,胃纳差,睡眠一般,大便如常,近4天自觉大便发黑,小便颜色加深,留置导尿中。否认高血压、糖尿病、冠心病等慢性病史,自诉11岁时曾患肝炎,具体不详。长期生活于原籍,否认有毒有害物质长期接触史,否认烟酒史。否认家族遗传病史,母亲因肝病去世,具体不详。兄弟姐妹均体健。
体格检查:神清,精神一般,查体合作,皮肤巩膜重度黄染,胸部未见蜘蛛痣,肝掌(-),未见瘀点瘀斑。腹平软,可见手术伤口,3根引流管留置中,引流通畅,右上腹轻压痛,无反跳痛,肝区叩击痛(+),肝肋下1 cm可及,质软,轻压痛。脾肋下未及,Murphy征(-),移动性浊音(-),肠鸣音不亢。双足可凹性浮肿。
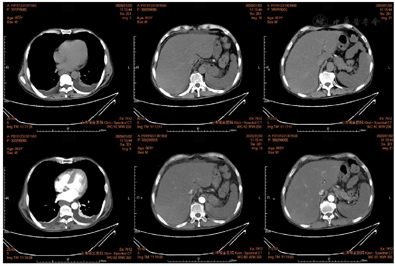
血常规、血生化、凝血功能指标详见表1。尿常规(2020-01-01):蛋白质(+),尿胆原(±),胆红素(+++),潜血(+),甲、乙、丙、丁、戊型肝炎病毒抗体均阴性,巨细胞病毒、EB病毒、单纯疱疹病毒抗体、呼吸道九联、梅毒抗体、抗HIV均阴性。自身免疫性肝病相关抗体均阴性。肿瘤标志物(2020-01-02):CA125 412.5 ↑ U/mL,CA199 145.1 ↑ U/mL,余均正常。甲状腺功能(2020-01-02):T3 0.55 ↓ nmol/L,T4 48.27 ↓ nmol/L,余均正常。上腹部+盆腔CT增强(2020-01-02)(图1):脾梗死;脂肪肝;胆囊壁水肿;两肾多发囊肿;腹腔积液,引流中;两侧胸腔积液并两肺下叶膨胀不全;食管下段、贲门周围多发血管影;右侧第11肋骨陈旧性骨折。胸部CT(薄层)增强(2020-01-02):双侧胸腔积液,两肺下叶膨胀不全;少量心包积液。门静脉薄层CTA增强(2020-01-02):门静脉未见明显异常。食道胃底静脉曲张。脾梗死;脂肪肝;胆囊壁水肿;两肾多发囊肿;食管下段右侧缘、腹腔少量积液,引流中。

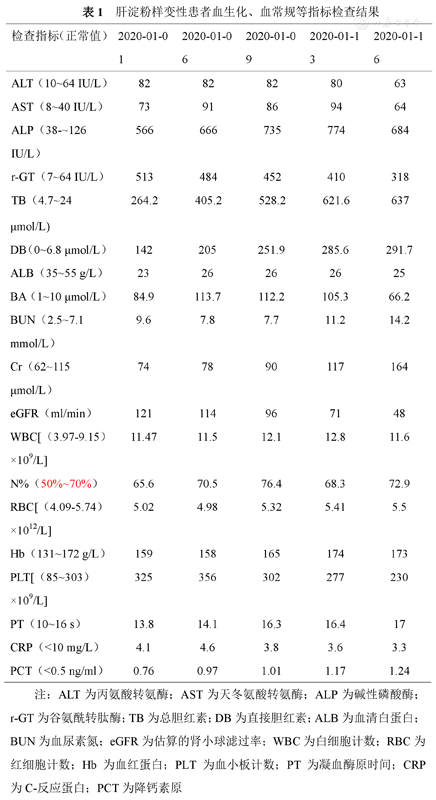
肝淀粉样变性患者血生化、血常规等指标检查结果
肝淀粉样变性患者血生化、血常规等指标检查结果
| 检查指标(正常值) | 2020-01-01 | 2020-01-06 | 2020-01-09 | 2020-01-13 | 2020-01-16 |
|---|---|---|---|---|---|
| ALT(10~64 IU/L) | 82 | 82 | 82 | 80 | 63 |
| AST(8~40 IU/L) | 73 | 91 | 86 | 94 | 64 |
| ALP(38-~126 IU/L) | 566 | 666 | 735 | 774 | 684 |
| r-GT(7~64 IU/L) | 513 | 484 | 452 | 410 | 318 |
| TB(4.7~24 μmol/L) | 264.2 | 405.2 | 528.2 | 621.6 | 637 |
| DB(0~6.8 μmol/L) | 142 | 205 | 251.9 | 285.6 | 291.7 |
| ALB(35~55 g/L) | 23 | 26 | 26 | 26 | 25 |
| BA(1~10 μmol/L) | 84.9 | 113.7 | 112.2 | 105.3 | 66.2 |
| BUN(2.5~7.1 mmol/L) | 9.6 | 7.8 | 7.7 | 11.2 | 14.2 |
| Cr(62~115 μmol/L) | 74 | 78 | 90 | 117 | 164 |
| eGFR(ml/min) | 121 | 114 | 96 | 71 | 48 |
| WBC[(3.97-9.15)×109/L] | 11.47 | 11.5 | 12.1 | 12.8 | 11.6 |
| N%( 50%~70% ) | 65.6 | 70.5 | 76.4 | 68.3 | 72.9 |
| RBC[(4.09-5.74)×1012/L] | 5.02 | 4.98 | 5.32 | 5.41 | 5.5 |
| Hb(131~172 g/L) | 159 | 158 | 165 | 174 | 173 |
| PLT[(85~303)×109/L] | 325 | 356 | 302 | 277 | 230 |
| PT(10~16 s) | 13.8 | 14.1 | 16.3 | 16.4 | 17 |
| CRP(<10 mg/L) | 4.1 | 4.6 | 3.8 | 3.6 | 3.3 |
| PCT(<0.5 ng/ml) | 0.76 | 0.97 | 1.01 | 1.17 | 1.24 |
注:ALT为丙氨酸转氨酶;AST为天冬氨酸转氨酶;ALP为碱性磷酸酶;r-GT为谷氨酰转肽酶;TB为总胆红素;DB为直接胆红素;ALB为血清白蛋白;BUN为血尿素氮;eGFR为估算的肾小球滤过率;WBC为白细胞计数;RBC为红细胞计数;Hb为血红蛋白;PLT为血小板计数;PT为凝血酶原时间;CRP为C-反应蛋白;PCT为降钙素原
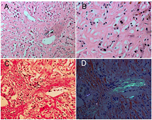
肝脏活检二次病理学会诊(2020年1月9日)显示,镜下小块肝切除标本显示小叶结构基本保留,肝窦内弥漫性大量无定形(淀粉样)物质沉着,挤压肝索(图2A,B),导致肝索广泛萎缩。门管区间质内大量伊红色无定形物质沉着。刚果红染色阳性(图2C),偏振光下可见苹果绿双折光(图2D),诊断意见:肝淀粉样变性。

根据梅奥分期进一步完善肾脏、心功能相关指标(2020年1月9日),24 h尿蛋白:1 294↑ mg/24 h,24 h尿量1.40 L;尿六联蛋白:尿微量白蛋白39.00↑ mg/dl,尿转铁蛋白1.42↑ mg/dl,尿免疫球蛋白G 2.08↑ mg/dl,尿α1微球蛋白8.46↑ mg/dl,NAG活性69.50↑U/L,尿视黄醇结合蛋白5.75↑mg/L,尿液肌酐5.41 mmol/L,尿白蛋白比肌酐72.09↑;尿蛋白电泳分析:混合性蛋白尿;血游离轻链:游离κ轻链24.20↑ mg/L,游离λ轻链928.00↑ mg/L,游离κ/λ轻链0.03;抗肾小球基底膜抗体:0;25羟基维生素D(25-OH-VitD):33.56↓ nmol/L;甲状旁腺激素(PTH):39.9 pg/ml。心肌蛋白:CK-MB质量8.6↑ ng/ml,肌红蛋白定量146.1↑ ng/ml,肌钙蛋白I 0.18↑ ng/Ml;氨基末端B型利钠肽前体:2976.0↑ pg/Ml;心脏超声:图像质量差,左室下壁收缩活动略减弱,少量心包积液。
依据患者肝脏活检二次病理会诊结果,诊断为肝淀粉样变性。
(1)肝炎:与该病一样均有肝肿大,但有相关导致肝炎的病因,如病毒感染、免疫异常、酒精及药物损害、血吸虫病等,肝功能异常为转氨酶升高,多伴有黄疸,肝淀粉样变性肝炎病毒学指标、免疫学抗体等多为阴性。
(2)肝脏肿瘤:多表现为肝区疼痛,肝肿大,腹部B超及CT提示肝脏占位。一些肝脏恶性肿瘤,如血管内皮肉瘤、脂肪肉瘤、纤维肉瘤、平滑肌肉瘤等也可表现为肝大,但恶性程度高,病程短,进展快,早期即发生转移,并迅速出现肝衰竭。
(3)布加综合征:主要表现为肝脾肿大、门体侧支循环和腹腔积液;当肾静脉回流受阻,造成肾脏淤血、肾损伤,表现为蛋白尿、血尿,另外下肢水肿严重且出现早,脾大较一般肝硬化更明显,肝损伤则相对较轻,与肝淀粉样变性较难鉴别,B超或CT检查有助于确诊,必要时可行血管造影。
(4)肝豆状核变性:临床上可表现为进行性加重的锥体外系症状、肝硬化、精神症状、肾损伤,与肝淀粉样变性区别在于该病有角膜色素环(K-F环)及铜代谢异常。
(5)脂肪肝及脂肪肝性肝硬化:均可有肝肿大,多有嗜酒史,高脂血症,肥胖,轻度脂肪肝多无临床症状,B超及CT提示脂肪肝或肝硬化,肝活组织检查可见肝细胞脂肪变性。
(6)肝糖原累积病:常染色体隐性遗传病,由于葡萄糖-6-磷酸酶先天性缺乏,糖原无法分解,肝内大量糖原沉积,使肝脏明显肿大,伴低血糖、高脂血症,CT提示肝糖原沉积,发病年龄多为出生后及婴幼儿时期。
(7)血液系统疾病:该病多有发热、淋巴结肿大,血常规明显异常,行骨髓穿刺即可排除。
原发性轻链型淀粉样变性目前尚无特异疗法。大剂量美法仑及干细胞移植治疗方案(HDM-SCT)是淀粉样变性患者首选治疗方案,非肝移植患者可行化学治疗,蛋白酶体抑制剂(硼替佐米)为基础的治疗是非移植的淀粉样变性患者的主要治疗方法。该患者确诊后,在肝脏相关指标进行性恶化的基础上,迅速出现肾脏、心脏累及,根据梅奥分期[4],已经达到4期,不具备肝细胞移植治疗条件。患者及家属拒绝化疗方案,选择回当地医院保肝、利尿、退黄等对症支持治疗。
患者回当地医院予保守对症支持治疗,于本院出院1个月后因多脏器衰竭去世。
原发性轻链型淀粉样变性是一种单克隆免疫球蛋白轻链沉积在器官组织内,并造成相应器官组织功能异常的系统性疾病[5]。淀粉样变性多发生于40岁以上的中老年人,是一类少见的、进行性、预后不良的疾病,中位生存期仅有8.5~14个月,多数患者死于心功能衰竭或肾功能衰竭[6]。淀粉样变性无特异性临床表现和体征,症状取决于原发疾病和淀粉样物质沉积的部位、沉积量以及受累的靶器官。文献[7]报道肾为最常见的受累器官,约27%原发性淀粉样变性患者累及肝。
大多数肝淀粉样变性起病隐匿,可见轻微肝区不适或疼痛,多数患者无典型临床症状,常表现为肝大、上腹胀满、纳差,但肝功能损害均较轻微,以碱性磷酸酶、谷氨酰转肽酶明显升高为主,偶有门静脉高压而表现为食管、胃底静脉曲张和腹水等,极少数可有黄疸,但以多浆膜腔积液以及进行性胆红素升高甚至急性肝衰竭为表现的肝淀粉样变性临床上相对罕见。本病的诊断主要依赖于病理学检查,淀粉样变性的蛋白主要为多糖蛋白复合物,在光镜下呈均匀的无定形的嗜伊红性物质,刚果红染色于偏振光显微镜下观察可见特异性苹果绿色荧光物质,是诊断淀粉样变性的金标准[7]。
本例患者为老年男性,起病隐匿,临床症状表现为腹胀、下肢水肿及少尿,存在进行性升高的黄疸及相对正常的心、肾功能。同时伴短时间内出现的大量多浆膜腔积液和血性腹水,但腹腔镜探查未见内脏破裂,影像学提示肝脾肿大、多浆膜腔积液,最终肝脏活检二次病理会诊符合肝淀粉样变性,综合考虑该患者原发性轻链型淀粉样变性诊断明确。本病例提示,出现多浆膜腔积液和孤立的肝脏受累的患者,除非有其他证明,否则应考虑原发性淀粉样变性。其次,多浆膜腔积液可能是肝淀粉样变性预后不良的一个指标。
综合分析该病例特点并结合以往肝淀粉样变性病例研究,总结如下:①该病误诊率高,常被误诊为布-加综合征、肝癌、自身免疫性肝病、其他代谢性肝病等,经反复检查,最终确诊需要活组织检查。②患者以多浆膜腔积液、进行性胆红素升高等为主要表现时,提示治疗效果不佳。③该病可伴有多系统病变,肝肾是最常累及的器官,当无明确肿瘤、免疫、代谢等其他病因,应及时行活组织检查明确诊断。只有掌握本病的临床特点,积极作相应的检查,才能及早做出正确的诊断,早诊断才能实现早期治疗,进而改善预后。
所有作者均声明本研究不存在利益冲突



























