
对一例抑郁症患者复发伴易怒、冲动,予丙戊酸钠单药口服治疗55d。
55d后出现口唇、外阴血疱,双眼结膜充血,全身散见红斑、皮疹、水疱,并迅速加重,局部破溃。皮疹出现1d后体温升高,最高达38.5℃。辅助检查示中性粒细胞84.0%,C反应蛋白8.56 mg/L,白蛋白35.5g/L。
鉴于明确的用药史和典型皮疹形态,诊断Stevens-Johnson综合征(SJS)。
立刻停用丙戊酸钠,并使用抗组胺药和皮质类固醇治疗。
2d后体温下降至正常,10d后皮疹逐渐消退,白蛋白正常。出院后随访半年,全身多处色素沉着,眼部后遗干涩症状,情绪稳定,未再服精神类药物。
神经科;皮肤科;精神科

版权归中华医学会所有。本文为遵循CC-BY-NC-ND协议的开放获取文章。
Stevens-Johnson( Stevens-Johnson syndrome,SJS)综合征是一种由药物引起的严重的表皮及黏膜的不良反应,据一项美国的研究报道成人SJS的发病率为3.96/百万~5.3/百万,儿科相对更高,6周死亡率在7.5%到23%之间[1]。丙戊酸钠是一种经典抗癫痫药(Antiepileptics drugs,ADEs),作为心境稳定剂目前在精神科也广泛使用,精神病患者因使用丙戊酸钠致SJS目前国内报道较少,临床对该症状的认识相对不足,本文旨在引起精神科医生对丙戊酸钠致SJS的高度警惕,以期达到临床早期诊断和治疗的目的。
临床资料
患者,女性,17岁。因"口唇破裂、外阴血疱伴痒痛2d"于2021年1月13日入院。患者2018年12月3日因"压抑、厌学等半年"就诊于精神专科医院,表现情绪低落,自信心不足,消极悲观,兴趣和愉快感丧失。诊断"重度抑郁发作",先后投舍曲林、米氮平、艾司西酞普兰等抗抑郁药物治疗,病情基本好转,后断药1年。2020年11月19日复发,并伴有情绪不稳,发脾气,易哭泣,经治医生考虑,有"双相抑郁"的可能,投丙戊酸钠缓释片[德巴金,赛诺菲(杭州)制药有限公司,国药准字:H20041435]0.5g/d治疗。12月14日仍表现情绪不稳,有咬手自伤现象,哭泣,时有脾气暴躁,夜眠迟。丙戊酸血清浓度46.5mg/L[正常治疗浓度(50mg/L~100mg/L)],治疗维持。12月28日病情改善不理想,加量至1g/d。2021年1月11日病情改善,情绪较平稳,丙戊酸血清浓度53.38mg/L。次日清晨出现结膜充血,口唇、外阴水疱伴疼痛,吞咽困难,四肢散见皮疹。幼时曾患急性哮喘,否认药物、食物过敏史,两系三代无精神障碍。查体:T36.8℃,P 85次/min,R 18次/min,BP 113/66mmHg。神志清楚,查体合作,自主体位。皮肤科情况:口唇红肿,表面数枚小水疱,口腔黏膜内可见数枚大小不等水疱,部分破溃,外阴3枚黄豆大小血疱。双眼结膜充血,有溢泪,无视物模糊。躯干、四肢可见散在针尖至米粒大小红色丘疹。余均正常。
实验室检查:中性粒细胞84.0%;淋巴细胞6.7%,单核细胞8.9%;C反应蛋白8.56 mg/L(参考值0~5mg/L);尿蛋白±,酮体++,白细胞+,潜血+++;总蛋白61.3g/L,白蛋白35.5g/L,谷丙转氨酶6U/L;肾功能、血糖血脂及电解质均正常;出凝血功能正常;以下病原体的IgM均为阴性(呼吸道合胞病毒、腺病毒、麻疹病毒、流感病毒、副流感病毒、柯萨奇病毒、巨细胞病毒、EB病毒、单纯疱疹病毒、支原体),甲肝、乙肝、丙肝、HIV、梅毒螺旋体等抗体、TB-IGRA均为阴性。口腔念珠菌检查、口唇细菌培养阴性。
诊断:SJS;抑郁症。
入院后立即停用丙戊酸钠,予以甲泼尼龙琥珀酸钠30mg q12h泵入,同时辅以氯雷他定、富马酸酮替芬以及保护胃黏膜、维持电解质平衡、营养支持以及等对症支持治疗,监测体温。入院当晚发热,体温38.5℃,予以物理降温。第三天体温恢复正常。皮疹明显增多,口腔黏膜水疱部分破溃,咽部疼痛难忍。四肢密集大小不等暗红斑、丘疹、水疱,加用阿奇霉素0.5g静滴1次/d预防感染,治疗6d。因结膜充血、溢泪,眼科会诊,予以左氧氟沙星滴眼液1次/d,普拉洛芬滴眼液1次/d,小牛血眼胶1次/d。1月18日患者情绪不稳,有自杀倾向,心理科会诊予以奥氮平2.5mg 1次/晚。1月19日皮疹较前好转,白蛋白降至29.8g/L,开始隔日输入A型Rh阳性血浆200ml提高胶体渗透压,补充白蛋白,4次后改为静滴人血白蛋白10g 1次/d纠正白蛋白,治疗4d。1月23日皮疹进一步好转,无新发水疱,部分水疱干涸(图1、图2)。1月29日改甲泼尼龙片(美卓乐)口服48 mg/d,治疗3d。1月30日查白蛋白40.6g/L。
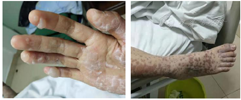

2月1日患者体温、血常规、肝功能均恢复正常,皮疹干燥,无新发皮疹,病情稳定出院。半年后随访,全身多处色素沉着,眼部后遗干涩症状,情绪稳定,未再服精神类药物。
上世纪末,SJS首见于Stevens和Johnson的报道,是一种罕见的危及生命的迟发型超敏反应,高达90%的SJS患者口腔、结膜、胃肠道和生殖器黏膜受累,其中口腔受累最常见[3]。研究表明,关于SJS的发病机制在遗传学、药理学、免疫学等领域取得了一定成果。如特定药物引起的SJS发病与多种人类白细胞抗原(HLA)风险等位基因相关,且具有种群异质性,亚洲人群中药物诱发的SJS与HLA-B*15:02相关,同一HLA风险位点可以与不同药物反应相关联,同一药物诱发不同类型的药物反应所关联的风险因子也可不同[4,5]。同时,SJS也可能由T细胞介导的Ⅳ型超敏反应,HLA在发病机制中主要通过识别、提呈抗原发挥作用[6]。
近年来,部分抗癫痫药作为心境稳定剂在精神科广泛应用于双相情感障碍、难治性抑郁症等疾病,较之经典的心境稳定剂碳酸锂,丙戊酸盐有着较好的耐受性,服药依从性更高。在一项调查中56例因AEDs导致SJS患者中,芳香类AEDs卡马西平、拉莫三嗪及苯妥英钠占87.5%,非芳香类的丙戊酸钠只占12.5%[7]。而丙戊酸钠的疗效、不良反应与丙戊酸浓度呈线性关系,一般丙戊酸治疗浓度为50mg/L~100mg/L,本例患者发生SJS时丙戊酸浓度为53.38mg/L,属正常治疗浓度范围。虽然丙戊酸钠在临床中引起SJS罕见,但在精神科临床上,一些精神疾病患者可能存在躯体症状,会掩盖SJS的早期表现,不易被及时发现,更应高度关注,积极预防。
SJS作为药疹中较严重的类型,由于缺乏特异性实验室检查依据,SJS的诊断主要依据明确的用药史和典型皮疹形态,尼氏征阳性,可以排除药物超敏综合征和红皮病型银屑病。
已有研究表明AEDs的过敏症状有一定的滞后性,发生时间多在用药后2~8周内,中位数为23.7d[7]。本例患者有明确的AEDs应用史,服用丙戊酸钠55d开始出现皮疹和广泛的黏膜损害伴随肝功能受累,症状出现与服药有明确的时间关系,未见39℃以上高热、干咳伴血丝痰液等肺炎支原体症状,且实验室检查不支持病毒和支原体感染。综上所述,该患者出现的Stevens-Johnson综合征与丙戊酸钠的使用有肯定的关联性。疱疹集中于四肢及颜面部,受累程度低于10%体表面积[中毒性表皮坏死松解症(toxic epidermal necrolysis,TEN)皮损>30%体表面积;SJS/TEN重叠型皮损面积占10%~30%体表面积)],故诊断为SJS。
通过糖皮质激素冲击疗法和抗组胺类药物的辅助治疗,以及针对性的补充人体血浆和白蛋白,皮肤症状逐渐好转。随访半年,双眼仍有明显的干涩症状。而其抑郁症状明显好转,情绪平稳,未再用药治疗,这可能与疾病的自然缓解有一定的关系。
所有作者均声明本研究不存在利益冲突



























