
患者,男性,71岁,主因间断咳嗽、咳痰,伴明显乏力2个月余,无明显诱因左侧胸痛4 d入院。
查体无阳性体征。
CT表现为肝左叶见类圆形略低密度影,增强扫描不均匀延迟强化;MRI表现为肝左叶见团块状长T1、长T2信号影,DWI扫描示病灶主体呈高信号,增强扫描病灶周边较明显强化,静脉期及延迟期强化程度减低,内部可见线样延迟强化影;常规腹部超声及超声造影表现为肝内低回声实性占位,动脉早期快速偏高增强,可见动脉自然穿过,延迟期持续低增强;PET-CT表现为肝左叶见低密度肿块,其内密度不均,代谢增高,伴多发淋巴结代谢增高及骨质破坏。最终行肝脏穿刺活检,病理结合免疫组化考虑淋巴瘤,伴坏死。
建议患者化疗,患者拒绝治疗。
患者离院后随访情况不详。
影像科;普通外科;肝胆外科

版权归中华医学会所有。本文为遵循CC-BY-NC-ND协议的开放获取文章。
肝脏淋巴瘤起源于肝脏固有淋巴组织和残留造血组织,包括霍奇金淋巴瘤与非霍奇金淋巴瘤,为肝脏罕见的恶性肿瘤,以继发多见,50%的NHL和20%的HL可出现肝脏浸润,脾脏多同时受累,是淋巴瘤的晚期表现[1]。在病理上由于肝淋巴瘤变化多样,致其临床体征、影像学检查无明显特异性,容易误诊。本文报道一例肝脏非典型继发性淋巴瘤影像学表现,以加深对该病的认识,为治疗提供依据。
患者,男,71岁。因血糖升高10余年,受凉后间断咳嗽、咳痰,伴明显乏力2个月余,无明显诱因左侧胸痛4 d入院。自发病以来,精神食欲尚可,睡眠不佳,近2个月体重下降3 kg。既往糖尿病史。
查体无阳性体征。实验室检查:白介素6 28.01 pg/ml(0~7pg/ml),碱性磷酸酶(ALP)499 U/L(45~125U/L),γ-谷氨酰基转移酶(γ-GT)306 U/L(10~60 U/L),肝炎系列及肿瘤标志物(AFP、CEA、SCC及CA199)均在正常水平。
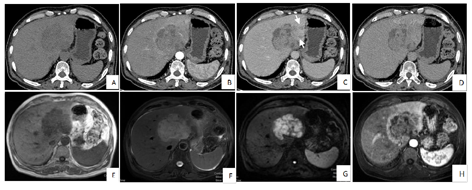
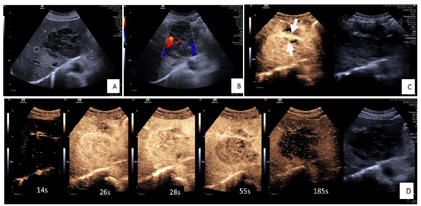
影像学检查:(1)CT平扫及增强(图1):肝左叶见类圆形略低密度影,最大截面约8.8 cm×7.1 cm,增强扫描不均匀延迟强化,并可见肝动脉、门静脉分支走形入病灶内,静脉期病灶边缘见两处低强化影向左外叶延伸(2处),邻近肝实质见斑片状强化影,右侧心膈角区及肠系膜区多发淋巴结影,大者大小约1.1 cm×0.8 cm,增强扫描轻度强化。(2)MRI平扫及增强(图1):肝左叶见团块状长T1、长T2信号影,DWI扫描示病灶主体呈高信号,边缘见条形高信号影向左外叶延伸(2处),同反相位无信号衰减,增强扫描病灶周边较明显强化,静脉期及延迟期强化程度减低,内部可见线样延迟强化影,另肝左叶动脉期见片状强化。(3)常规腹部超声及超声造影(图2):肝内低回声实性占位,边界清,形态欠规则,内及血流信号,超声造影动脉早期快速偏高增强,可见动脉自然穿过,无狭窄、扭曲,28 s开始廓清,延迟期持续低增强,呈"快进快出"恶性肿瘤模式。(4)PET-CT(图3):肝左外叶为主可见大小约8.8 cm×7.1 cm的低密度肿块显示,其内密度不均,代谢增高,伴左侧肱骨上段、胸6椎体附件、左侧第6肋可见多发溶骨性及成骨性骨质破坏灶,代谢增高,右侧心膈角区、腹主动脉旁淋巴结显示,大者约1.5 cm×0.5 cm,代谢增高。




病理:肝脏活检穿刺标本:肿瘤细胞呈弥漫性分布,细胞较大,呈圆形、卵圆形、不规则形。核大浓染,核膜厚,染色质不均匀。免疫组化:CK(-),CK7(-),CK20(-),CK19(-),AFP(-),Hep-1(-),Ki67(90%),CD34(血管+),Vimentin(+),LCA(+),HSP70(-),CgA(-),Syn(-)。诊断:考虑淋巴瘤,伴坏死(图4)。建议患者行R-CHOP方案(利妥昔单抗+环磷酰胺+多柔比星+长春新碱+泼尼松)化疗。患者及其家属拒绝行化疗出院。


肝脏淋巴瘤多为继发性淋巴瘤,原发性淋巴瘤较少见。弥漫大B细胞瘤是其主要病理类型,SHL患者临床表现无特异性,多表现为右上腹痛、黄疸、低热、消瘦、乏力等,查体可有全身广泛淋巴结肿大和肝脾肿大。实验室指标多伴有肝功能异常,可能由于肿瘤浸润或肝外胆管梗阻导致,LDH常升高,是反映淋巴瘤预后的敏感指标,而肿瘤标志物AFP、CEA和CA-199无增高。
本病的主要影像学表现为肝内单发病变、多发结节或弥漫型浸润,常伴有多部位、多组淋巴结同时受侵及其他结外脏器受侵。PHL以孤立性肿块多见,而SHL以多发结节或弥漫浸润多见[2]。根据本例影像表现,肝内虽为孤立性肿块,但结合患者淋巴结肿大明显,考虑为SHL。结合文献,笔者认为,本病的影像表现有以下特征:(1)表现为门静脉周围肿块样及分支样浸润病灶,可能与肝脏淋巴组织主要分布于这一区域有关,仅有很少病例报道这一征象[3]。此征象也可在朗格汉斯细胞组织增生症、肝细胞癌、胆管细胞癌的淋巴管扩散出现,但门静脉周围淋巴瘤无血管侵犯或占位效应。(2)增强扫描呈渐进性轻至中度持续强化,提示肿瘤乏血供,可能与肿瘤细胞密集度高而间质、微血管成分稀疏有关,与文献报道相符[4]。本病例肿瘤内未强化区经病理证实为肿瘤的坏死区域,与既往文献报道一致[5,6],亦有学者认为是纤维组织所致的类似肝脏局灶性结节样增生(focal nodular hyperplasia,FNH)的瘢痕结构[7],则表现为延迟强化,病理基础为肝星状细胞所致的肝纤维化对慢性肝损伤产生的修复反应。另外本病例病灶动脉期周边环形强化,静脉期及延迟期强化程度减低,Maher[8]认为此现象与病灶侵犯邻近正常肝组织导致的脉管炎有关。(3)增强扫描见"血管漂浮征",即病灶周围血管表现为受压变窄、推移、变形,但多无破坏中断,可见连续血管影,其病理学基础可能与肿瘤起源于肝脏间质,沿着肝组织的解剖结构浸润性生长,而对肝内固有血管破坏轻微有关,因此被认为是肝淋巴瘤的特征性表现[2],对诊断具有重要意义。(4)MRI成像呈T1WI低信号,T2WI等或稍高信号,DWI示弥散受限,相对其他肿瘤更明显,这与淋巴瘤肿瘤细胞密集度高有关[4],动态增强表现同CT。
针对该病例肝淋巴瘤的影像学表现和发生部位主要和以下乏血供肝脏病变相鉴别:(1)肝内胆管细胞癌:多位于肝左叶,增强扫描渐进性向心性强化,可侵犯周围结构,肝内胆管明显扩张,强化方式与本例病灶相似,容易误诊。(2)少血供转移瘤:多有原发肿瘤病史,多发病灶,增强扫描呈环形强化,可出现"牛眼征",与肝淋巴瘤影像表现有重叠,但有无原发肿瘤病史可明确诊断。(3)肝脓肿:起病急,临床症状重,增强扫描明显环形强化,呈"环靶征",早期分隔状、蜂窝状强化,脓腔周围水肿带、炎性肉芽肿区见血管穿行,无"血管漂浮征",且临床症状与本例也不相符。(4)弥漫型肝癌:80%合并肝硬化,增强扫描呈典型的"快进快出",可见强化的包膜,其内可见动脉穿行,动静脉瘘及癌栓形成,与本例影像不相符。
目前肝脏淋巴瘤缺乏标准的治疗模式,宜采用包括手术、放疗、化疗及生物免疫治疗的个体化综合治疗模式。通常采用多药联合化疗。原发性淋巴瘤预后相对较好;继发性肝脏淋巴瘤病程进展快,预后相对较差。
综上肝脏淋巴瘤发病率低,临床表现缺乏特异性,影像表现多变,"血管漂浮征"具有一定特征性,结合临床资料和其他肝外影像表现能提高诊断符合率,但最终确诊仍需依靠病理检查。
所有作者均声明本研究不存在利益冲突



























