
身体活动是糖尿病管理的基石,儿童和青少年糖尿病患儿因其血糖变化的复杂性需要更精准的运动处方指导,但此类人群的运动指南相对较少。随着专家学者对该领域的不断研究探索,2022年国际儿童青少年糖尿病协会(ISPAD)更新了关于儿童和青少年糖尿病患儿运动的指南。本指南将服务人群更精准地面向1型糖尿病儿童和青少年患儿,从运动类型、运动时机、运动时血糖波动、胰岛素调整及营养补充等角度全面提出了指导意见。本文对《2022 ISPAD临床实践共识指南:儿童和青少年糖尿病患儿运动》指南的主要内容及重点更新内容进行解读,旨在为国内儿童和青少年糖尿病患儿提供更科学的运动指导。

本刊2023年版权归中国全科医学杂志社所有
未经编辑部许可,不得任意转载和摘编
本刊所发表作品仅为作者观点,并不代表编委会和编辑部意见
如有印装质量问题请向本刊发行部调换
根据国际糖尿病联合会(International Diabetes Federation,IDF)发布的数据,截至2021年,全球约有5 163万例<18岁的儿童和青少年糖尿病患儿,其中约95%为1型糖尿病(T1DM),5%为2型糖尿病(T2DM)。此外,IDF估计全球每年约有7.3万例<18岁的糖尿病患儿死亡[1],如何有效改善儿童和青少年糖尿病患儿的预后仍是内分泌学科的难点。运动已被证实是改善糖尿病患者病情、提高生活质量的有效"佐剂"[2],但关于儿童和青少年糖尿病的运动指南较少。因此,国际儿童青少年糖尿病协会(International Society for Pediatric and Adolescent Diabetes,ISPAD)在柳叶刀杂志刊出的《2022 ISPAD临床实践共识指南:儿童和青少年糖尿病患儿运动》[3](以下简称2022年ISPAD指南)更显弥足珍贵。本文结合我国实际情况,对该指南的主要内容及重点更新内容进行解读,旨在为国内糖尿病儿童和青少年提供更科学的运动指导,实现血糖个体化精准管理。
2022年ISPAD指南作为1篇实用指南,同时适用于医疗资源丰富和医疗资源有限的儿童和青少年糖尿病患儿的运动指导。相较于《2018 ISPAD临床实践共识指南:儿童和青少年糖尿病患儿运动》,2022年ISPAD指南更侧重于医疗资源有限的患儿,且该指南重点关注T1DM儿童和青少年患儿,尤其是针对T1DM青少年运动员的血糖管理策略、治疗建议等进行重点介绍,这也是既往指南所缺乏的。2022年ISPAD指南重点参考最新流行病学调查、临床试验、病例报告等证据资料,从运动类型、运动时机、运动时血糖波动、胰岛素调整及营养补充等角度为儿童和青少年糖尿病患儿提供结构化的运动指南。
身体活动是糖尿病管理的基石。世界卫生组织将身体活动定义为日常工作、生活中包含的任何骨骼肌产生的需要消耗能量的身体运动,而运动是身体活动的一种结构化表现形式。运动根据能量代谢方式不同可分为:通过脂质(即游离脂肪酸和肌肉三酰甘油)和糖类(葡萄糖和肌糖原)氧化的有氧运动(有氧代谢)以及骨骼肌通过无氧糖酵解、磷酸肌酸和游离三磷酸腺苷产生能量的无氧运动(无氧代谢),而多数形式的体育运动和日常身体活动为有氧和无氧代谢的混合形式,即混合运动[4]。对于T2DM儿童和青少年,不同运动类型、持续时间或强度一般并不会引起血糖剧烈波动,但T1DM儿童和青少年本身血糖调节能力较差,加上身体活动的不可预测性使此类患儿的血糖管理更具挑战性。2022年ISPAD指南认为,医疗保健专业人员应深入了解运动涉及的病理生理学机制,以便为糖尿病患者尤其是T1DM患儿提供更有价值的个性化运动指导建议。不同运动类型对T1DM患儿血糖的影响见图1、表1。
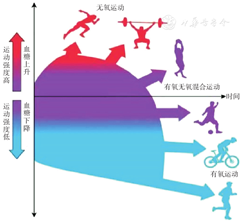


不同运动类型的生理特征及对T1DM患儿血糖的影响
Physiological characteristics of different exercise types and effects on blood glucose in patients with T1DM
不同运动类型的生理特征及对T1DM患儿血糖的影响
Physiological characteristics of different exercise types and effects on blood glucose in patients with T1DM
| 运动类型 | 生理特征 | 对T1DM患儿血糖的影响a | 项目举例 |
|---|---|---|---|
| 有氧运动 | 主要为低于乳酸阈值的持续中等强度运动,肌肉对葡萄糖的摄取大于肝脏葡萄糖输出 | 轻度降低或明显降低 | 慢跑、散步、远足、骑自行车、划船、游泳、健身操 |
| 无氧运动 | 肝脏葡萄糖输出大于肌肉摄取量,以高于乳酸阈值的强度进行最大强度的疲劳运动(5 s~10 min) | 轻度升高或明显升高 | 100 m冲刺跑、50~1 500 m赛跑、举重、1~2 km循环计时赛 |
| 有氧与短时间无氧混合运动 | 中等至高强度有氧运动,期间穿插较短时间(5~30 s)的无氧爆发 | 轻度降低或无明显变化 | 篮球、足球、板球、手球、武术 |
| 有氧与长时间无氧混合运动 | 低至中等强度有氧运动,期间穿插较长时间(10~180 s)的无氧爆发 | 轻度升高或无明显变化 | 阻力训练、循环训练、体操、冲刺训练(跑步、游泳、骑自行车等) |
| 体育比赛 | 与日常训练相比,比赛中肝脏葡萄糖输出量明显增加,导致明显高血糖 | 明显升高 | 团体或个人游戏/比赛 |
注:a表示此为一般趋势,个体情况还受其他因素的影响,如机体活性胰岛素、宏量营养素摄入量、运动前血糖水平、既往低血糖发生情况、体能水平、时间、运动强度和持续时间、训练状态、环境条件;T1DM=1型糖尿病。
有氧运动包括慢跑、骑自行车、游泳、健身操等。有氧运动期间肌肉对血糖的摄取和利用增加,肝脏肝糖原生成速率加快,因而T1DM患者有氧运动常导致血糖水平降低[5]。因此建议T1DM儿童和青少年患儿有氧运动时外源性胰岛素剂量应减少,以预防低血糖[6]。这方面我国儿童和青少年患儿应特别注意,我国大多数中小学每天上午有约30 min的大课间活动,一般为广播体操等有氧运动,而部分中学有早操(即慢跑),对于T1DM患儿应注意预防此类运动可能带来的低血糖。
无氧运动可激活交感神经系统,刺激肾上腺分泌儿茶酚胺、糖皮质激素、胰高血糖素等胰岛素拮抗激素,升高血糖,因此短跑和举重等高强度无氧运动可能导致血糖水平明显升高,尤其是在当天较早时、血液循环中几乎无胰岛素时[7]。因此,2022年ISPAD指南不建议此类运动前减少餐时胰岛素剂量[6]。
混合运动通常是儿童和青少年的主要运动形式,特征是反复进行相对激烈的身体活动,中间穿插低至中等强度的间歇性混合运动。混合运动时血糖轻度降低或升高,一般较平稳,波动幅度不大[8,9]。与持续中等或高强度运动相比,T1DM患者进行此种类型的间歇性混合运动导致低血糖的发生率较低[7]。因此,2022年ISPAD指南建议混合运动时可能无需调整胰岛素剂量。多数儿童和青少年以课间嬉戏形式进行的身体活动通常仅持续数分钟,对血糖波动影响较小,但如果这些活动持续超过15 min,可能需补充碳水化合物。
2022年ISPAD指南特别强调,无论何种形式的运动,只要运动前24~48 h中度或持续低血糖均可能增加运动诱发的低血糖风险。尤其是24 h内出现过低血糖或既往反复低血糖的T1DM儿童和青少年患儿,严禁参与任何形式的运动[10]。此外,肥胖和寒冷环境下运动也可能减弱生长激素、儿茶酚胺的作用,增加低血糖风险[11]。尽管运动可能带来血糖波动,但2022年ISPAD指南仍认为,从长远来看与久坐不动的T1DM患儿相比,积极的身体活动仍利大于弊。
不同运动时机下胰岛素的调整也是2022年ISPAD指南的重点讨论内容,首次提出了T1DM儿童和青少年不同运动时机下胰岛素剂量和营养的起始方案,为制订个性化运动方案提供了基础,目标是保证患儿运动期间血糖水平控制在5.0~15.0 mmol/L,并预防运动引起的低血糖。医疗保健专业人员应协助患儿监护人通过对患儿进行反复测试和观察,不断调整运动计划,制订个体化方案。
上文提到不同运动类型可能导致血糖升高或降低,如果运动前未调整餐时胰岛素注射剂量,即使在运动期间补充15 g碳水化合物也极有可能导致T1DM儿童和青少年患儿低血糖[12]。研究证实,成年人有氧、无氧和混合运动前餐时胰岛素减少25%~75%可有效预防低血糖[13]。参考成人数据,2022年ISPAD指南给出了T1DM儿童和青少年不同运动类型和运动时血糖的运动前餐时胰岛素剂量调整的指导建议(表2)。此外,指南认为T1DM儿童和青少年患儿确定进餐和活动的时间间隔更重要,并建议运动前90 min内减少餐时胰岛素注射较为合适。在不注射餐时胰岛素的情况下,运动前90 min胰岛素泵基础速率降低50%~80%可降低有氧运动时发生低血糖的风险[14]。运动计划在餐后2 h以上开始时,应注射常规剂量餐时胰岛素,以防止血糖过度升高。最好在进餐和运动之间留出至少3 h的间隔,以最大限度减少循环胰岛素,并为碳水化合物的消化和同化提供充足时间,便于在运动中消耗。指南特别提醒,运动可能会增加皮下注射胰岛素的吸收速率,增强胰岛素的降糖作用,因此不建议在运动时肌肉收缩较多的部位注射胰岛素[15]。
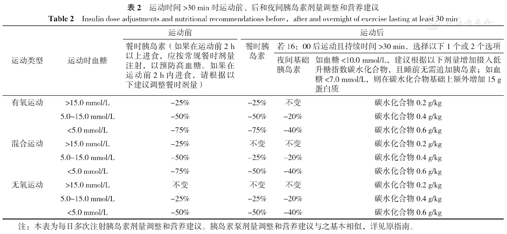
运动时间>30 min时运动前、后和夜间胰岛素剂量调整和营养建议
Insulin dose adjustments and nutritional recommendations before,after and overnight of exercise lasting at least 30 min
运动时间>30 min时运动前、后和夜间胰岛素剂量调整和营养建议
Insulin dose adjustments and nutritional recommendations before,after and overnight of exercise lasting at least 30 min
| 运动类型 | 运动时血糖 | 运动前 | 运动后 | ||
|---|---|---|---|---|---|
| 餐时胰岛素(如果在运动前2 h以上进食,应按常规餐时剂量注射,以预防高血糖。如果在运动前2 h内进食,请根据以下建议调整餐时剂量) | 餐时胰岛素 | 若16:00后运动且持续时间>30 min,选择以下1个或2个选项 | |||
| 夜间基础胰岛素 | 如血糖<10.0 mmol/L,建议根据以下剂量增加摄入低升糖指数碳水化合物,且睡前无需追加胰岛素;如血糖<7.0 mmol/L,则在碳水化合物基础上额外增加15 g蛋白质 | ||||
| 有氧运动 | >15.0 mmol/L | -25% | -25% | 不变 | 碳水化合物0.2 g/kg |
| 5.0~15.0 mmol/L | -50% | -50% | -20% | 碳水化合物0.4 g/kg | |
| <5.0 mmol/L | -75% | -75% | -40% | 碳水化合物0.6 g/kg | |
| 混合运动 | >15.0 mmol/L | -25% | 不变 | 不变 | 碳水化合物0.2 g/kg |
| 5.0~15.0 mmol/L | -50% | -25% | -20% | 碳水化合物0.4 g/kg | |
| <5.0 mmol/L | -75% | -50% | -40% | 碳水化合物0.6 g/kg | |
| 无氧运动 | >15.0 mmol/L | 不变 | 不变 | 不变 | 碳水化合物0.2 g/kg |
| 5.0~15.0 mmol/L | -25% | -25% | -20% | 碳水化合物0.4 g/kg | |
| <5.0 mmol/L | -50% | -50% | -40% | 碳水化合物0.6 g/kg | |
注:本表为每日多次注射胰岛素剂量调整和营养建议。胰岛素泵剂量调整和营养建议与之基本相似,详见原指南。
鉴于不同运动类型血糖波动情况有差异,2022年ISPAD指南给出了T1DM儿童和青少年不同运动类型和运动时血糖的运动后餐时及夜间基础胰岛素剂量调整的指导建议(表2)。尤其注意,若16:00后运动且持续时间>30 min,将极大增加夜间低血糖风险,须根据运动时血糖水平调整夜间基础胰岛素剂量,或睡前摄入适量的低升糖指数碳水化合物,以预防夜间低血糖。
运动时补充营养既要保证能量摄入满足运动所需,不发生运动期间低血糖事件,还要尽可能使血糖稳定,减少过度高血糖。2022年ISPAD指南认为,每日碳水化合物和蛋白质摄入量因年龄、性别和身体活动水平而异,强调个体化方案,在遵循一般原则的基础上,可根据个人饮食习惯及营养师建议进行个体化调整。运动时间>30 min时不同运动时机下营养补充建议见表3。

运动时间>30 min时运动前、中、后营养补充建议
Recommendations on nutritional supplementation before,during and after exercise lasting at least 30 min
运动时间>30 min时运动前、中、后营养补充建议
Recommendations on nutritional supplementation before,during and after exercise lasting at least 30 min
| 项目 | 运动前 | 运动中 | 运动后 | 睡前 |
|---|---|---|---|---|
| 营养补充建议 | ·为减少循环胰岛素并最大限度储存糖原,降低运动时低血糖风险,应尽量在运动前至少180 min进餐(膳食内容同运动后)·如果未在运动前180 min内进餐,应尽可能在运动前60~90 min进餐,以降低运动前高血糖风险 | ·运动期间频繁测血糖时选择高升糖指数碳水化合物·运动期间不常或从不测血糖时选择中等升糖指数碳水化合物 | 运动后90 min内进食,优先摄入蛋白质 | 16:00后运动且持续时间≥30 min:血糖<10 mmol/L时补充碳水化合物;血糖<7 mmol/L时补充碳水化合物+蛋白质 |
| 膳食内容 | 运动前60~90 min膳食内容:碳水化合物1.0~1.5 g/kg,低蛋白质,低脂肪 | 碳水化合物摄入量根据运动前设定的血糖目标、运动前和运动中指尖血糖、体质量计算,详见原指南附表 | 膳食内容:碳水化合物1~4 g/kg,蛋白质≥15 g,中等脂肪 | 零食内容:中低升糖指数碳水化合物0.4 g/kg,蛋白质15 g |
运动前5~10 min应限制摄入碳水化合物,在运动前30 min则可少量补充零食以预防运动期间低血糖。为减少循环胰岛素并最大限度储存糖原,降低运动时低血糖风险,应尽量在运动前至少180 min进餐。如果未能在运动前180 min内进餐,应尽可能在运动前60~90 min进餐,以降低运动前高血糖风险。建议运动前一餐摄入含1.0~1.5 g/kg碳水化合物、低蛋白质、低脂膳食。
运动过程中摄入少量的碳水化合物可降低运动后反跳性高血糖的风险,建议根据测血糖的频率选择不同升糖指数的碳水化合物零食。碳水化合物摄入量应根据运动前设定的血糖目标、运动前和运动中指尖血糖、体质量计算。此外,运动时要注意补充水分,充足的液体摄入可降低运动时的脱水风险,一般建议白开水或无糖液体[16]。
2022年ISPAD指南建议运动后90 min内进食,优先摄入优质蛋白质。若16:00后运动且持续时间>30 min,应根据血糖水平补充相应的碳水化合物和/或蛋白质零食。
对于进行日常身体活动的儿童和青少年糖尿病患儿(每日60 min中等至高强度身体活动),每日食物摄入总量应满足身体活动需求,前提是全天定时规律进餐。补充碳水化合物预防低血糖时,应注意总能量摄入的增加不应超过消耗量,且摄入零食时不应降低三餐质量。我国大多数小学实行课间加餐制度,一般在上午大课间由学校统一发放零食,有些食物属于高升糖指数碳水化合物,运动前及运动时应注意监测血糖变化。此外对于青少年运动员是否需要除正常饮食外额外摄入营养补充剂,2022年ISPAD指南认为,青少年运动员摄入蛋白质补充剂对运动成绩的提高没有获益,因此不推荐额外摄入各类补剂[17]。近年国内健身领域流行的低碳水、高蛋白饮食方式对于T1DM儿童和青少年患儿的运动表现及胰岛功能均无益处,可能有引起低血糖的风险[18]。此外,无论运动前还是运动后摄入酒精将极大增加低血糖发生风险。
HCL胰岛素泵系统可自主完成"血糖持续监测-胰岛素自动输出"过程,全球首款HCL胰岛素泵MiniMed 670G于2016年获得美国食品和药物管理局(FDA)批准,用于14岁及以上T1DM患者治疗,标志着"人工胰腺"技术的重大突破。鉴于HCL系统相关临床研究的广泛开展,2022年ISPAD指南针对使用HCL胰岛素泵系统的儿童和青少年糖尿病患儿提出了相应的运动指导建议。不同品牌HCL胰岛素泵系统均可在运动前设定血糖阈值,目的是通过调整胰岛素输送算法使患者在运动期间维持较高的血糖水平。
持续时间较长(>30 min)的低至中等强度有氧运动常导致血糖水平下降[6],2022年ISPAD指南建议使用HCL胰岛素泵系统时应在有氧运动前90~120 min(>40 min)设定最佳血糖阈值,可降低低血糖风险[19]。对于一些不会导致血糖急剧下降的身体活动如持续时间较短的活动(<30 min)或高强度无氧运动,即使不设定血糖阈值也可行[19]。对于高冲击力运动和某些接触性运动(如摔跤、武术、足球、手球等),有必要暂停或断开胰岛素泵并同时关闭整个HCL胰岛素泵系统,以防再次连接后胰岛素输送量发生错误,但应避免断开时间超过90 min。
由于餐时胰岛素作用时间可能在餐后持续1~3 h并延长至运动过程中,即使应用HCL胰岛素泵系统也需运动前手动减少餐时胰岛素剂量,2022年ISPAD指南建议使用HCL胰岛素泵系统的患儿有氧运动和混合运动前减少25%~75%餐时胰岛素剂量。但对于高强度无氧运动或体育比赛,运动前不应减少餐时胰岛素剂量。如果运动前一餐碳水化合物比例较高,减少胰岛素剂量可能导致运动开始前血糖升高,将增加多数HCL胰岛素泵系统的自动基础胰岛素输送,增加低血糖风险。因此应尽可能摄入碳水化合物含量较低的膳食,并在餐后尽快设定血糖阈值,从而在一定程度上减少基础胰岛素输送,降低低血糖风险。目前尚无针对运动后HCL胰岛素泵系统胰岛素注射剂量调整的研究,2022年ISPAD指南建议为减少运动后低血糖风险,不论运动类型,运动后餐时胰岛素剂量应减少25%。运动前HCL胰岛素泵系统使用策略见表4。
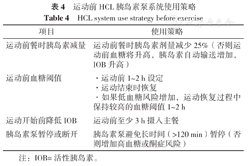
运动前HCL胰岛素泵系统使用策略
HCL system use strategy before exercise
运动前HCL胰岛素泵系统使用策略
HCL system use strategy before exercise
| 项目 | 使用策略 |
|---|---|
| 运动前餐时胰岛素减量 | 运动前餐时胰岛素剂量减少25%(否则运动前血糖将升高,胰岛素自动输送增加,IOB升高) |
| 运动前血糖阈值 | ·运动前1~2 h设定·运动结束时恢复·如果低血糖风险增加,运动恢复过程中保持较高的血糖阈值1~2 h |
| 运动开始前降低IOB | 运动前至少3 h摄入主餐 |
| 胰岛素泵暂停或断开 | 胰岛素泵避免长时间(>120 min)暂停(否则增加高血糖或酮症风险) |
注:IOB=活性胰岛素。
HCL胰岛素泵系统相比于传统胰岛素泵具有自动血糖监测、无需手动频繁调节胰岛素剂量的优势,更适合缺乏自我管理能力的儿童和青少年使用,但该技术还未在我国广泛应用。我国高中阶段青少年学业压力较重,久坐较多,身体活动相对较少,血糖的变化趋势可能与国外同龄人群不同。HCL胰岛素泵系统有助于患儿自我管理血糖,相信不久的将来可以在我国儿童和青少年T1DM的治疗与管理中发挥巨大优势,并在实践中不断调整,使患儿获益。
2022年ISPAD指南特别提到了几类儿童和青少年糖尿病患儿需警惕的运动:(1)开放水域游泳、冲浪、帆船类项目:此类运动项目使身体暴露在低温和水中,需断开胰岛素泵,可能增加患者高血糖和酮症酸中毒的发生风险[20]。(2)冬季冰雪运动与夏季运动:高温环境可能增加胰岛素吸收率,而低温环境则有相反效果。高温环境运动需更多能量消耗,使血糖水平迅速下降[21]。而低温可能降低血糖测量精度导致血糖测定不准确,因此,这两类环境下运动时需特别注意。(3)高海拔运动(如高山滑雪、攀岩、登山):高海拔引起的厌食症和能量消耗增加可能导致血糖异常,同时运动和压力也会影响激素负反馈反应[22]。(4)潜水运动:关于糖尿病患者潜水的指南已于2005年发布[23],本指南仍提醒儿童和青少年糖尿病患儿务必在潜水前60、30 min和10 min及潜水后立即测定血糖,同时身边备好胰岛素与碳水化合物便于及时注射或补充。由于我国幅员辽阔,各省市地域及气候差异明显,开展的运动项目与欧美国家有所不同,如冰雪运动可能仅在东北寒冷地区开展较多,中西部及南方地区难以普及,而开放水域游泳、冲浪、帆船类项目等运动仅在沿海城市开展。因此,对于我国儿童和青少年,需要根据实际情况对血糖进行监测和个体化、精细化管理。
身体活动是糖尿病管理的基石,也是血糖管理的重要手段。2022年ISPAD指南重点关注血糖波动更大、病情变化更复杂的儿童和青少年T1DM群体,针对不同运动类型、运动时机下血糖波动、胰岛素剂量调整及营养补充等提出了新的指导意见;同时更新了关于运动期间HCL胰岛素泵系统的使用策略指导,有助于更精准地控制血糖。我国儿童和青少年糖尿病群体庞大,而国内尚无关于此类人群的运动指南,临床医师也缺乏相应的指导经验。2022年ISPAD指南解读为制订儿童和青少年糖尿病科学、有效的运动方案提供了理论指导,值得应用与推广。但由于我国各地区教育及医疗资源分布不均衡,需要在实践中不断探索符合我国国情的儿童和青少年糖尿病运动管理模式。此外,患儿个人饮食习惯和运动习惯也存在差异,实际操作时应根据患儿情况,制订个体化运动处方和饮食方案,并不断调整,从而提高患儿生活质量,延缓糖尿病并发症进展。
程经纬,乔军军,尹振,等. 《2022 ISPAD临床实践共识指南:儿童和青少年糖尿病患儿运动》解读[J].中国全科医学,2023,26(30):3719-3724,3752. DOI:10.12114/j.issn.1007-9572.2023.0327. [www.chinagp.net]
CHENG J W,QIAO J J,YIN Z,et al. Interpretation of ISPAD Clinical Practice Consensus Guidelines 2022:Exercise in Children and Adolescents with Diabetes[J]. Chinese General Practice,2023,26(30):3719-3724,3752.
本文无利益冲突。



























