版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
广义的神经超声(neurosonology)包括经颅多普勒、经颅彩色多普勒超声、颈部血管超声、经颅脑实质超声、周围神经超声和肌肉超声等[1,2,3,4,5,6]。神经超声对于临床工作的辅助诊断价值,很大程度上取决于操作者的技术和知识背景。为了便于广大神经超声医务人员开展工作,中国医师协会神经内科医师分会神经超声专业委员会和中华医学会神经病学分会神经影像协作组撰写了本操作规范,用于各级神经超声医师的规范化培训。
第一部分:经颅多普勒超声(transcranial Doppler, TCD)
TCD是利用超声多普勒效应,对颅内、外血管进行检测,从而了解脑血流动力学变化的一种无创性检查方法。
TCD的一切操作需要在独立的空间内进行,检查床或者检查椅是必备的设施。
TCD操作者需要具备执业医师执照,或者技术人员在具有执业医师执照的医师指导下工作。TCD工作者应有规范化培训的经历,并在从业过程中定期进行知识更新和接受继续教育。
1.TCD设备必须获得国家食品药品监督管理总局(CFDA)许可,或者欧洲食品药品管理监督总局CE和美国食品药品监督局(FDA)许可。
2.主机需正版操作系统,具备软件操作系统的官方授权和TCD品牌的授权。
3.TCD探头及头架:探头需要专业厂商提供,具有一定的通用性;TCD探头按照频率分为1.6、2、4、8、16、20 MHz等几种类型,颅内动脉检测采用1.6 MHz或2 MHz探头,颅外段颈部动脉检测用2 MHz或4 MHz,16 MHz或20 MHz高频微型探头主要检测外科手术中的直视血管[7]。术中监测、栓子监测或其他特殊血流试验时,为了固定监护探头和进行较长时间操作,需要使用特殊的TCD监护头架[8]。
4.最大测速量程(速度标尺),需要固定在50 mm深度,取样容积20 mm的时候进行标识。
5.如果需要开展微栓子监测,需具有监护探头及监护头架;具有微栓子监测的分析软件,用于识别栓子与伪差;具有数字化动态M模功能[9],可以识别微栓子运动轨迹[7]。
6.设备具有单通道、双通道和单深度、双深度等工作模式,具备专用遥控小键盘。
7.颅内探头的脉冲波(PW)工作模式,最小工作距离不大于10 mm,最大工作距离不小于120 mm。
对于有明确脑血管病的患者,TCD可用于颅内、外血管循环状况的评估和随访;此外,TCD也可以在一些其他颅脑疾病的诊断和评估中起到一定辅助作用[8,10](表1)。

经颅多普勒超声(TCD)的应用范围
经颅多普勒超声(TCD)的应用范围
| TCD的应用范围 | |
|---|---|
| 临床应用 | |
| 1.颅内动脉狭窄或闭塞病变的诊断和侧支循环评估 | |
| 2.脑血流微栓子监测 | |
| 3.蛛网膜下腔出血或颅脑外伤继发的脑血管痉挛的诊断和随诊 | |
| 4.锁骨下动脉盗血的诊断 | |
| 5.右向左分流的诊断 | |
| 6.颅内压增高和脑死亡的辅助诊断 | |
| 7.头颈外科手术及介入手术前、中、后的评估 | |
| 8.较大的脑血管畸形和颅内动静脉瘘的辅助诊断 | |
| 9.急性卒中患者溶栓的监测,有助于证实血管再通和发现再闭塞 | |
| 科研应用 | |
| 1.脑血管储备功能评估 | |
| 2.脑血流自动调节功能检测 | |
| 3.功能TCD | |
TCD不能提供病理意义上的诊断(如动脉粥样硬化),也不能提供科学定义模糊的诊断(如供血不足等)。在临床实践中,一些TCD的错误认识严重影响了TCD的准确性,削弱了其在临床中的应用价值,需要完全杜绝。常见错误诊断包括:脑动脉硬化;大脑血管弹性减退;脑供血不足;椎基底动脉供血不足;某条血管供血不足;某条血管痉挛。

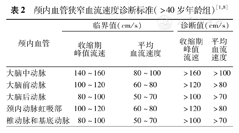
可以检测颈内动脉终末段(TICA)、大脑中动脉(MCA)、大脑前动脉(ACA)、大脑后动脉(PCA)、前交通动脉(ACoA)及后交通动脉(PCoA)[11,12,13,14]。如果一侧颞窗穿透不良,可以通过透声性良好的另一侧颞窗检测双侧MCA、ACA和PCA。
可以检测眼动脉的分支血管,主要检测的是滑车上动脉(STrA)。
深度是探头到检测血管的距离,颅内动脉的解剖结构决定了血管的不同检测深度。
通常血流速度的计量单位是cm/s,包括收缩期峰值流速、平均流速、舒张末流速。
血流方向是判断颅内动脉血流动力学正常与否的重要技术指标之一。通常根据红细胞运动方向与探头之间的关系确定。当多普勒取样容积位于血管的分支处或血管走行弯曲时,可检测到双向血流频谱。病理情况下,当一侧大血管出现严重狭窄或闭塞后,某些相邻血管血流方向会发生改变。根据血流方向的改变可以识别病理通道的出现[8]。
方法:正常情况下,压迫颈总动脉3~4 s,同侧的MCA和ACA血流速度会下降,压迫停止后,血流速度短暂升高,之后恢复到未压迫之前的水平。压迫颈总动脉时,PCA的血流变化比较复杂,可以升高(PCA由BA供血,且同侧PCoA存在)、不变(PCA由BA供血,且同侧PCoA不存在)或下降(PCA由同侧ICA供血)。压颈试验的部位在锁骨上方,甲状软骨以下,气管外缘与胸锁乳突肌内缘之间,在这个区域内触及搏动的CCA,用食指、中指指尖位于CCA前壁内侧,使CCA在手指与颈椎横突的压迫下管腔暂时变窄或闭合[12]。
用途:(1)需要鉴别某条动脉的血流信号;(2)需要判断前交通动脉、后交通动脉是否存在;(3)需要明确PCA的发育起源。最有意义的用途是在颈内动脉有重度狭窄或闭塞时,判断ACoA是否开放。在ACoA及双侧ACA-A1段都发育正常的情况下,健侧颈内动脉的血流会通过健侧ACA-A1、ACoA、患侧ACA-A1、向患侧MCA供血,此时压迫健侧CCA时,患侧的MCA血流会部分或全部下降,这也证实ACoA开放[8]。
方法:当在内眦部探及眼动脉的分支STrA血流信号后,用拇指压迫耳前的颌内动脉和(或)颞浅动脉,中指和(或)无名指压迫面动脉。正常情况下:STrA血流速度增快或不变。如果STrA血流速度下降,则说明该STrA由颈外动脉供血,提示颈内动脉在发出眼动脉之前存在严重狭窄或闭塞[1]。
用途:鉴别颈内动脉是否存在严重狭窄或闭塞、颈内动脉是发出眼动脉之前病变还是发出眼动脉之后病变。
方法:PCA与视觉中枢供血有关,所以当强光照射瞳孔,引起视觉中枢兴奋时,会出现PCA血流速度加快的改变。当移走强光,嘱患者闭眼后,PCA血流速度会下降[1]。
用途:鉴别探及的动脉是否是PCA。
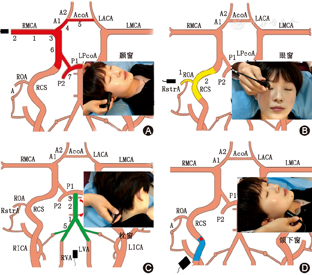
(1)动脉狭窄(图2A):表现为动脉流速增快,伴涡流、湍流,声频粗糙以及节段性血流改变[8];(2)代偿增快(图2B):表现为动脉流速增快,但频谱形态正常,出现于邻近动脉有狭窄或闭塞时,例如颈内动脉严重狭窄或闭塞后,如果前交通动脉开放,对侧大脑前动脉血流速度会代偿性增快[8];(3)动静脉畸形的供血动脉(图2C):表现为动脉流速增快,伴搏动指数减低及隆隆样杂音[8];(4)血管痉挛(图2D):表现为均匀一致、一条或者多条动脉出现流速增快。在临床上,由TCD直接诊断的血管痉挛非常少见。常见于蛛网膜下腔出血、颅脑外伤和可逆性血管收缩综合征等[8]。
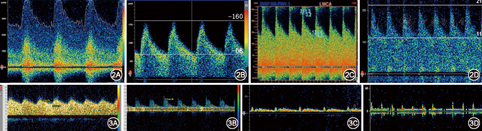

(1)狭窄远段(图3A):重度狭窄或者闭塞部位远段的动脉内压力减低,血流速度减慢,远端阻力小动脉代偿性扩张,导致搏动指数减低,TCD表现为低流速低搏动指数的"波浪状"频谱[8]; (2)狭窄近段(图3B):由于动脉狭窄前阻力增高,舒张期血流下降更显著,TCD出现血流速度减慢、搏动指数增高的频谱[8];(3)锁骨下动脉盗血:盗血侧VA可以表现为血流速度减慢(图3C)——常伴有收缩期切迹,或者收缩期血流方向逆转等变化;需注意,VA开口重度狭窄或闭塞时,VA也可以表现为类似的切迹改变[8]。(4)脑死亡(图3D):表现为动脉血流速度减慢,搏动指数异常增高,舒张期血流方向逆转或者血流消失。
在具备彩色多普勒超声(简称彩超)设备的情况下,可以先进行颈动脉彩超检查,再进行TCD检查;如果没有颈动脉彩超,则可使用TCD对颈部动脉进行检查[1],可采用4 MHz连续波探头或者2 MHz脉冲波探头。
患者平卧位,检查者舒适的坐于患者头顶上方的位置。检查右侧颈动脉,右手持探头,检查左侧时左手持探头。
在检查部位或探头上放置适量超声耦合剂,将探头轻放在皮肤上,保持探头检查面与皮肤紧密接触,要注意探头发射出的声束与检测血管的夹角要尽量小,并注意力度,以免压迫动脉造成检查失误。
在胸锁乳突肌内侧血管搏动明显处开始检查,沿CCA长轴移动探头,检查CCA全程,血流方向根据探头位置和部位,可以是朝向或背离探头[1]。
在下颌骨下方,探头向上,沿CCA信号向上移动探头,经过颈动脉分叉部,探头向后外方,可找到ICA。ICA血流方向为背离探头、相对阻力低的频谱。
在下颌骨下方,探头向上,在ICA前内侧可以找到ECA。ECA血流方向为背离探头、相对阻力高的频谱,可以通过颞浅动脉和面动脉震颤试验对ECA及ICA进行鉴别,震颤试验时ECA可见锯齿波,ICA不出现锯齿波,或仅出现很浅的传导波形[8]。
探头位于锁骨上窝胸锁乳突肌外侧,探头向纵隔方向时,可以检测到锁骨下动脉的近端,血流方向朝向探头,呈外周动脉频谱,收缩峰高尖,舒张期早期血流反向。
VA在颈部可以分为开口处、颈段、椎间隙段、寰枢段。TCD对VA颈段和椎间隙段无法探测。VA开口处附近,SubA还发出甲状颈干、肋颈干等血管,TCD在这个区域测得的频谱,有时很难鉴别是哪一条动脉,因此不建议常规使用TCD检测VA开口。VA寰枢段位置比较固定,常能提供有价值的信息,因此建议常规检测。探头置于乳突尖端下或后方,探头向对侧耳垂下缘方向检测,可以检测到VA寰枢段频谱,血流方向背离探头[1,12]。
以探测右侧StrA为例(此处检测到的也可能是OA其他分支),用左手持探头的线,使探头轻轻放在内眦部,轻柔调整角度,当检测到血流信号后,用右手的中指和(或)无名指压迫面动脉(位于下颌骨下缘下颌角前方),并同时用右手的拇指压迫耳前的颌内动脉和(或)颞浅动脉。正常情况下,STrA呈高阻力的颅外化频谱[1,8]。
将4或8 MHz探头置于桡动脉搏动处,可检测到桡动脉。血流频谱形态为外周动脉频谱,收缩峰高尖,舒张期早期血流反向。
为了缩短使用TCD寻找声窗和判定各个血管节段的时间,经颞窗及枕窗检查时可将功率调至最大并采用较大的取样容积(12~16 mm)。
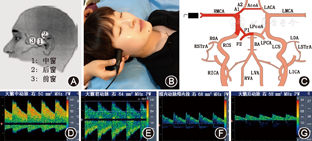

通常是用来检测MCA、ACA、PCA、TICA的血流信号,也包括ACoA和PCoA。MCA朝向探头,ACA背离探头,TICA朝向探头,PCA包括朝向探头的P1段或P2段,以及背离探头的P2段[11]。
颞窗检查步骤:①设置检查深度为50 mm(50 mm左右的深度是MCA-M1段中点)。探头放置在颧骨弓上方对准对侧耳廓或声窗(图4A)[8],然后稍稍向上、向前调整角度。寻找直接朝向探头的血流信号。正常的MCA波形为低阻力频谱,与ICA血流频谱相似。降低深度,连续观察至M1段远段。通常需要稍微调整一下探头的角度。在30~40 mm处记录MCA远段最高血流速度信号。如果发现双向信号,需记录每个方向的血流[12,15]。②探查ACA-A1段远段全长,通常可检测到70~75 mm深度。③沿着ACA-A1远段信号探查至中线位置(75~80 mm)。④返回到60~65 mm ICA分叉处。⑤设定深度为60 mm,并且缓慢将探头向后转动10~30°寻找PCA。通常ICA分叉处与PCA之间有一段无信号区。在55~75 mm范围可找到朝向探头(P1/近段P2)及背离探头(远段P2)的PCA信号[8,12]。
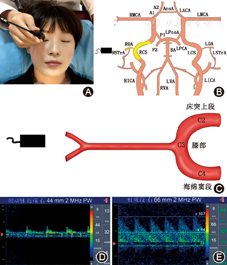

嘱患者闭眼,探头置于眼睑上,偏向内侧。检测血管:如图,眼窗用于检查OA和CS。当颞窗穿透不良时,可通过眼窗探测到对侧ACA、MCA、PCA[12]。
眼窗检测步骤:①功率减至最小(17 mW)或10%。②设定检查深度为50 mm,把探头放置在眼睑上方稍稍向内成角。记录OA信号(深度范围40~50 mm)[8,12]。③增加深度至50~55 mm寻找ICA虹吸部血流信号。在60~62 mm记录双向信号或最高血流速度信号(C3段/虹吸部)。
眼窗检查的注意事项:①避免太深和探头向上,否则血流信号强时会检测到ACA和其他颅内血管。②如果只得到单方向的血流信号,记录朝向探头(C4段)或远离探头(C2段)的血流信号。③没有颞窗的患者,可以通过眼窗来获取颅内动脉的信号。④需注意尽管能探查到ACA及ICA的分支,但是血管识别有一定困难,必要时需做颈动脉敲击或压迫试验。⑤通过眼窗检测颅内动脉常被用来获取异常的颅内动脉高速血流信号,但不能准确区分是狭窄还是侧支代偿[8]。
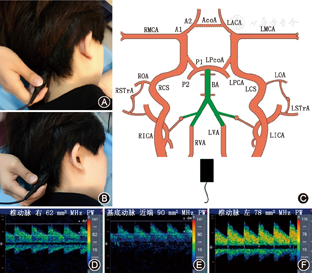

患者侧卧,枕窗位于颈后部正中,距离颅骨边缘大约2.5 cm(约两横指)处,探头对准鼻梁。枕旁窗位于颈后部正中侧方大约2.5 cm处,探头对准鼻梁或轻轻偏向对侧眼睛[8,12]。检测血管:通过枕骨大孔来观察VA和BA。
枕窗检查步骤:①功率调回至最大。将探头放置在颈后部正中距颅骨边缘大约2.5 cm处,并对准鼻梁。设定深度为75 mm(即双侧VA末段和BA近段的位置)。在80 mm左右深度记录近端BA血流信号。沿着BA探查至90 mm深度(BA中段)。在颈后轻轻地推动探头尾部便可探查到BA中段和远段[8]。②沿着BA远段探查至100~105 mm深度。③沿着BA主干返回,检查深度降低至80 mm并再次确定之前的检查所见。④将探头放置在距颈后部正中侧方大约2.5 cm的地方并对准鼻梁部。自深度75 mm处末段VA主干探查VA颅内段至40 mm处。记录60 mm处的VA血流信号,或VA血流速度最高处的频谱[8,12]。⑤将探头放置在距颈后部中线大约2.5 cm的一侧,探查另一侧VA。重复上述检查步骤,从80~40 mm检测对侧VA。记录60 mm处的VA血流信号,或VA血流速度最高处的频谱[8]。
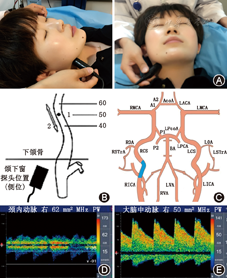

如图,患者仰卧位,头部居中,下颌下窗位于下颌侧下方,胸锁乳突肌前正中部,探头向上并略偏向中线[8,12]。检测血管:ICA入颅前段(40~60 mm)。
检测步骤:①将探头放在下颌侧下方、胸锁乳突肌前中部。探头向上并略偏向中线。设定深度为50 mm。寻找背离探头方向的低阻力血流信号。②深度从50 mm增加至60 mm再降低至40 mm。在显示最高血流速度信号的深度记录ICA入颅前段血流信号。
(1)头的位置和声束方向是检测动脉是否准确的关键。
(2)检测动脉的全长,而不能只取一点,要注意血流信号的连续性,这是观察血流动力学正常与否的重要因素。
(3)识别、优化每条动脉频谱,并记录至少2个关键点的波形;存储MCA近、中及远段波形,VA深度为40~50 mm和60~70 mm处波形,BA近、中及远段波形,并要标出它们的深度、血流速度和频谱形态的变化[8,12]。
(4)颅内动脉之间的解剖位置关系是鉴别血管的自然标志。
(5)动脉血流频谱方向的改变是判断颅内侧支循环开放的标志[1,8]。
(6)双侧半球或同名动脉血流速度和血管搏动指数的对称性,是判断血管病变的重要指标[1,8]。
(7)正确利用颈总动脉压迫试验,是分析鉴别TCD检测结果是否准确的重要方法,但要注意压颈位置准确、手法轻柔;如果可用彩超检测颈部动脉,明确斑块位置后,压颈试验时注意避开动脉粥样硬化斑块位置。在极为罕见的情况下,即使轻柔的进行颈总动脉的压迫试验操作,也可能发生短暂性脑缺血甚至卒中[1,2,8]。
目前,国际上关于颅内动脉狭窄的诊断标准以及狭窄程度的诊断标准不统一[7,10,12,13]。大多数研究对狭窄的判断主要是根据血流速度,一些研究开始包括其他的指标,比如狭窄段与狭窄近段流速的比值、狭窄段与狭窄远段流速的比值、双侧同名动脉血流速度的不对称性等指标。对于颅内动脉狭窄的血流速度诊断值见表2[1,8]。
完整的TCD检查报告的内容,应该包括下面这些信息[8]
1.检查日期和时间。
2.患者姓名、性别、年龄及病案号。
3.临床诊断。
4.各条血管的检查数据(检测深度、血流方向、血流速度、搏动指数等)。
5.必要时,需有数据获取过程的描述,记录操作失败的原因,如缺少颞窗等。
6.检测数据的描述(频谱形态和声频表现)和分析。
7.检查结论。
在以下描述中,"/"表示可根据患者的实际检测血管情况,选一句适合的描述。""内句子表示一整句应一起使用。
检查结果:(1)双侧大脑中动脉血流速度对称,频谱形态及声频正常;(2)双侧大脑前动脉、后动脉、颈内动脉终末段血流速度、频谱形态及声频正常;(3)双侧颈内动脉虹吸段血流速度、频谱形态及声频正常;(4)双侧椎动脉及基底动脉血流速度、频谱形态及声频正常。
印象:TCD检测血管未见异常。
检查结果:双侧大脑中动脉血流速度不对称,右侧血流速度增快,"频窗填充,声频粗糙" / "可见涡流,声频粗糙" / "可见涡流、湍流,声频粗糙,远段呈低流速低搏动血流信号改变" / "可见涡流、湍流、短弧线,闻及鸥鸣音,远段呈低流速低搏动血流频谱改变" [8]。
印象:右侧大脑中动脉轻/中/重度狭窄。
检查结果:双侧大脑中动脉血流速度不对称,右侧血流速度相对减慢,且慢于同侧大脑前动脉/大脑后动脉/大脑前动脉及大脑后动脉,血流连续性欠佳[8]。
印象:右侧大脑中动脉闭塞。
检查数据(略)。
检查结果:(1)右侧大脑中动脉、大脑前动脉呈相对低流速低搏动血流信号改变,且右侧大脑前动脉血流方向逆转,压同侧颈总动脉血流信号无改变,压对侧颈总动脉血流速度下降,左侧大脑前动脉血流速度相对增快,频谱形态正常,证实前交通动脉开放。(2)右侧大脑后动脉血流速度增快,频谱形态大致正常,压迫左侧颈总动脉时,右侧大脑后动脉流速增高,考虑右侧后交通动脉开放。(3)右侧眼动脉血流方向逆转/双向,且频谱颅内动脉化。(4)右侧滑车上动脉血流信号反向且频谱颅内动脉化,压同侧颞浅动脉/颌下动脉及面动脉后血流信号下降,证实右侧颈外动脉→颈内动脉侧支开放[8]。
印象:右侧颈内动脉发出眼动脉之前重度狭窄或闭塞:(1)前交通动脉开放;(2)右侧后交通动脉开放;(3)右侧颈外动脉→颈内动脉侧支开放。
检查结果:(1)右侧大脑中动脉、前动脉呈相对低流速低搏动血流信号改变,且右侧大脑前动脉血流方向逆转,压同侧颈总动脉血流速度无改变,压对侧颈总动脉血流速度下降,左侧大脑前动脉血流速度相对增快,频谱形态正常,证实前交通动脉开放。(2)右侧眼动脉血流速度及频谱形态均正常。(3)右侧颈内动脉虹吸部呈相对低流速高阻力血流频谱改变,压同侧颈总动脉血流速度下降。(4)右侧滑车上动脉血流速度及频谱形态均正常,压同侧颞浅动脉及下颌动脉血流信号无改变/增快[8]。
印象:右侧颈内动脉发出眼动脉之后重度狭窄或闭塞:前交通动脉侧支开放。
检查结果:(1)右侧椎动脉可见"收缩期切迹" / "收缩期血流方向逆转,舒张期血流方向正常,呈震荡型血流频谱" / "血流方向完全逆转" 。(2)左侧椎动脉血流速度增快,搏动指数相对增高(考虑代偿)。(3)基底动脉"血流速度及频谱形态均正常" / "可见收缩期切迹" / "收缩期血流方向逆转,舒张期血流方向正常,呈震荡型血流频谱" 。(4)左/右/双侧大脑后动脉"血流速度及频谱形态均正常" / "可见收缩期切迹" / "收缩期血流方向逆转,舒张期血流方向正常,呈震荡型血流频谱" 。(5)右侧枕动脉血流速度相对增快,频谱颅内动脉化改变[8]。
印象:右侧锁骨下动脉盗血Ⅰ/Ⅱ/Ⅲ期。
盗血途径:左侧椎动脉→右侧椎动脉;基底动脉→右侧椎动脉;右侧/双侧大脑后动脉→基底动脉→右侧椎动脉;右侧枕动脉→右侧椎动脉。
检查结果:右侧椎动脉血流速度节段性增高,"频窗填充,声频粗糙" / "可见涡流频谱,声频粗糙" / "可见涡流、湍流频谱,声频粗糙;远段呈低流速低搏动血流频谱改变" [8]。
印象:右侧椎动脉轻/中/重度狭窄。
检查结果:(1)基底动脉血流速度节段性增快,"频窗填充,声频粗糙" / "可见涡流频谱,声频粗糙" / "可见涡流、湍流频谱,声频粗糙;远段呈低流速低搏动血流频谱改变" 。(2)双侧大脑后动脉均呈低流速低搏动血流频谱改变(考虑狭窄后改变)。(3)双侧椎动脉均呈相对低流速高阻力血流频谱改变(考虑狭窄前改变)[8]。
印象:基底动脉重度狭窄。
说明:TCD对颅内、外血管的评估和检测报告必须在所有血管进行全面探测后给出,避免仅根据局部频谱改变做出结论。
执笔人:徐蔚海(中国医学科学院北京协和医院神经科);邢英琦(吉林大学第一医院神经科);孙葳(北京大学第一医院神经科);惠品晶(苏州大学附属第一医院脑颈超声科);薛爽(卫生部中日友好医院神经科);刘明生(中国医学科学院北京协和医院神经科)
特邀顾问专家:黄一宁(北京大学第一医院神经科)
撰稿专家组成员(按汉语拼音排序):陈勇(江苏省苏北人民医院神经科);代成波(广东省人民医院神经科);方朴(南昌大学第一附属医院神经科);房亚兰(山西医科大学第一医院神经科);付建辉(复旦大学附属华山医院神经科);龚浠平(首都医科大学附属北京天坛医院神经功能科);关景霞(武汉大学人民医院神经科);郭蓉(辽宁省人民医院神经功能科);黄一宁(北京大学第一医院神经科);胡英环(中国医学科学院北京协和医院神经科);惠品晶(苏州大学附属第一医院脑颈超声科);蒋冬梅(青海省人民医院神经科);李国霖(哈尔滨医科大学附属第一医院神经科);李华(吉林省德惠市人民医院神经科);李雅杰(吉林市中心医院超声科);刘文宏(首都医科大学附属北京世纪坛医院神经科);刘新红(泰安市中心医院神经科);刘子凡(广州医科大学附属第三医院神经科);卢宝全(唐山市工人医院神经科);彭清(北京大学第一医院神经科);宋学萍(南方医科大学南方医院神经科);孙葳(北京大学第一医院神经科);王汉旻(温州医科大学附属第一医院神经科);邢英琦(吉林大学第一医院神经科);徐蔚海(中国医学科学院北京协和医院神经科);游咏(南华大学附属第一医院神经科);于德林(天津市环湖医院超声科);袁端华(桂林医学院附院神经科);张京芬(包头市中心医院神经科);张霞(苏州大学附属第二医院神经科);赵伟丽(赤峰学院附属医院神经科);赵玉英(山东大学齐鲁医院神经科);周沐科(四川大学华西医院神经科);周振华(第三军医大学西南医院神经科)