
探讨发病前重度子痫前期患者产前检查的预警因素。
采用观察性病例对照研究,研究组为2014年1月至2017年12月天津市围产保健转诊系统下天津市第五中心医院(北京大学滨海医院)分娩的77例单胎重度子痫前期孕妇,对照组取同期154例正常单胎孕妇。采用统计学方法分析重度子痫前期发病前的临床指标变化。
高血压前期、体质量增长>0.85 kg/周、胎儿生长受限趋势、水肿及血浆白蛋白下降、血小板下降、产检依从性、总产检次数及三级医院产检次数与重度子痫前期发病相关(P<0.001)。多因素回归分析显示,高血压前期、体质量增长>0.85 kg/周、水肿、血小板下降、产检依从性差为重度子痫前期发病前的危险因素,三级医院产检次数增多为重度子痫前期的保护因素。
高血压前期、体质量增长>0.85 kg/周、水肿、血小板下降、产检依从性差是重度子痫前期发病前临床预警因素。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
妊娠期高血压疾病是全球范围内孕产妇死亡的第三大原因,发病率为5%~7%,包括妊娠合并慢性高血压、妊娠期高血压、子痫前期及子痫、慢性高血压并发子痫前期等一组疾病,早期预测能有效降低发病风险。本研究希望通过分析重度子痫前期(sPE)孕妇发病前的产前检查资料,探讨sPE孕妇临床指标中的预警信息,以提升sPE的早预警早诊断早干预。
研究对象为2014年1月至2017年12月在二级医院建档后转至天津市第五中心医院产检并在孕28周后分娩的77例单胎sPE患者作为研究组。采用1∶2病例对照研究方法,取同期正常单胎孕妇154例为对照组(天津市孕妇早中孕在二级医院建档和产检,于孕28周后转诊三级医院产检并分娩,如有异常随时转诊)。
(1)sPE诊断标准:按照中华医学会妇产科学分会妊娠期高血压疾病学组2015妊娠期高血压疾病诊治指南[1]。(2)高血压前期:收缩压为120~139 mmHg(1 mmHg=0.133 kPa)和(或)舒张压为80~89 mmHg[2]。(3)体质量增加标准:体质量增加标准按照美国医学研究院IOM2009年孕期体质量指南[3]及"重度子痫前期患者临床确诊前预警因素分析"[4]。(4)胎儿生长受限(FGR)趋势:宫高小于同孕周均值[5]。(5)水肿程度判定标准:踝部及小腿水肿为+,水肿延至大腿为++,水肿延至外阴及腹壁为+++,全身水肿为++++。(6)规律产检:参考中华医学会"孕前和孕期保健指南(2018)"[6]。未按规定产检间隔产检,即为非规律产检,产检依从性差。
一般资料及高血压前期、每周体质量增长、FGR趋势、水肿、孕期血浆白蛋白(ALB)及血小板下降水平、产检依从性、产检次数等产前检查情况。
重度子痫前期发生。
(1)双胎妊娠或多胎妊娠;(2)慢性高血压合并妊娠;(3)妊娠合并心脏病、肝脏疾病、肾脏疾病及血液系统疾病;(4)非子痫前期因素转诊的孕妇;(5)孕检资料不完整的孕妇。
应用SPSS 20.0软件进行统计学分析,正态分布数据用 ±s表示,组间比较采用独立t检验,计数资料组间比较采用χ2检验;非正态性分布数据用M±Q表示,组间比较采用秩和检验;多因素分析采用logistic回归分析,以P<0.05为差异有统计学意义。
±s表示,组间比较采用独立t检验,计数资料组间比较采用χ2检验;非正态性分布数据用M±Q表示,组间比较采用秩和检验;多因素分析采用logistic回归分析,以P<0.05为差异有统计学意义。
孕妇年龄、建档孕周及孕次,研究组分别为(31.1±4.3)岁、(12.2±2.4)周及(1±1)次;对照组分别为(31.8±3.8)岁、(12.1±1.7)周及(2±2)次,差异无统计学意义(P>0.05);孕前体质量指数(BMI)、建档收缩压、舒张压及平均动脉压(MAP),研究组分别为(24.4±4.07)kg/m2、(115±13)mmHg、(75±10)mmHg及(89±11.33)mmHg,对照组分别为(21.3±2.98)kg/m2、(102±10)mmHg、(70±15)mmHg及(80±13.34)mmHg。研究组均高于对照组(P<0.00 1)。
研究组高血压前期、体质量增长>0.85 kg/周、FGR趋势、水肿、产检依从性差、ALB及血小板水平下降均高于对照组(P<0.000 1),表1。
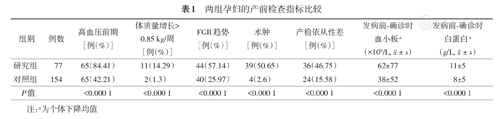
两组孕妇的产前检查指标比较
两组孕妇的产前检查指标比较
| 组别 | 例数 | 高血压前期[例(%)] | 体质量增长>0.85 kg/周[例(%)] | FGR趋势[例(%)] | 水肿[例(%)] | 产检依从性差[例(%)] | 发病前确诊时血小板a(×109/L,  ±s) ±s) | 发病前确诊时白蛋白a(g/L,  ±s) ±s) |
|---|---|---|---|---|---|---|---|---|
| 研究组 | 77 | 65(84.41) | 11(14.29) | 44(57.14) | 39(50.65) | 36(46.75) | 62±77 | 11±5 |
| 对照组 | 154 | 65(42.21) | 2(1.3) | 40(25.97) | 4(2.6) | 24(15.58) | 38±52 | 8±5 |
| P值 | <0.000 1 | <0.000 1 | <0.000 1 | <0.000 1 | <0.000 1 | <0.000 1 | <0.000 1 |
注:a为个体下降均值
研究组总产检及三级医院产检次数减少(P<0.001),表2。
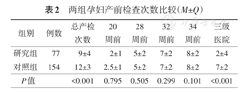
两组孕妇产前检查次数比较(M±Q)
两组孕妇产前检查次数比较(M±Q)
| 组别 | 例数 | 总产检次数 | 20周前 | 28周前 | 32周前 | 34周前 | 三级医院 |
|---|---|---|---|---|---|---|---|
| 研究组 | 77 | 9±4 | 2±1 | 5±2 | 7±2 | 8±2 | 2±4 |
| 对照组 | 154 | 12±3 | 2.5±1 | 5±2 | 7±2 | 8±2 | 7±2 |
| P值 | <0.001 | 0.795 | 0.505 | 0.299 | 0.101 | <0.001 |
在发病前研究组的产检次数等同于对照组(P>0.05),但总产检和三级医院产检次数低于对照组,P<0.001,表3。
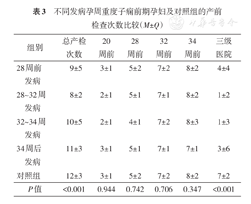
不同发病孕周重度子痫前期孕妇及对照组的产前检查次数比较(M±Q)
不同发病孕周重度子痫前期孕妇及对照组的产前检查次数比较(M±Q)
| 组别 | 总产检次数 | 20周前 | 28周前 | 32周前 | 34周前 | 三级医院 |
|---|---|---|---|---|---|---|
| 28周前发病 | 9±5 | 3±1 | 5±2 | 7±2 | 8±2 | 4±4 |
| 28~32周发病 | 8±2 | 2±1 | 5±1 | 7±1 | 8±2 | 1±2 |
| 32~34周发病 | 10±5 | 2±1 | 4±1 | 7±2 | 8±3 | 1±3 |
| 34周后发病 | 11±3 | 3±1 | 5±1 | 7±1 | 7±1 | 3±6 |
| 对照组 | 12±3 | 3±1 | 5±2 | 7±2 | 8±2 | 7±2 |
| P值 | <0.001 | 0.944 | 0.742 | 0.706 | 0.347 | <0.001 |
高血压前期、孕期体质量增长>0.85 kg/周、水肿、血小板水平下降及产检依从性差为sPE的危险因素,三级医院产检次数增多为sPE的保护因素,表4。
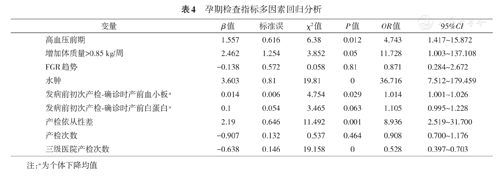
孕期检查指标多因素回归分析
孕期检查指标多因素回归分析
| 变量 | β值 | 标准误 | χ2值 | P值 | OR值 | 95%CI |
|---|---|---|---|---|---|---|
| 高血压前期 | 1.557 | 0.616 | 6.38 | 0.012 | 4.743 | 1.417~15.872 |
| 增加体质量>0.85 kg/周 | 2.462 | 1.254 | 3.852 | 0.05 | 11.728 | 1.003~137.108 |
| FGR趋势 | -0.138 | 0.572 | 0.058 | 0.81 | 0.871 | 0.284~2.672 |
| 水肿 | 3.603 | 0.81 | 19.81 | 0 | 36.716 | 7.512~179.459 |
| 发病前初次产检确诊时产前血小板a | 0.014 | 0.006 | 4.754 | 0.029 | 1.014 | 1.001~1.026 |
| 发病前初次产检确诊时产前白蛋白a | 0.1 | 0.054 | 3.465 | 0.063 | 1.105 | 0.995~1.228 |
| 产检依从性差 | 2.19 | 0.646 | 11.492 | 0.001 | 8.936 | 2.519~31.700 |
| 产检次数 | -0.907 | 0.132 | 0.537 | 0.464 | 0.908 | 0.700~1.176 |
| 三级医院产检次数 | -0.638 | 0.146 | 19.158 | 0 | 0.528 | 0.397~0.703 |
注:a为个体下降均值
子痫前期是导致母胎发病率和病死率最高的疾病之一,虽然流行病学显示高危因素包括年龄>40岁、肥胖(BMI≥28 kg/m2)、子痫前期病史或家族史、SGA或死产史[7]、存在内科疾病等,可将其分为低风险和高风险因素[8]。除了要认知高风险因素,如果能在发病前注重预警信息,可以将临床干预再提前一步。有研究显示在优质产前保健下并不发生或很少发生sPE[9],提出孕期高血压前期、水肿、体质量增加>0.85 kg/周、低蛋白血症和FGR趋势及血小板下降趋势[4,10]等都是sPE的预警因素。
发病前血压变化是预警之一。sPE者发病前常有高血压前期,有报道早孕期高血压前期患者孕期sPE及早发型子痫前期的发病率升高[11]。而妊娠早期MAP[12]是妊娠期高血压疾病的强预测因子,孕中期MAP[13]每增加5 mmHg,子痫前期的风险增加1.3倍(95%CI:1.2~1.3)。本研究也证实了这一点,研究组建档收缩压、舒张压、MAP、高血压前期的发生率均有所升高。国内外学者曾把孕20周后血压较基础血压升高30/15 mmHg,伴有尿蛋白和水肿者诊断为子痫前期,可见孕期的血压变化与子痫前期的发病有关。孕期体质量变化已经受到重视,IOM指出孕中晚期增重应<0.51 kg/周[3],孕晚期体质量增加>0.85 kg/周与sPE发病呈正相关[4]。孕期体质量增长值(GWG)过高的女性患子痫前期的风险是GWG正常女性的2.28倍[14]。本研究组体质量增长>0.85 kg/周者sPE发病明显增加。基于适当GWG对子痫前期有保护作用[15],还要注意低GWG对子痫前期的影响,即便对BMI<18.5 kg/m2人群,也应强调孕期体质量管理。
孕期水肿不容忽视。虽然水肿被认为是孕期的常见症状,但在良好的孕期保健下无内科合并症的孕妇并没有水肿发生。目前虽已不作为子痫前期的诊断标准,但它仍是sPE的重要的预警因素,常以首发症状出现,尤其是来自于基层的子痫前期发病者。而且病理性水肿包括组织间隙水肿或伴有浆膜腔积液,如胸腹腔积液、心包积液等,是疾病严重程度的表现之一[16]。本研究组水肿的发生率增加、发生时间提前[研究组水肿出现的时间为(30.40±4.35)孕周,对照组为(35.25±2.50)孕周,P<0.000 1]。故密切监测孕期水肿的发生有助于对疾病的预测。营养不良是诱发FGR及sPE的重要因素,孕晚期孕妇合并低蛋白血症的主要病因为子痫前期(53.5%)、肝脏疾病(12.8%)和多胎妊娠(11.6%),孕晚期子痫前期孕妇的ALB水平显著降低。因此孕期要注意饮食中维持足够的蛋白摄入。
血小板下降趋势已经被提到预警信息之一[4,10]。正常妊娠血小板轻度减少,有研究报道,健康孕妇早孕期(平均妊娠8.7周)的血小板为215×109/L低于非妊娠妇女的273×109/L[17],孕晚期子痫前期患者血小板、抗凝血酶和纤维蛋白原显著降低,平均血小板体积和凝血酶原活动度显著升高[18]。本研究纵向分析了sPE患者孕期血小板变化,提示血小板水平下降与sPE发病呈正相关,在诸多的相关因素中是非常好的sPE预测指标。
FGR趋势是发病前的预警之一。目前认为FGR与子痫前期均为胎盘源性疾病,30%~50%螺旋动脉重塑障碍致子宫胎盘循环不足、胎盘缺氧,有学者将子痫前期称为二期型疾病,第一阶段为病生理形成过程,第二阶段为临床终末器官受损害阶段。早发型子痫前期更多地表现为胎盘灌注障碍,小于孕龄儿、低Apgar评分、死产和新生儿死亡的发生率均高于晚发型子痫前期。本研究组FGR趋势明显升高,占57.14%。本研究中有可能对发病前FGR的识别存在一定的认知限局,对多因素统计分析结局会造成影响。FGR趋势是sPE发生的独立危险因素[9],13.8%确诊FGR的孕妇后期将发展成sPE,FGR伴蛋白尿是sPE的高危人群。
产前检查模式与sPE发生密切相关。现有的产检模式是早中孕在二级医院建档、产检,如有异常随时转诊,这就要求基层产检单位要及时识别高危人群。有研究指出59.6%的sPE在出现首发症状后到发展为sPE的时间小于常规产检间隔时间,需要缩短产前检查间隔时间,增加产检次数。但本研究组无论发病早晚发病前产检次数与对照组相同、总产检及三级医院产检次数明显减少、≤28周sPE发病率为23.38%,远高于其转诊率(14.29%),提示,基层医院未能识别产检过程中的预警因素、对高危人群疏于管理、转诊滞后,产检医院级别不同、产检质量不同,妊娠结局亦有所不同,及时转诊三级医院,可减少或延后sPE的发生。
综上所述,优质的产前检查内容应包括识别高风险孕妇、识别预警因素和早期症状,制定适时产检时间和次数、及时采取干预措施,并不断完善产前三级保健网络建设。
所有作者均声明不存在利益冲突



























