
分析超低出生体重儿(extremely low birth weight infant,ELBWI)的临床资料、并发症发生率及预后情况。
总结内蒙古医科大学附属医院NICU 2012年9月至2018年9月收治的符合条件的80例ELBWI的病例资料,包括孕母情况、新生儿诊疗过程及其预后。
ELBWI 80例,存活35例(43.7%),死亡45例(56.3%),死亡组中35例为放弃治疗后死亡,妊娠期高血压为发生ELBWI的主要因素,影响ELBWI预后的因素有出生体重、产前应用糖皮质激素、多胎妊娠、剖宫产(P<0.05)。住院期间主要并发症为早产儿贫血、新生儿呼吸窘迫综合征及高胆红素血症。存活出院的ELBWI,出生胎龄≤28周在抗生素使用时间及住院时间上长于出生胎龄≥30周,差异有统计学意义(P<0.05),出生胎龄≤29周在总用氧天数、无创呼吸机及有创呼吸机使用时间上均长于出生胎龄≥30周,差异有统计学意义(P<0.05)。35例存活出院患儿的随访结果显示,27例中运动、语言发育落后者分别占29.6%(8/27)、18.5%(5/27),仅51.8%(14/27)于新生儿科按规定定期接受随访,8例失访,失访率为22.8%(8/35)。
加强高危妊娠管理,预防早产,对减少ELBWI的出生十分重要。ELBWI新生儿期并发症多,应及时发现和处理,出院后应对其密切随访。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
超低出生体重儿(extremely low birth weight infant,ELBWI)是指出生体重低于1 000 g的新生儿,随着围生医学和新生儿医学的发展,ELBWI存活率不断提高,但后遗症率仍很高,对其综合管理是新生儿医疗综合水平的体现。为进一步提高ELBWI管理水平,改善其预后,本研究选取2012年9月至2018年9月,在内蒙古医科大学附属医院新生儿病房的ELBWI住院资料进行回顾性分析,总结经验,为提高ELBWI的临床诊疗水平提供参考。
2012年9月至2018年9月,生后24 h内收入内蒙古医科大学附属医院新生儿科的ELBWI共80例,其中男50例(62.5%),女30例(37.5%);排除标准为生后24 h内放弃治疗者。
回顾性收集并记录ELBWI的临床资料及其孕母情况,ELBWI相关诊断标准均参照《实用新生儿学》第4版。结果判定:(1)存活:包括达到出院标准(出院体重>1 800 g,经口完成全部奶量,不需用氧,或未达出院标准但临床评估出院后可存活,生命体征平稳);(2)死亡:包括住院期间死亡、家属放弃治疗后死亡及转院后死亡。神经行为评估采用中国科学院心理研究所和中国儿童发展中心(CDCC)合作制定的婴幼儿智能发育测验手册,进行智能发育指数(mental development index,MDI)和心理运动发育指数(psy-chomotor development index,PDI)测定,根据评分定为7个等级:非常优秀、优秀、中上、中等、中下(迟钝)、临界状态、智力缺陷。中下等级以上为达标。
应用SPSS 23.0统计软件,计量资料以中位数(四分位数)[M(P25,P75)]表示,采用秩和检验,计数资料以例(%)描述,采用卡方检验,P<0.05为差异有统计学意义。
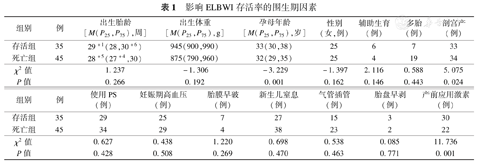
80例ELBWI,中位胎龄29(27+5,30+1)周;中位出生体重900(811,988)g;母亲年龄33(29,35)岁;自然受孕70例(87.5%),辅助生育10例(12.5%);单胎54例(67.5%),多胎26例(22.5%)。存活组35例(43.7%),死亡组45例(56.3%),死亡组中放弃治疗后死亡35例(77.7%),其中18例于生后3 d内因患儿家属担心远期神经系统预后放弃治疗,9例于生后10 d内因家庭经济原因放弃治疗。因严重并发症放弃治疗的8例,其中严重颅内出血4例及肺出血3例于生后2周内放弃治疗,真菌感染性败血症1例于生后30 d放弃治疗。新生儿窒息发生率为81%,妊娠合并症中妊娠期高血压(67.5%)最为常见,产前应用糖皮质激素的孕母占65%,手术室及产房气管插管应用占47.5%,肺表面活性物质(pulmonary surfactant,PS)使用率为78.7%。见表1。
影响ELBWI存活率的围生期因素
影响ELBWI存活率的围生期因素
| 组别 | 例 | 出生胎龄[M(P25,P75),周] | 出生体重[M(P25,P75),g] | 孕母年龄[M(P25,P75),岁] | 性别(女,例) | 辅助生育(例) | 多胎(例) | 剖宫产(例) |
|---|---|---|---|---|---|---|---|---|
| 存活组 | 35 | 29+1(28,30+6) | 945(900,990) | 33(30,38) | 25 | 6 | 7 | 33 |
| 死亡组 | 45 | 28+5(27+4,30) | 875(790,960) | 32(29,35) | 25 | 4 | 19 | 34 |
| χ2值 | 1.237 | -1.306 | -3.229 | -1.397 | 2.116 | 0.588 | 5.075 | |
| P值 | 0.266 | 0.192 | 0.001 | 0.162 | 0.146 | 0.443 | 0.024 |
| 组别 | 例 | 使用PS(例) | 妊娠期高血压(例) | 胎膜早破(例) | 新生儿窒息(例) | 气管插管(例) | 胎盘早剥(例) | 产前应用激素(例) |
|---|---|---|---|---|---|---|---|---|
| 存活组 | 35 | 29 | 25 | 7 | 27 | 15 | 3 | 30 |
| 死亡组 | 45 | 34 | 29 | 4 | 38 | 23 | 2 | 22 |
| χ2值 | 0.627 | 0.438 | 1.220 | 0.698 | 0.538 | 0.085 | 11.736 | |
| P值 | 0.428 | 0.508 | 0.269 | 0.470 | 0.463 | 0.771 | 0.001 |
死亡组患儿产前应用糖皮质激素率、剖宫产率及孕母年龄均低于存活组,组间比较差异有统计学意义(P<0.05),见表1。
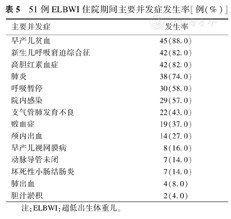
统计中剔除了29例住院时间<7 d的病例,51例纳入统计,并发症中以早产儿贫血为最多45例(88%),其次为新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)及高胆红素血症,均为42例(82.0%),新生儿肺炎38例(74.0%),呼吸暂停30例(58.0%),院内感染29例(57.0%),支气管肺发育不良(bronchopulmonary dysplasia,BPD)22例(43.0%),败血症19例(37.0%)。ELBWI中并发NRDS的42例患儿有39例接受了PS替代治疗,并发BPD的患儿存活21例。黄疸出现时间为出生后1~6 d。纳入统计的51例ELBWI均存在包括NRDS、新生儿肺炎、呼吸暂停、BPD在内的呼吸系统合并症。见表2。
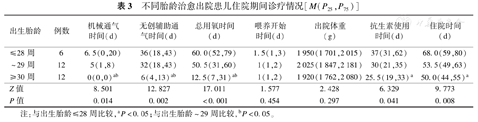
存活组中的35例ELBWI,于我院治愈及好转出院30例,平均住院时间54 d,生后均接受了呼吸机辅助通气,其中出生胎龄≤29周在总用氧天数、无创呼吸机及有创呼吸机使用时间上均长于出生胎龄≥30周,差异有统计学意义(P<0.05);出生胎龄≥30周在抗生素使用时间及住院时间上少于出生胎龄≤28周,差异有统计学意义(P<0.05);喂养开始日龄与出院体重各组比较差异无统计学意义(P>0.05),见表3。
不同胎龄治愈出院患儿住院期间诊疗情况[M(P25,P75)]
不同胎龄治愈出院患儿住院期间诊疗情况[M(P25,P75)]
| 出生胎龄 | 例数 | 机械通气时间(d) | 无创辅助通气时间(d) | 总用氧时间(d) | 喂养开始时间(d) | 出院体重(g) | 抗生素使用时间(d) | 住院时间(d) |
|---|---|---|---|---|---|---|---|---|
| ≤28周 | 6 | 6.5(0,20) | 36(18,43) | 60.0(52,79) | 1.5(1,3) | 1 950(1 701,2 015) | 37(31,62) | 68.0(59,80) |
| ~29周 | 12 | 5(1,8) | 32(18,43) | 50.5(31,60) | 1(1,2) | 2 025(1 847,2 181) | 30(21,35) | 53.5(49,63) |
| ≥30周 | 12 | 0(0,0)ab | 6(4,13)ab | 12.5(7,31)ab | 1(1,2) | 1 920(1 762,2 080) | 25.5(19,33)a | 50.0(44,55)a |
| Z值 | 8.501 | 12.827 | 17.011 | 1.577 | 2.428 | 6.329 | 9.773 | |
| P值 | 0.014 | 0.002 | <0.001 | 0.454 | 0.297 | 0.041 | 0.008 |
注:与出生胎龄≤28周比较,aP<0.05;与出生胎龄~29周比较,bP<0.05。
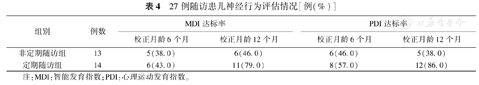
对35例存活出院的ELBWI进行随访,随访时间为出院至校正月龄12~24个月,随访频率为校正月龄6个月内,每月随访1次,校正月龄6~12个月内,每2个月随访1次,12个月后每半年1次。其中8例于校正胎龄44~48周后失访,失访率为22.8%(8/35)。27例随访患儿中运动、语言发育落后者分别占29.6%(8/27)、18.5%(5/27);48.2%(13/27)的患儿未按照随访要求频率于新生儿科随访。校正月龄6个月及12个月时统计按要求定期随访组(14例)与未按要求定期随访组(13例)的MDI及PDI达标情况见表4。
27例随访患儿神经行为评估情况[例(%)]
27例随访患儿神经行为评估情况[例(%)]
| 组别 | 例数 | MDI达标率 | PDI达标率 | ||
|---|---|---|---|---|---|
| 校正月龄6个月 | 校正月龄12个月 | 校正月龄6个月 | 校正月龄12个月 | ||
| 非定期随访组 | 13 | 5(38.0) | 6(46.0) | 6(46.0) | 5(38.0) |
| 定期随访组 | 14 | 6(43.0) | 11(79.0) | 8(57.0) | 12(86.0) |
注:MDI:智能发育指数;PDI:心理运动发育指数。
51例ELBWI住院期间主要并发症发生率[例(%)]
51例ELBWI住院期间主要并发症发生率[例(%)]
| 主要并发症 | 发生率 |
|---|---|
| 早产儿贫血 | 45(88.0) |
| 新生儿呼吸窘迫综合征 | 42(82.0) |
| 高胆红素血症 | 42(82.0) |
| 肺炎 | 38(74.0) |
| 呼吸暂停 | 30(58.0) |
| 院内感染 | 29(57.0) |
| 支气管肺发育不良 | 22(43.0) |
| 败血症 | 19(37.0) |
| 颅内出血 | 14(27.0) |
| 早产儿视网膜病 | 8(16.0) |
| 动脉导管未闭 | 7(14.0) |
| 坏死性小肠结肠炎 | 7(14.0) |
| 肺出血 | 4(8.0) |
| 胆汁淤积 | 2(4.0) |
注:ELBWI:超低出生体重儿。
随着围生医学及新生儿医学的不断进步,ELBWI存活率显著提高。国外文献报道ELBWI存活率可达85%左右,其中出生体重700~900 g婴儿存活率已达90%,出生体重500~699 g婴儿存活率可达50%~70%[1,2,3]。国内李秋平等[4]报道2008至2011年北京八一儿童医院的81例ELBWI存活率为65.4%。广东省超未成熟儿与ELBWI研究协作组研究显示ELBWI存活率为45.8%[5]。有研究显示存活组35例(43.7%),仍与国内外发达地区存在差距。有研究显示出生体重与存活率成正相关,另外多胎为降低ELBWI存活率的危险因素[6],本研究亦提示了相同结果。国内研究表明妊娠高血压、感染、胎膜早破为发生ELBWI的主要因素[7],本研究中导致ELBWI最主要的因素为妊娠期高血压(67.5%),但妊娠期高血压对患儿病死率无明显影响,尽管妊娠期高血压导致胎儿宫内发育受限,也增加了缺氧窒息的风险。本研究显示产前应用糖皮质激素为ELBWI存活的保护性因素,这与文献报道产前应用糖皮质激素可降低早产儿病死率及NRDS的发生率相符[8]。另外,本研究发现剖宫产能提高ELBWI存活率,国外文献曾报道剖宫产在短时间内为ELBWI存活的有利因素[9]。由于近年来促排卵药、辅助生殖技术的发展,孕妇高龄化、多胎妊娠较前显著增加,多胎妊娠因子宫膨大受限,营养供应影响及相较单胎妊娠更易发生妊娠期高血压,增加了早产、ELBWI发生风险,并且由此导致患儿更易出现脑室内出血、坏死性小肠结肠炎、呼吸系统疾病和败血症等疾病[10],考虑上述因素影响了多胎儿的存活率。
本研究中新生儿窒息发生率较高(82.0%),国内文献报道我国目前20%~30%的新生儿死亡由新生儿窒息引起[11]。出生窒息将造成ELBWI器官与组织的急性缺血缺氧,并可能导致死亡及严重的神经系统损坏,极大影响了ELBWI的预后。有研究表明生后1 min Apgar评分≤7分的ELBWI院内合并症多,病死率高,远期运动发育落后发生率高[12],但不能忽视的是低Apgar评分并不等于新生儿窒息[13]。目前,中国新生儿复苏指南2016版强调快速评估后展开复苏,有窒息表现时再复苏将会延误复苏时机[14],所以加强新生儿复苏培训,减少新生儿窒息的发生率是我们需要努力改善的方向。
本研究显示住院期间的主要并发症以早产儿贫血(88.0%)最为常见,ELBWI贫血发病率较高,其原因是多方面的,如医源性失血、铁元素摄入及储备不足、自身红细胞生成素水平偏低等均可引起贫血的发生[15],导致该类患儿输血率较高。而ELBWI各脏器及系统发育极不成熟,更易出现输血相关不良反应,有对照试验表明延迟结扎脐带最少30 s与生后早结扎脐带相比可减少ELBWI红细胞输注需求,虽然可能导致无症状的红细胞增多症,但不会增加新生儿病死率[16,17]。另外虽然重组人类促红细胞生成素在改善贫血方面被认为有较好效果,但Aher和Ohlsson[18]的分析表明,无论是早期还是晚期应用重组人类促红细胞生成素都不能有效减少ELBWI血制品暴露风险。本研究NRDS发生率(82.0%)与新生儿高胆红素血症发生率(82.0%)并列并发症发生率第2位,发生率较高,因而今后减少PS应用的延迟时间,尽快开始无创呼吸辅助支持,并根据欧洲NRDS指南(2016版本)[19]规范产前糖皮质激素应用,优化NRDS诊治流程仍是十分必要的。
本研究BPD发生率并不低,为43.0%,虽然随着BPD的深入研究以及保护性通气策略的应用,BPD患儿预后较前改善,但BPD的发生仍严重影响ELBWI的生存质量,增加日后肺部感染的风险,同时提高了患高气道反应性疾病的风险。BPD是ELBWI神经发育损伤的独立危险因素,BPD程度越重,ELBWI神经发育损伤的发生率越高[20]。国内也有研究表明,BPD患儿脑损伤(包括脑白质损伤及颅内出血)及严重脑损伤(包括Ⅲ~Ⅳ级脑室周围-脑室内出血及脑室周围白质软化)的发生率明显高于非BPD患儿[21]。这可能与气道狭窄造成缺氧、呼吸衰竭、机械通气时间长、糖皮质激素使用增多等有关。国外研究表明,对于胎龄25~28周的早产儿,NCPAP应用可以缩短住院时间及上机时间,降低患儿BPD发生率及病死率[22],因而对于ELBWI生后应尽快开始持续正压通气。另外,目前BPD的诊断标准更多依赖于医生个人对患儿是否需要用氧及用氧程度的评估,采用BPD的生理性定义[23],即对于该类患儿在校正胎龄36周时需要30%以上氧浓度,机械通气或CPAP,可直接诊断BPD,若需要30%以下氧浓度,可逐步降低氧浓度至空气,当试验失败时诊断BPD,可能使一些因肺部疾病外因素而吸氧的患儿得到区分,诊断BPD的患儿数量可能较前下降。
早产儿视网膜病变(retinopathy of prematurity,ROP)是一类早产儿视网膜血管不正常发育和纤维增殖所引起的眼部疾病,本研究中ROP发生率为18.0%,研究表明低出生体重、长时间氧气暴露、输血、酸中毒、颅内出血等因素是ROP的危险因素[24]。ELBWI均面临上述因素威胁,而ROP对视力威胁极大,因而规范用氧,减少氧分压波动,纠正酸中毒,积极预防贫血,减少输血次数等措施对减少该类患儿ROP的发生率及减轻其严重程度十分必要。
本研究显示出生胎龄≤28周及出生胎龄28~29周在总用氧天数、无创呼吸机及有创呼吸机使用时间上均长于出生胎龄≥30周,并且有创呼吸机的使用率更高。研究显示对于ELBWI,机械通气更易导致神经系统发育异常[25],并且长期呼吸支持,无论是侵入性还是非侵入性,都将导致神经发育障碍的发生率增加[26],因而加强产前保健,减少小胎龄ELBWI十分必要。另外,国外在对2006例出生体重在1 250 g以下的早产儿研究中,提示咖啡因的应用能将机械通气或任何气道正压通气和氧气疗法的应用时间缩短1周[27],同时已有动物研究显示,应用咖啡因能提高高氧暴露早产兔的肺功能,减轻肺损伤,改善肺泡结构[28]。所以,应当重视咖啡因在ELBWI治疗中的作用,同时应当进一步优化辅助通气策略及呼吸系统管理,防控感染,并且也应加强随访工作,分析患儿远期的预后情况。
感染是ELBWI管理中另一关键问题,其中孕妇B型链球菌感染造成的母婴垂直传播是导致新生儿早发感染的一大重要因素[29]。相关研究也表明孕妇B型链球菌感染是造成早产的单独危险因素之一。另外,由于ELBWI更易出现长时间的机械通气、中心静脉置管及长期住院,因而生后感染风险更大[30],感染是ELBWI死亡的重要因素,并会增加患儿神经认知障碍风险,影响患儿在学龄阶段的认知能力、语言和学业成绩[31]。本研究显示胎龄越小的ELBWI,在抗生素使用时间上越长,提示受感染影响越大,这考虑与更小胎龄的ELBWI自身免疫系统发育不完全,住院时间更长,相关诊疗操作较多相关。目前,国内对ELBWI感染的界定及防治尚无明确共识,仍待进一步研究为优化感染评估及抗生素使用策略提供更科学的依据。
由于我国对ELBWI的救治起步较晚,因而远期预后随访工作十分不足。本研究中35例存活的ELBWI,失访率为22.8%(8/35),27例随访患儿中运动、语言发育落后者分别占29.6%(8/27)、18.5%(5/27);48.2%(13/27)的患儿并未于新生儿科按照要求定期接受随访,随访结果显示定期随访组的神经行为评分改善情况高于未定期随访组,表明未定期随访一定程度影响了患儿的预后及康复,这与家属并未充分认识到ELBWI随访重要性及紧迫性相关,同时也受到基层医院尚不能充分开展此类患儿随访工作的影响。ELBWI因自身发育不成熟和受宫内外多重因素的影响,是神经发育损害的高危人群,在运动及语言中均易受影响,但在正确的早期干预下,损伤程度可以减轻或减少,因而早期干预十分必要。定期进行评估能够早期发现神经和运动发育落后等情况,同期予以个体化干预和连续治疗及康复,可最大程度地改善患儿神经系统发育结局。因此,建立健全ELBWI的随访体系及做好随访宣教工作十分必要。
ELBWI治疗目前仍是新生儿领域的难点,为新生儿科救治水平的重要体现,加强围生期管理,规范在院期间诊疗流程,及时发现并治疗并发症,加强随访,对降低ELBWI病死率,提高其生存质量很有必要。
所有作者均声明不存在利益冲突



























