
比较最长肌与髂肋肌间隙入路(LPA)与Wiltse肌间隙入路显微镜下单侧入路双侧减压(MBDU)对腰椎管狭窄症的疗效。
通过影像学测量及形态学解剖证明最长肌与髂肋肌间隙入路的可行性。回顾性分析2016年至2018年北京天坛医院骨科收治的共124例[男75例/女49例,年龄(55±14)岁]因退变性腰椎管狭窄症接受单节段MBDU病例。根据椎管形态分为A组LPA入路48例,B组Wiltse肌间隙入路76例。记录各组手术时间、出血量、引流量、术后并发症。术前及末次随访时入路侧、对侧下肢疼痛及腰痛视觉模拟评分(VAS),Oswestry功能障碍指数(ODI),术后患者主观满意度。术后通过X线、CT评估内固定及椎间融合情况。组间数据比较采用独立样本t检验。
最长肌与髂肋肌间隙稳定存在,套筒置放最大倾斜角度LPA入路为65°,Wiltse入路为40°。所有患者获得平均20个月的随访。A组手术时间(120±27) min、出血量(104±31) ml、引流量(50±15) ml,B组则分别为(115±32) min、(110±41) ml、(47±18) ml,两组差异均无统计学意义(t=1.246、-1.917、1.730,均P>0.05)。术中硬膜撕裂各1例和3例;术后脑脊液漏各2例和3例。两组末次随访时入路侧、对侧下肢疼痛、腰痛VAS、ODI评分均较术前显著改善,组内差异均有统计学意义(均P<0.05),而组间差异无统计学意义(均P>0.05)。A组患者主观满意度优良率为89.6%(43/48),B组为86.8%(66/76),组间差异无统计学意义(χ2=0.208,P>0.05)。
经LPA行MBDU治疗退变性腰椎管狭窄症安全有效,对于三叶草形椎管的对侧神经根管减压有优势。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
腰椎管狭窄症是常见的腰椎退行性疾病,对于保守治疗无效且有感觉运动功能障碍并严重影响生活质量者,需要接受手术治疗。目前显微镜辅助单侧入路双侧减压(MBDU)已成为腰椎管狭窄症的有效治疗术式[1,2],但该术式存在对侧减压效果受椎管形态影响、减压过程中过度切除关节突及椎板和术中患者过度倾斜不符合人体工程学等问题[3,4]。首都医科大学附属天坛医院骨科通过影像学及形态学研究,采用新的最长肌与腰髂肋肌肌间隙入路,并命名为外侧椎旁肌间隙入路(LPA),行MBDU治疗退变性腰椎管狭窄症。本文回顾性分析2016至2018年连续48例因退变性腰椎管狭窄症采用LPA入路MBDU的单节段病例,与采用Wiltse肌间隙入路的MBDU的病例进行比较研究,观察总结LPA入路MBDU的适应证及临床疗效。
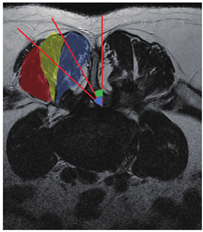
随机选取2015年在北京天坛医院骨科接受手术治疗的退变性腰椎管狭窄症患者50例,通过腰椎磁共振T2加权像轴位观察L2/3至L5/S1各节段双侧竖脊肌分束、最长肌与腰髂肋肌肌间隙。并测量侧隐窝至对侧外侧椎旁肌间隙角度α与对侧Wiltse肌间隙角度β(图1)。

防腐固定尸体2具,男(72岁)、女(79岁)各1具,由首都医科大学形态学教学实验室提供。尸体俯卧于解剖台,后正中切开,逐层暴露腰骶筋膜、竖脊肌。将竖脊肌沿肌束纵行分离棘肌、最长肌、腰髂肋肌,暴露深面的多裂肌、横突、关节突、椎间孔、脊神经根后支,观察相互关系。模拟手术状态在双侧L2/3至L5/S1各节段不同肌间隙放置套筒,测量套筒在冠状面的最大倾斜角度(图2)。
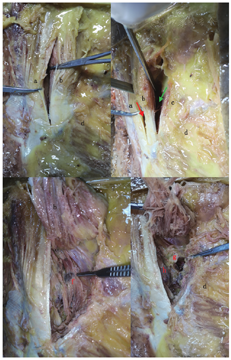

注:a为棘肌;b为最长肌;c为髂肋肌;d为髂嵴;e为多裂肌;f为横突;g为椎间孔;h为关节突
本临床研究为病例对照研究,该研究获得北京天坛医院伦理委员会批准(KY2018-096-02)。所有纳入研究的患者术前均签署手术知情同意书。
(1)退变性腰椎管狭窄症;(2)单节段病例;(3)典型的腿痛或腰腿痛症状;(4)感觉运动功能障碍;(5)保守治疗6个月无效;(6)随访时间>12个月,且资料完整。
(1)非退变因素导致的腰椎疾患;(2)2个或以上责任节段;(3)严重骨代谢疾病(骨质疏松、弥漫性特发性骨肥厚症等);(4)全身性疾病导致无法耐受手术。
双侧下肢症状一侧为重的,椎管形态根据改良Mayer分型[5]为三叶草形(Trefoil)的采用LPA入路MBDU治疗(A组);双侧下肢症状一侧为重的,椎管形态根据改良Mayer分型为圆形(Round)、椭圆形(Oval)的采用Wiltse肌间隙入路MBDU治疗(B组)。
2016至2018年连续48例因退变性腰椎管狭窄症采用LPA入路MBDU治疗的单节段病例(A组)。其中男29例,女19例,年龄43~76(54±12)岁。涉及节段L2/3 2例、L3/4 9例、L4/5 21例、L5/S1 16例。同时期因退变性腰椎管狭窄症采用Wiltse肌间隙入路MBDU治疗的单节段病例76例(B组)作为对照组,其中男46例,女30例,年龄46~81(56±15)岁。涉及节段L2/3 5例、L3/4 15例、L4/5 37例、L5/S1 19例。两组患者一般情况差异无统计学意义,具有可比性(均P>0.05,表1)。
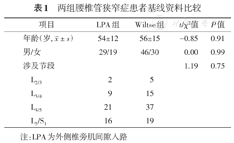
两组腰椎管狭窄症患者基线资料比较
两组腰椎管狭窄症患者基线资料比较
| 项目 | LPA组 | Wiltse组 | t/χ2值 | P值 | |
|---|---|---|---|---|---|
年龄(岁,  ±s) ±s) | 54±12 | 56±15 | -0.85 | 0.91 | |
| 男/女 | 29/19 | 46/30 | 0.00 | 0.99 | |
| 涉及节段 | 1.19 | 0.75 | |||
| L2/3 | 2 | 5 | |||
| L3/4 | 9 | 15 | |||
| L4/5 | 21 | 37 | |||
| L5/S1 | 16 | 19 | |||
注:LPA为外侧椎旁肌间隙入路
各组手术均由同一团队完成。患者全身麻醉俯卧位,腹部悬空,C型臂定位手术节段。后正中切口,脂肪层下于症状侧旁中央纵行切开腰骶筋膜,A组钝性分离最长肌、腰髂肋肌肌间隙,手指触及横突及关节突,置入套筒。B组钝性分离最长肌与多裂肌肌间隙,置入套筒。两组均在显微镜辅助下暴露上下关节突及部分椎板,骨刀截除部分下关节突,Kerrison咬骨钳咬除部分椎板及黄韧带,暴露同侧神经根及部分硬膜囊,行神经根松解及根管减压,切除椎间盘处理终板行椎间融合。倾斜套筒,调整显微镜角度,使用Kerrison咬骨钳潜行咬除椎板下黄韧带,使用神经剥离子保护硬膜囊,直视下使用高速磨钻减压中央管及对侧神经根管(图3)。常规椎弓根钉固定,留置引流管后拔出套筒,逐层关闭切口。术后24~48 h内根据引流量拔除引流,术后第2天佩戴腰部支具下床活动并进行功能锻炼。
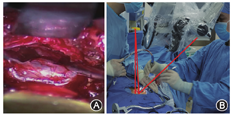

记录手术时间、出血量、引流量、术后并发症。在术前、术后即刻、6个月及末次随访进行临床疗效评价。使用疼痛视觉模拟评分(VAS)评价入路侧及对侧下肢疼痛及腰痛,Oswestry功能障碍指数(ODI),患者主观满意度。VAS采用0~10分法,0分为无疼痛,10分为极度疼痛;ODI采用10项50分法进行统计,最终得分=得分数/50×100%;患者主观满意度评分为1~5分,依次为劣(差于术前)、差(无缓解)、中(稍缓解)、良(大部分缓解)、优(完全缓解),良和优为满意。术前、术后6个月及末次随访通过站立腰椎正侧位及动力位X线、腰椎CT进行影像学评估,评价手术节段融合情况及内固定情况。
应用SPSS 15.0统计软件进行数据分析,经检验数据符合正态分布,以 ±s表示,组间数据比较采用独立样本t检验,组内术后末次随访与术前参数比较使用配对t检验,主观满意度比较采用χ2检验,以P<0.05为差异有统计学意义。
±s表示,组间数据比较采用独立样本t检验,组内术后末次随访与术前参数比较使用配对t检验,主观满意度比较采用χ2检验,以P<0.05为差异有统计学意义。
50例腰椎磁共振T2加权像轴位显示L2/3至L5/S1各节段双侧最长肌与腰髂肋肌肌间隙均稳定存在。侧隐窝至对侧外侧椎旁肌间隙角度α=49°±8°;侧隐窝至对侧Wiltse肌间隙角度β=36°±5°(图1)。
最长肌与腰髂肋肌肌间隙较Wiltse肌间隙旁开约1.2 cm,肌间隙内无重要神经血管走行。此间隙深面可见多裂肌,沿多裂肌表面可触及横突及关节突,经此间隙可到达L2/3至L5/S1各节段椎间孔区。L5/S1节段因髂嵴阻挡,须将套筒向尾倾20°~25°到达椎间孔区。模拟手术套筒放置,Wiltse肌间隙入路套筒最大倾斜角度为40°,LPA入路套筒最大倾斜角度为65°(图2)。
两组均获得最少1年的随访,平均随访20个月(12~46个月)。术中发现硬膜撕裂A组1例、B组3例,均使用明胶海绵贴附,未缝合。术后A组发生脑脊液漏2例、B组3例,术后72 h夹闭引流管24 h无不适后拔除引流管并缝合引流管口。无神经根损伤病例,无深部感染病例。
A组手术时间(120±27) min、出血量(104±31) ml、引流量(50±15) ml;B组手术时间(115±32) min、出血量(110±41) ml、引流量(47±18) ml,两组差异无统计学意义(t=1.246、-1.917、1.730,均P>0.05)。末次随访时A组、B组入路侧、对侧下肢疼痛、腰痛VAS、ODI评分相较于术前均有明显改善。A组由(6.2±1.5)、(3.1±1.9)、(4.7±2.6)、(64±17)分改善至(2.6±1.7)、(2.1±0.9)、(2.2±1.4)、(14±8)分;B组由(6.7±2.1)、(3.9±1.4)、(4.6±3.0)、(68±17)分改善至(2.7±1.3)、(1.9±1.1)、(2.4±1.7)、(17±11)分。各组内差异均有统计学意义(均P<0.05)。A组与B组间比较差异均无统计学意义(均P>0.05)(表2)。
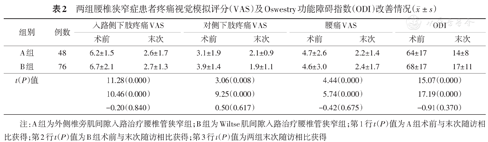
两组腰椎狭窄症患者疼痛视觉模拟评分(VAS)及Oswestry功能障碍指数(ODI)改善情况( ±s)
±s)
两组腰椎狭窄症患者疼痛视觉模拟评分(VAS)及Oswestry功能障碍指数(ODI)改善情况( ±s)
±s)
| 组别 | 例数 | 入路侧下肢疼痛VAS | 对侧下肢疼痛VAS | 腰痛VAS | ODI | ||||
|---|---|---|---|---|---|---|---|---|---|
| 术前 | 末次 | 术前 | 末次 | 术前 | 末次 | 术前 | 末次 | ||
| A组 | 48 | 6.2±1.5 | 2.6±1.7 | 3.1±1.9 | 2.1±0.9 | 4.7±2.6 | 2.2±1.4 | 64±17 | 14±8 |
| B组 | 76 | 6.7±2.1 | 2.7±1.3 | 3.9±1.4 | 1.9±1.1 | 4.6±3.0 | 2.4±1.7 | 68±17 | 17±11 |
| t(P)值 | 11.28(0.000) | 3.06(0.008) | 4.44(0.000) | 15.07(0.000) | |||||
| 10.46(0.000) | 9.25(0.000) | 5.74(0.000) | 17.19(0.000) | ||||||
| -0.20(0.840) | 0.50(0.617) | -0.42(0.675) | -0.91(0.370) | ||||||
注:A组为外侧椎旁肌间隙入路治疗腰椎管狭窄组;B组为Wiltse肌间隙入路治疗腰椎管狭窄组;第1行t(P)值为A组术前与末次随访相比获得;第2行t(P)值为B组术前与末次随访相比获得;第3行t(P)值为两组末次随访相比获得
A组患者主观满意度中5例、良25例、优18例,优良率为89.6%(43/48);B组主观满意度中10例、良43例、优23例,优良率为86.8%(66/76),组间差异无统计学意义(χ2=0.208,P>0.05)。两组末次随访时影像学检查显示无内固定松动,无融合器移位。动力位X线、CT检查显示手术节段均获融合。
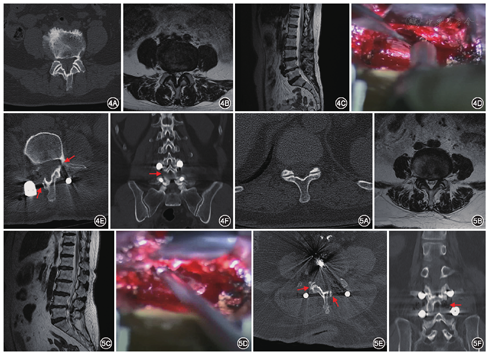
典型病例1:患者男,58岁,腰痛VAS 6分,伴双下肢放射痛,右侧为重(右侧7分,左侧5分),间歇性跛行100 m,ODI 73分。病程5年,进行性加重6个月。手术时间105 min,出血75 ml。术后24个月末次随访时腰部、右下肢、左下肢VAS分别为2、0和1分,ODI 12分(图4)。典型病例2:患者女,62岁,腰痛VAS 5分,伴左下肢麻木无力放射痛(右下肢3分、左下肢8分),ODI 68分。病程3年,手术时间120 min,出血65 ml。术后40个月末次随访时腰部、右下肢、左下肢VAS分别为1、0和2分,ODI 10分(图5)。

1968年Wiltse等[6]首次报告经最长肌与多裂肌肌间隙入路进行腰椎手术,Wiltse肌间隙入路成为腰椎侧后方经典入路。其论著图例中,竖脊肌(sacrospinalis)被称为由三束肌肉(多裂肌、最长肌、髂肋肌)构成的肌肉组。多位学者均描述经竖脊肌外侧与腰方肌间隙的不同入路,在暴露L5/S1节段时受髂骨影响[7,8,9,10]。对于后外侧入路,天坛医院脊柱团队通过影像及形态学研究证实,多裂肌位于最长肌深面,附着于各节段横突,而最长肌外侧与腰髂肋肌间存在一稳定且安全的肌间隙入路(图2)。手术暴露过程中多裂肌受累与术后腰痛有明显相关性[10,11],通过LPA间隙到达椎间孔区可减少多裂肌损伤。由于最长肌处于套筒内侧,也避免对最长肌的牵拉。此间隙较Wiltse肌间隙靠外,可在置放套筒时获得更大倾斜角度(49°±8°对36°±5°),对于单侧入路双侧减压存在视线优势,且不会因为入路过于靠外使髂嵴影响手术操作。
自1990年McCulloch等[12,13]分别报告进行腰椎管单侧入路双侧减压(ULBD),到2003年Foley等[14]介绍通道下微创经椎间孔椎间植骨融合术(mis-TLIF)。至此经Wiltse肌间隙入路的MBDU成为治疗腰椎管狭窄症的有效术式。该术式相较于传统后路腰椎椎间融合术(PLIF)术式优点在于创伤小,不破坏椎旁肌,最大限度保留脊柱后柱结构维持脊柱稳定性。MBDU对于术者技术及手术器械提出更高要求,需要术者掌握脊柱显微镜技术及骨动力系统(高速磨钻)操作技术,学习曲线相对陡峭[2,15],建议术者在进行该术式前应熟练掌握PLIF及mis-TLIF手术。
ULBD可获得满意疗效,且相较于双侧mis-TLIF可以显著缩短手术时间及出血量,保留更多的后方稳定结构。Choi等[4]研究表明椎管形态影响MBDU手术疗效及患者满意度,椎管形态为三叶草形进行MBDU套筒需要更大的倾斜角度,难以直视对侧神经根管,且患者术后满意度仅为43%,低于椎管横截面为圆形组、椭圆形的85.7%和83.3%。6例术后无改善病例(6/144)均来自三叶草形。Wiltse肌间隙入路需要尽可能倾斜手术床并且多切除棘突根部骨质以便直视减压对侧神经根管,可能造成棘突骨折[3]。
天坛医院脊柱团队首先应用的LPA入路是针对三叶草形椎管进行MBDU采用的创新入路。LPA入路MBDU治疗三叶草形腰椎管狭窄症的优势为:(1)增加套筒的倾斜角度,对三叶草形椎管直视下进行对侧神经根管减压安全且充分;(2)避免过度切除椎板及棘突根部骨质,关节突切除范围小于传统mis-TLIF;(3)显微镜下可直视处理椎间隙,相较于椎间孔镜下椎间隙终板处理范围更大;(4)配合脊柱显微镜使术者保持舒适的站立操作姿势符合人体工程学。我们的研究证实LPA入路与传统Wiltse肌间隙入路MBDU相比,手术时间、出血量、引流量差异均无统计学意义,手术安全性有保障。而术后疗效、主客观评价在末次随访时均获得满意效果。尤其是对侧减压后双下肢症状明显改善。患者主观满意度(89.6%)显著高于既往报道的三叶草形椎管MBDU满意度(43%)[4],整体疗效优于传统Wiltse肌间隙入路。
MBDU术式较难处理的并发症为术中硬膜撕裂及术后脑脊液漏,多发生在潜行减压中央椎管顶部及对侧神经根管时[2]。本研究中两种入路硬膜撕裂脑脊液漏的发生率无显著差异,均发生于中央椎管顶部切除黄韧带时,且有1例隐形硬膜撕裂(术中未发现,术后出现脑脊液漏)。我们团队的临床体会是:使用Kerrison咬骨钳咬除顶部黄韧带时最易发生硬膜撕裂;使用高速磨钻在直视下减压对侧神经根管比使用骨刀更加安全;对于三叶草形椎管的对侧侧隐窝减压,使用磨钻磨除部分骨质效果优于Kerrison咬骨钳。从神经根向硬膜逐步暴露减压,显微镜下有助于辨识清楚黄韧带与硬膜之间的脂肪结构,避免神经根损伤及硬膜撕裂。对于小面积的硬膜撕裂无需缝合,也难以在套筒下进行缝合,直接使用明胶海绵贴附,术后72 h后持续夹闭引流24 h无不适即可拔除引流管。
本研究的不足之处:技术推广受手术设备(脊柱显微镜、高速磨钻)及学习曲线所限,目前仅为单中心研究。有必要开展对于最长肌与腰髂肋肌间隙入路MBDU治疗退变性腰椎管狭窄症进行多中心队列研究。
所有作者均声明不存在利益冲突



























