
分析妊娠期严重甲状腺功能减退(甲减)患者妊娠不良事件情况。
采用横断面调查,收集2007年1月至2020年12月在北京大学第一医院诊断为严重甲减,并具有妊娠结局的47例(48孕次)患者的临床资料。根据是否发生妊娠不良事件(定义为发生妊娠并发症或母胎/新生儿不良结局任意1项),将患者分为有妊娠不良事件组(n=33)和无妊娠不良事件组(n=15)。分析两组患者一般信息、孕期甲状腺功能、甲状腺自身抗体水平、妊娠并发症及母胎/新生儿结局。
47例(48孕次)严重甲减患者年龄为(30.5±4.1)岁,分娩孕周[M(Q1,Q3)]为38.6(36.3,39.9)周;诊断孕周为7.0(6.0,8.8)周,孕期促甲状腺激素(TSH)水平为32.7(23.1,60.2)mU/L;TSH首次达标时间为6.0(4.0,10.0)周。82.5%(33/40)患者有甲状腺自身免疫异常。所有患者均给予左甲状腺素(L-T4)治疗,治疗后TSH达标率为77.1%(37/48)。83.3%(40/48)患者成功分娩,新生儿出生体重为(3 041±452)g,身高为(49.4±2.1)cm,头围为(33.6±0.7)cm。与有妊娠不良事件组比较,无妊娠不良事件组患者的孕期TSH首次达标时间更短[(5.0(3.0,9.0)周比8.0(4.5,12.5)周](P=0.033),甲状腺功能监测次数更多[(8.2±3.5)次比(6.0±3.6)次](P=0.049)。
妊娠期严重甲减患者妊娠并发症及母胎/新生儿不良结局发生率较高。积极监测甲状腺功能并给予治疗,可能改善妊娠结局。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
甲状腺疾病主要包括甲状腺功能异常和自身免疫异常,在妊娠女性中常见且可影响妊娠结局[1, 2]。我国于2012年颁布了第一版《妊娠和产后甲状腺疾病诊治指南》(以下简称指南)[3],2019年进行了修订[4]。指南指出,妊娠期临床甲状腺功能减退(以下简称甲减)的患病率为1.0%[4]。国内外数据表明[5, 6, 7],妊娠期临床甲减不仅与妊娠期高血压、妊娠期糖尿病(gestational diabetes mellitus,GDM)等妊娠并发症相关,还会增加流产、早产、低出生体重儿等不良妊娠结局风险。但两版指南均未涉及妊娠期严重甲减[促甲状腺激素(TSH)>20 mU/L]的相关内容[1]。目前国内外关于妊娠期严重甲减的研究相对较少。鉴于甲状腺功能对妊娠结局的影响,严重甲减的孕妇发生妊娠并发症及母胎/新生儿结局值得关注。甲减可导致可逆性的肾小球滤过率降低、血肌酐升高及24 h尿蛋白量增加,其可能与慢性肾脏病的进展相关[8]。严重甲减患者妊娠期亦可出现垂体增生[9, 10]。本研究旨在分析妊娠期严重甲减患者的妊娠结局,以期提高临床医师对该病的重视。
本研究为横断面调查,通过北京大学第一医院伦理委员会批准(批号:2019研299)。收集2007年1月至2020年12月在北京大学第一医院诊断为严重甲减,并具有妊娠结局的47例患者(48孕次)的临床资料。纳入标准:年龄18~45岁,孕期诊断为严重甲减,具有完整的病例资料。排除标准:重要器官功能障碍、除自身免疫性甲状腺炎外的其他自身免疫性疾病、严重子宫或阴道畸形。以出现妊娠并发症或母胎/新生儿不良结局任意1项为妊娠不良事件,将严重甲减患者分为有妊娠不良事件组(n=33)和无妊娠不良事件组(n=15)。
1.诊断标准:根据2019年《妊娠和产后甲状腺疾病诊治指南(第2版)》及北京大学第一医院建立的妊娠特异参考范围诊断甲减[4],以TSH>20 mU/L定义为严重甲减。因入选研究对象跨越了2012年及2019年两版指南,以分娩前TSH<3.0 mU/L定义为治疗达标,以严重甲减诊断的孕周至孕期首次TSH<3.0 mU/L的时间定义为首次达标时间。
2.观察指标:记录所有严重甲减患者孕期甲状腺功能、甲状腺自身抗体、尿常规、估计肾小球滤过率(eGFR)、孕中期24 h尿蛋白定量(UTP)、左甲状腺素(L-T4)治疗剂量及调整方案。记录患者妊娠结局,新生儿的性别、身高、头围、体重。甲状腺过氧化物酶抗体(TPOAb)或甲状腺球蛋白抗体(TgAb)任一抗体阳性定义为甲状腺自身免疫异常[11]。妊娠并发症及不良结局包括:妊娠期高血压、子痫/子痫前期、GDM(孕24~28周行口服葡萄糖耐量试验,5.1 mmol/L≤空腹血糖<7.0 mmol/L,餐后1 h血糖≥10.0 mmol/L,8.5 mmol/L≤餐后2 h血糖<11.1 mmol/L)、贫血(血红蛋白<110 g/L)、早产(<37周)、未足月胎膜早破(<37周)、胎盘早剥、羊水过多(>2 000 ml)、羊水过少(<300 ml)。母胎/新生儿不良结局包括:胎停育、胎死宫内、巨大胎儿(≥4 000 g)、低出生体重儿(<2 500 g)、胎儿畸形、胎儿宫内生长受限、低Apagar评分(出生1~5 min≤7分)、新生儿重症监护病房(NICU)住院。
采用SPSS 23.0软件进行数据整理和统计学分析。符合正态分布的计量资料用±s表示,两组数据比较采用独立样本t检验;非正态分布的计量资料用M(Q1,Q3)表示,两组数据比较采用Mann-Whitney U检验。计数资料用例(%)表示,两组数据组间比较采用χ²检验。双侧检验,检验水准α=0.05。
47例(48孕次)严重甲减患者年龄为(30.5±4.1)岁,全部为自然妊娠,分娩孕周为38.6(36.3,39.9)周,孕次(1.6±0.9)次,产次(1.1±0.5)次。其中第1次妊娠27例,2~4次妊娠者分别为13、6和2例。既往具有不良妊娠史共11例(13孕次),其中1例有2次不良产史(1次新生儿出生后死亡,原因不详;1次后代基因异常并存在智力障碍);7例有胎停育史(其中1例发生了2次胎停育),上述患者胎停育时均未查甲状腺功能;另外3例分别因血小板减低、胎儿染色体异常或胎死宫内进行引产。
47例(48孕次)孕期严重甲减患者诊断时的孕周中位数为7.0(6.0,8.8)周,其中43例(91.5%)于孕早期诊断,2例(4.3%)因孕期体重无增加及胎动减少于孕中期检查甲状腺功能并诊断,2例(4.3%)因胎动减少及羊水过少于孕晚期诊断,上述4例孕中晚期诊断的严重甲减患者均为本院未普遍筛查妊娠甲状腺疾病前分娩的患者,其均未行孕早期甲状腺功能的检测。诊断时TSH水平为32.6(22.1,54.5)mU/L,游离甲状腺素(FT4)水平为(49.8±3.3)pmol/L,孕期TSH为32.7(23.1,60.2)mU/L,孕期TSH监测次数为(6.7±3.6)次。
本研究中共40例患者进行了甲状腺相关抗体检测,TPOAb或TgAb任一抗体阳性有33例(82.5%)。所有严重甲减孕妇中,20例(42.6%)既往有甲减病史,甲减病因分别为桥本甲状腺炎9例(45%)、甲状腺切除术后7例(35%)(甲状腺癌6例、结节性甲状腺肿1例)、131I或抗甲状腺药物治疗甲亢后4例(20%);其中10例(50%)行孕前甲状腺功能检测,5例达标(TSH<2.5 mU/L)后妊娠。孕期新诊断的甲减共27例(57.4%),其中22例有甲状腺自身免疫异常,5例病因不详(2例未查甲状腺抗体,3例抗体阴性)。所有孕妇均在孕期接受了L-T4治疗,L-T4起始剂量为(89.6±37.9)μg/d,分娩前L-T4剂量为(98.6±43.9)μg/d。其中1例起始剂量25 μg,后由外院转诊至本院;24例(50%)L-T4治疗起始剂量≥100 μg/d。治疗后孕期TSH达标率为77.1%(37/48孕次),TSH首次达标时间为6.0(4.0,10.0)周。
严重甲减的47例(48孕次)患者中,40例(83.3%)患者完成分娩,其中顺产18例(45.0%),剖宫产17例(42.5%),产钳助产5例(12.5%)。新生儿均为单胎,男女比例0.8∶1,出生体重为(3 041±452)g,身高(49.4±2.1)cm,头围(33.6±0.7)cm。其余5例(10.4%)因胎停育于孕7.0~10.5周行清宫术,上述病例均未行胎儿染色体筛查;3例(6.3%)发生胎死宫内,分别于孕15周、孕33周和孕34周行引产术,羊水穿刺均未发现致病性染色体缺失/重复。
47例严重甲减患者的48孕次中,发生妊娠不良事件为33孕次(68.8%),详见表1。诊断严重甲减时的eGFR为(118.8±10.7)ml·min-1·1.73-2,无肾功能不全者。47例患者中,10例尿蛋白阳性,其中8例进行24 h UTP检测,3例孕中期UTP为1.6~8.3 g,其余5例正常。本研究中所有严重甲减的孕妇孕期均无视力或视野障碍、头痛等垂体受压或周围组织受压症状。
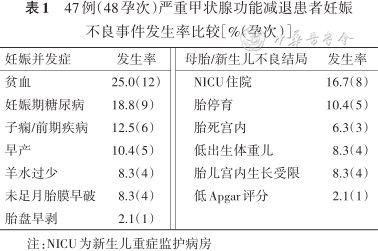
47例(48孕次)严重甲状腺功能减退患者妊娠不良事件发生率比较[%(孕次)]
47例(48孕次)严重甲状腺功能减退患者妊娠不良事件发生率比较[%(孕次)]
| 妊娠并发症 | 发生率 | 母胎/新生儿不良结局 | 发生率 | |
|---|---|---|---|---|
| 贫血 | 25.0(12) | NICU住院 | 16.7(8) | |
| 妊娠期糖尿病 | 18.8(9) | 胎停育 | 10.4(5) | |
| 子痫/前期疾病 | 12.5(6) | 胎死宫内 | 6.3(3) | |
| 早产 | 10.4(5) | 低出生体重儿 | 8.3(4) | |
| 羊水过少 | 8.3(4) | 胎儿宫内生长受限 | 8.3(4) | |
| 未足月胎膜早破 | 8.3(4) | 低Apgar评分 | 2.1(1) | |
| 胎盘早剥 | 2.1(1) |
注:NICU为新生儿重症监护病房
有妊娠不良事件患者TSH首次达标时间长于无妊娠不良事件患者(P=0.033),行TSH孕期检测次数反之较少(P=0.049)。两组患者诊断严重甲减时TSH、FT4水平以及治疗达标率差异均无统计学意义(均P>0.05)。见表2。
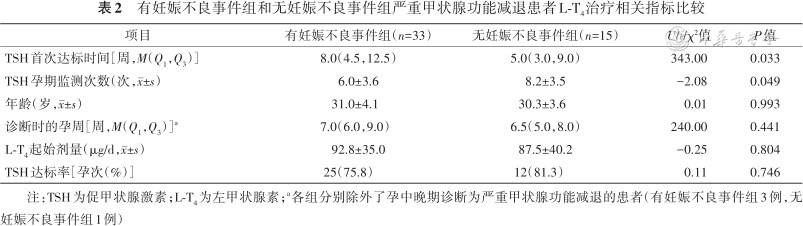
有妊娠不良事件组和无妊娠不良事件组严重甲状腺功能减退患者L-T4治疗相关指标比较
有妊娠不良事件组和无妊娠不良事件组严重甲状腺功能减退患者L-T4治疗相关指标比较
| 项目 | 有妊娠不良事件组(n=33) | 无妊娠不良事件组(n=15) | U/t/χ²值 | P值 |
|---|---|---|---|---|
| TSH首次达标时间[周,M(Q1,Q3)] | 8.0(4.5,12.5) | 5.0(3.0,9.0) | 343.00 | 0.033 |
| TSH孕期监测次数(次,±s) | 6.0±3.6 | 8.2±3.5 | -2.08 | 0.049 |
| 年龄(岁,±s) | 31.0±4.1 | 30.3±3.6 | 0.01 | 0.993 |
| 诊断时的孕周[周,M(Q1,Q3)]a | 7.0(6.0,9.0) | 6.5(5.0,8.0) | 240.00 | 0.441 |
| L-T4起始剂量(μg/d,±s) | 92.8±35.0 | 87.5±40.2 | -0.25 | 0.804 |
| TSH达标率[孕次(%)] | 25(75.8) | 12(81.3) | 0.11 | 0.746 |
注:TSH为促甲状腺激素;L-T4为左甲状腺素;a各组分别除外了孕中晚期诊断为严重甲状腺功能减退的患者(有妊娠不良事件组3例,无妊娠不良事件组1例)
妊娠期甲减与妊娠不良事件密切相关,而妊娠期发生严重甲减者多为个案病例。一项纳入9 872例甲减孕妇的病例对照研究报道,严重甲减(TSH>20 mU/L)者为109例,占1.1%[1],与本研究结果相近。本研究的严重甲减患者主要为甲状腺自身免疫异常、甲状腺切除术后及甲状腺功能亢进治疗后导致,因此有甲状腺疾病或甲状腺疾病治疗史的女性是妊娠期严重甲减的高危人群。严重甲减中,42.6%为孕前甲减,孕前甲状腺功能检测的10例中,仅5例TSH<2.5 mU/L。因此,对患有甲状腺疾病计划妊娠的女性,需在孕前积极监测甲状腺功能,TSH达标后再考虑妊娠,而即使孕前TSH达标,一旦发现妊娠也应及时监测甲状腺功能,积极调整L-T4用量,避免严重甲减的出现。本研究中,57.4%的严重甲减为孕期新诊断的甲减,提示孕早期进行甲状腺功能筛查具有重要意义。
甲减患者妊娠期高血压和GDM的患病率分别为16.1%~22%和14.8%~21.8%[5, 6,12]。本研究中子痫或前期疾病的患病率为12.5%,高于一般妊娠人群的妊娠高血压(7.6%)[13]及子痫前期(2.7%)[14]的患病率。孕期甲减可导致肾脏灌注减低、肾小球和肾小管对蛋白的滤过及重吸收障碍[8,15]。本研究中有3例UTP升高,且都合并子痫,考虑为高血压和甲减共同影响的结果。此外,本研究中所有严重甲减患者均未出现文献报道的妊娠中期垂体增生的情况[9, 10,16, 17],但临床医师仍需加强对严重甲减孕妇垂体占位效应症状的关注。
严重甲减增加妊娠不良结局的风险,那么积极L-T4替代治疗是否可以减少妊娠不良结局?Hirsch等[1]研究中,101例严重甲减孕妇治疗后的流产率和早产率分别为7.8%和2.9%,与甲状腺功能正常组差异无统计学意义。但本研究中严重甲减的孕妇治疗后胎停育的发生率和早产率均为10.4%,高于文献报道。进一步分析显示,无妊娠不良事件组患者孕期TSH监测次数更多,TSH首次达标时间更短,即积极治疗并使甲状腺功能尽快恢复正常可能减少妊娠不良事件的发生。本研究中严重甲减孕妇孕期TSH达标率为77.1%。所有患者中治疗起始剂量≥100 μg/d的比例仅占50.0%。可见,目前严重甲减妊娠女性仍存在起始剂量不足的现象,且孕期治疗达标率仍有待提高。
对于严重甲减妊娠女性的后代,Montoro等[18]报道了9例(11孕次)严重甲减孕妇(TSH>40 mU/L)分娩,6例(8孕次)治疗孕妇中,仅1例新生儿存在发育异常。其他文献中也报道了严重甲减孕妇经L-T4治疗后分娩的病例[19, 20, 21]。本研究中83.3%(40例)的严重甲减孕妇成功分娩,后代出生时生长发育未见异常。Haddow等[22]研究显示,妊娠甲减患者可对后代神经智力产生不利影响,但目前文献报道的严重甲减患者后代的随访时间尚短(30 d~2.7年)[9,18, 19]。因此,严重甲减妊娠患者如治疗及时,可以完成分娩,且后代出生时的生长发育情况可能均正常,但其后代神经智力等发育情况需长期随访以进一步明确。
本研究存在一定的局限性:(1)部分数据来自孕期甲状腺疾病筛查尚未普及前,对于严重甲减发生时间、流产率等信息可能存在偏倚;(2)回顾性研究,未获得后代远期神经智力发育的相关信息;(3)单中心研究,研究代表性受到一定限制。
综上,本研究证实对于妊娠甲减患者需加强管理,有甲状腺疾病史及治疗史的患者是妊娠期严重甲减的高危人群。孕前甲减患者计划妊娠时需TSH达标后再考虑妊娠。妊娠期严重甲减患者经及时、足量的L-T4替代治疗,尽快恢复正常的甲状腺功能可能改善妊娠结局,完成妊娠,并对后代出生时的生长发育可能无不良影响。
所有作者均声明不存在利益冲突



























