
患者男,64岁,因“呕血、黑便4 d” 入院。患者无腹痛、发热。既往有冠心病病史,不规律服用阿司匹林。体格检查:血压105/53 mmHg,神志清楚,贫血貌,腹软,无压痛反跳痛。血常规:红细胞2.45× 109/L,Hb 67 g/L。胃镜和结肠镜检查提示胃、十二指肠球部降部和大肠均未见异常,腹部增强CT发现腹主动脉壁和双侧髂动脉壁多发钙化斑块,腹主动脉近髂总动脉分叉处呈瘤样扩张,约25 mm× 24 mm,瘤体凸向十二指肠水平部,和十二指肠之间的脂肪间隙消失,未见造影剂溢入毗邻肠腔(图1)。患者入院后第10天再次便血3次,总量约1 300 ml,并出现意识丧失,血压进行性下降,动脉血气Hb 37 g/L,乳酸6 mmol/L,转入普外ICU给予输血和抗休克治疗。患者循环稳定后急诊行血管造影未见造影剂外溢,剖腹探查术中行胃十二指肠镜检查见胃腔和十二指肠球部、降部大量新鲜血液和血凝块,无出血点,十二指肠水平部有活动性出血,遂切开十二指肠探查,可见十二指肠水平部有一小溃疡,溃疡中心喷射状出血,与腹主动脉瘤相通,压迫出血时可触及肠壁外搏动的腹主动脉和质硬的腹主动脉钙化斑块,结合术前增强CT术中诊断:主动脉十二指肠瘘(aortoduodenal fistula,ADF)。行腹主动脉十二指肠瘘缝合关闭+胃窦离断关闭+胃空肠毕Ⅱ式Roux-en-Y吻合。术后出血停止,术后第5天行CT主动脉造影血管三维重建提示腹主动脉瘤,未见造影剂外溢(图2)。术后第20天患者再次出现便血,急诊行腹主动脉覆膜支架植入后患者再无消化道出血,痊愈出院。
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
患者男,64岁,因“呕血、黑便4 d” 入院。患者无腹痛、发热。既往有冠心病病史,不规律服用阿司匹林。体格检查:血压105/53 mmHg,神志清楚,贫血貌,腹软,无压痛反跳痛。血常规:红细胞2.45× 109/L,Hb 67 g/L。胃镜和结肠镜检查提示胃、十二指肠球部降部和大肠均未见异常,腹部增强CT发现腹主动脉壁和双侧髂动脉壁多发钙化斑块,腹主动脉近髂总动脉分叉处呈瘤样扩张,约25 mm× 24 mm,瘤体凸向十二指肠水平部,和十二指肠之间的脂肪间隙消失,未见造影剂溢入毗邻肠腔(图1)。患者入院后第10天再次便血3次,总量约1 300 ml,并出现意识丧失,血压进行性下降,动脉血气Hb 37 g/L,乳酸6 mmol/L,转入普外ICU给予输血和抗休克治疗。患者循环稳定后急诊行血管造影未见造影剂外溢,剖腹探查术中行胃十二指肠镜检查见胃腔和十二指肠球部、降部大量新鲜血液和血凝块,无出血点,十二指肠水平部有活动性出血,遂切开十二指肠探查,可见十二指肠水平部有一小溃疡,溃疡中心喷射状出血,与腹主动脉瘤相通,压迫出血时可触及肠壁外搏动的腹主动脉和质硬的腹主动脉钙化斑块,结合术前增强CT术中诊断:主动脉十二指肠瘘(aortoduodenal fistula,ADF)。行腹主动脉十二指肠瘘缝合关闭+胃窦离断关闭+胃空肠毕Ⅱ式Roux-en-Y吻合。术后出血停止,术后第5天行CT主动脉造影血管三维重建提示腹主动脉瘤,未见造影剂外溢(图2)。术后第20天患者再次出现便血,急诊行腹主动脉覆膜支架植入后患者再无消化道出血,痊愈出院。
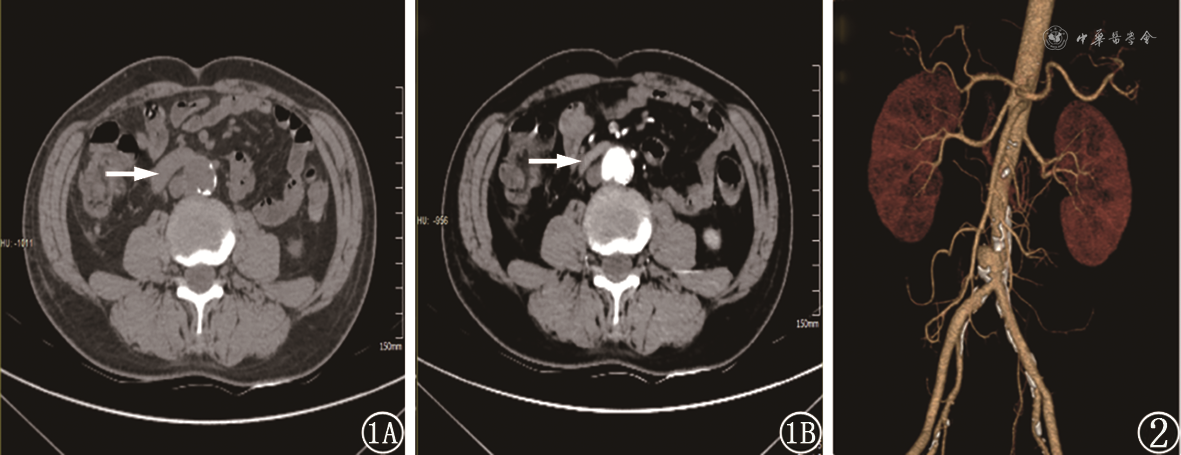

主动脉消化道瘘是一种极为罕见但致死率很高的疾病,发病率约为0.04%~0.07%[1],未经治疗的患者病死率几乎达到100%。最常见病因是主动脉瘤,其中73%与动脉粥样硬化相关[2]。因解剖毗邻关系,2/3的原发性ADF位于十二指肠第3段[3]。本例患者症状不典型,仅表现为便血,无腹痛和腹部搏动性包块。消化内镜和血管造影均未异常发现,增强CT提示腹主动脉瘤,但未见造影剂溢入毗邻肠腔的特异性征象,也未见主动脉瘤周围的后腹膜区域或瘤腔内出现异常气体。由于对原发性ADF认识不足,术前没有考虑到ADF的可能,导致术中剖开十二指肠探查才得以明确诊断。故对于消化道出血的患者,即使消化内镜和血管造影检查均阴性,但CT检查发现有腹主动脉瘤时仍要考虑到ADF的可能性。
所有作者均声明不存在利益冲突


























