
比较双节段跳跃型颈椎病患者行前路减压融合术(ACDF)中应用零切迹椎间融合器(ROI-C)和独立椎间融合器联合钛板椎间融合器的临床疗效的差异。
回顾性分析2017年6月至2020年6月在郑州大学第一附属医院接受手术治疗的62例双节段跳跃型颈椎病患者的临床资料,其中男38例,女24例,年龄(53.3±8.5)岁。33例采用ROI-C治疗,29例采用独立椎间融合器联合钛板椎间融合器(融合器+钛板组)。观察比较两组手术时间、术中出血量、吞咽困难Bazaz分级、日本骨科(JOA)评分、疼痛视觉模拟评分(VAS)、颈椎功能障碍指数(NDI)、融合节段平均椎间隙高度、C2~7 Cobb角变化及并发症情况。
术后随访(28±5)个月(16~34个月),ROI-C组手术时间(127.6±34.2)min,较融合器+钛板组的(157.1±43.9)min短,差异有统计学意义(P=0.004)。术后3个月,两组JOA、VAS评分均较术前明显改善,且两组间差异均无统计学意义(均P>0.05)。ROI-C组融合节段平均椎间隙高度术前为(6.02±1.03)mm,术后3个月提高至(8.38±1.47)mm,术后12个月为(8.16±1.40)mm,融合器+钛板组则分别为(6.24±1.05)、(8.58±1.18)和(7.87±0.73)mm,两组间同期差异均无统计学意义(均P>0.05)。术前ROI-C组颈椎Cobb角为10.5°±6.8°,术后3个月改善为19.2°±9.0°,术后12个月为18.2°±5.8°,融合器+钛板组则分别为10.9°±4.6°、18.5°±7.8°和17.1°±5.2°,两组间同期差异均无统计学意义(均P>0.05)。ROI-C组术后吞咽困难发生率为9.1%(3/33),融合器+钛板组37.9%(11/29),差异有统计学意义(P=0.007)。
对于双节段跳跃型颈椎病应用ROI-C和融合器+钛板均能取得良好效果。ROI-C在缩短手术时间、减少术后早期吞咽困难上更有优势。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
跳跃型颈椎病是颈椎退行性疾病,表现为不连续的颈椎节段椎间盘突出造成脊髓受压,正常间隙常位于病变间隙的中间或靠上、下水平[1]。在多节段脊髓型颈椎后路单开门椎管扩大成形术中应用跳跃式钛板固定获得满意的临床疗效[2]。颈椎前路间盘切除融合术(anterior cervical discectomy and fusion,ACDF)是一种常规手术方式治疗双节段跳跃型颈椎病[3],多节段的ACDF一般采用前置钛板固定[4]。而钛板植入过程繁琐,易引起周围软组织损伤、吞咽困难、生物力学改变等并发症[5]。零切迹融合器(cervical interbody fusion cage,ROI-C)系统安装简单且在前路椎体上因为无突出能有效避免上述并发症的发生,关于双ROI-C、双钛板固定和双独立椎间融合器治疗双节段跳跃型颈椎病均有文献报道,但很少有对于双节段跳跃型颈椎病关于ROI-C与独立椎间融合器联合钛板椎间融合器治疗的对比研究。本研究对比分析双节段跳跃型颈椎病采用ROI-C与独立椎间融合器联合钛板椎间融合器的疗效,供临床参考。
本研究采用回顾性队列研究,收集分析2017年6月至2020年6月郑州大学第一附属医院诊治双节段跳跃型颈椎病62例患者的病历资料。纳入标准:(1)术前有影像学(MRI、CT)证明为双节段跳跃型颈椎病;(2)症状上不同程度的躯体、四肢感觉、运动障碍且保守治疗至少3个月以上无效;(3)临床资料完整。排除标准:(1)多节段脊髓受压,后纵韧带和(或)黄韧带严重骨化需后路手术者;(2)外伤所致脊髓型颈椎;(3)既往有颈椎手术史者;(4)合并颈椎畸形、肿瘤或感染者;(5)重度骨质疏松症患者;(6)严重系统性疾病不能耐受手术者;(7)已知植入物过敏者;(8)临床资料不完整者。本研究为回顾性研究,符合《赫尔辛基宣言》对伦理的一般要求,术前医生充分告知各种内固定优缺点,患者根据自身意愿及经济状况选择内固定方式,签署手术知情同意书和相关耗材知情同意书。
共62例患者纳入本研究,其中男38例,女24例,年龄(53.3±8.5)岁。根据融合方式分为ROI-C组和融合器+钛板组,ROI-C组:男21例,女12例,年龄(52.7±7.7)岁,融合器+钛板组:男17例,女12例,年龄(53.9±9.5)岁,患者术后3个月、12个月门诊随访,随访时完成颈椎X线检查及相关评分,1年后进行电话随访。随访时间(28±5)个月(16~34个月)。两组基线资料差异均无统计学意义,具有可比性(表1)。
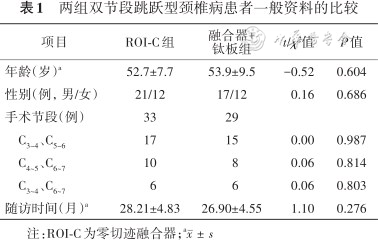
两组双节段跳跃型颈椎病患者一般资料的比较
两组双节段跳跃型颈椎病患者一般资料的比较
| 项目 | ROI-C组 | 融合器+ 钛板组 | t/χ²值 | P值 |
|---|---|---|---|---|
| 年龄(岁)a | 52.7±7.7 | 53.9±9.5 | -0.52 | 0.604 |
| 性别(例,男/女) | 21/12 | 17/12 | 0.16 | 0.686 |
| 手术节段(例) | 33 | 29 | ||
C3~4、C5~6 | 17 | 15 | 0.00 | 0.987 |
C4~5、C6~7 | 10 | 8 | 0.06 | 0.814 |
C3~4、C6~7 | 6 | 6 | 0.06 | 0.803 |
| 随访时间(月)a | 28.21±4.83 | 26.90±4.55 | 1.10 | 0.276 |
注:ROI-C为零切迹融合器;a
1. ROI-C组:术前指导患者进行气管、食管推移牵拉训练。气管插管,全身麻醉。患者取仰卧位,双肩背部垫高,颈椎略后伸。取颈前右中横切口,分层切开皮肤、皮下、颈阔肌;沿阔筋膜深层向上钝性分离,暴露深筋膜。沿胸锁乳突肌内缘纵行切开筋膜。从血管鞘内缘、内脏鞘外缘间隙进入椎体前方,推开内脏鞘,切开颈前疏松筋膜,插入定位针头,“C”型臂X线透视定位后标记。切开前纵韧带和责任椎间盘,如椎前骨赘增生,可用椎板咬骨钳将上下椎板前部骨赘咬除,撑开椎间隙,切除椎间盘组织,刮除上位椎体下缘、下位颈椎上缘增生骨组织,见硬膜囊膨胀,无受压情况,减压彻底后试模,选择合适大小的ROI-C(法国LDR公司)将同种异体骨(北京鑫康辰医学科技发展有限公司)充填融合器并按紧,分别置入责任间隙。以“C”型臂X线透视证实融合器位置满意,距椎体前缘约2 mm。分别用冲击器将两个弧形嵌片沿凹槽打入上、下椎体固定。“C”臂再次透视见位置理想。冲洗术野,认真止血。清点器械辅料无误后,置引流管一根,于切口一侧戳孔固定,并于切口内置引流条一根,逐层关闭术野,无菌敷料包扎切口,颈托固定。
2. 融合器联合钛板组:术前指导患者进行气管、食管推移牵拉训练。气管插管,全身麻醉。患者取仰卧位,双肩背部垫高,颈椎略后伸。取颈前右中横切口,分层切开皮肤、皮下、颈阔肌;沿阔筋膜深层向上钝性分离,暴露深筋膜。沿胸锁乳突肌内缘纵行切开筋膜。从血管鞘内缘、内脏鞘外缘间隙进入椎体前方,推开内脏鞘,切开颈前疏松筋膜,插入定位针头,“C”型臂X线透视定位后标记。切开前纵韧带和责任椎间盘,如椎前骨赘增生,可用椎板咬骨钳将上下椎板前部骨赘咬除,撑开椎间隙,切除椎间盘组织,刮除上位椎体下缘、下位颈椎上缘增生骨组织,见硬膜囊膨胀,无受压情况,减压彻底后试模,取合适大小的融合器(美国Stryker公司),将同种异体骨(北京鑫康辰医学科技发展有限公司)充填融合器并按紧,置入责任间隙(为上方颈椎节段C3~4或者C4~5)。同样方法减压另一跳跃节段(为下方颈椎节段C5~6或者C6~7)植入融合器后。以“C”型臂X线透视证实融合器位置满意。选取合适长短的颈前路钛板(美国Stryker公司),螺钉固定于下方颈椎节段正前方,透视见钛板及螺钉长短合适,位置理想。遂锁紧螺钉,冲洗术野,认真止血。清点器械辅料无误后,置引流管一根,于切口一侧戳孔固定,并于切口内置引流条一根,逐层关闭术野,无菌敷料包扎切口,颈托固定。
术后第1天拔除引流片,术后第2天拔除引流管,术后第2天佩戴颈托下床活动,术后第3天复查颈椎正侧位X线,术后颈托佩戴8周。
手术指标:手术时间、术中出血量和住院时间。临床疗效指标:(1)日本骨科协会评分(Japanese Orthopedic Association Scores,JOA):分别于术前、术后3个月及末次随访时评价脊髓神经功能,包含上、下肢运动和感觉及膀胱功能,满分17分,分值越低,其功能越差;(2)疼痛视觉模拟评分(visual analogue scale,VAS)分别于术前、术后3个月及末次随访时评估患者对颈肩肢体疼痛的主观感受程度,0分为无疼痛,10分为最严重,分值越大表明疼痛程度越重;(3)颈椎功能障碍指数(neck disability index,NDI)分别于术前、术后3个月及末次随访时评估患者颈椎功能受限程度,包括疼痛程度、个人护理、提物、阅读、头痛、注意力、睡觉、工作、驾驶和娱乐共10个方面。每项0~5分,总分越高功能残障程度越重。影像学指标:(1)行颈椎正侧位X线评价内固定位置、有无松动、移位、断裂;(2)融合节段平均椎间隙高度,测量方法:侧位X线上位融合节段椎体上下终板前、后缘距离和下位融合节段椎体上下终板前、后缘距离之和的平均值,与手术后2周测量相比,椎间盘高度损失超过3 mm则认为存在融合器沉降[6];(3)C2~7Cobb角:C₂椎体的下终板与C₇椎体下终板之间的夹角,反映颈椎前屈弧度;(4)椎间融合:X线上下椎体出现骨性链接,植骨区与椎板间无透亮线[7];术后并发症相关情况:有无声音嘶哑、脑脊液漏、切口感染、血肿形成、下肢深静脉血栓形成,术后吞咽困难根据吞咽困难Bazaz分级[8]、邻近节段退变(adjacent segment degeneration,ASD):邻近节段或跳跃节段有新的骨赘形成或先有骨赘增大,椎间隙变窄(≥30%)或前纵韧带钙化[9]。
应用SPSS 21.0软件进行统计学分析,符合正态分布的计量资料以表示,两组间比较采用独立样本t检验,组内比较采用配对样本t检验;计数资料以例(%)表示,组间比较采用χ²检验。双侧检验,取α=0.05。
两组手术均顺利完成,术中未发生血管及神经的损伤。ROI-C组手术时间为(127.6±34.2)min,术中出血量(42.6±32.6)ml,住院时间(8.9±1.6)d,融合器+钛板组手术时间(157.1±43.9)min,术中出血量(52.4±41.5)ml,住院时间(8.7±1.5)d,ROI-C组手术时间短于融合器+钛板组(t=-2.97,P=0.004),两组术中出血量与住院时间差异均无统计学意义(t=-1.04、0.46,均P>0.05)。
1. JOA评分:ROI-C组组内比较术后3个月,末次随访JOA评分均较术前有明显提高(t=-24.43、-26.43,均P<0.05),末次随访亦较术后3个月提高(t=-3.73,P<0.05)。融合器+钛板组组内比较术后3个月、末次随访时JOA评分均较术前有明显提高(t=-13.94、-21.49,均P<0.05),末次随访亦较术后3个月提高(t=-3.65,P<0.05),两组之间比较,术前、术后3个月、末次随访时差异均无统计学意义(均P>0.05,表2)。
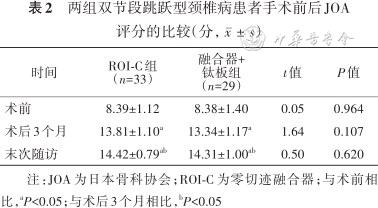
两组双节段跳跃型颈椎病患者手术前后JOA评分的比较(分,)
两组双节段跳跃型颈椎病患者手术前后JOA评分的比较(分,)
| 时间 | ROI-C组 (n=33) | 融合器+ 钛板组 (n=29) | t值 | P值 |
|---|---|---|---|---|
| 术前 | 8.39±1.12 | 8.38±1.40 | 0.05 | 0.964 |
| 术后3个月 | 13.81±1.10a | 13.34±1.17a | 1.64 | 0.107 |
| 末次随访 | 14.42±0.79ab | 14.31±1.00ab | 0.50 | 0.620 |
注:JOA为日本骨科协会;ROI-C为零切迹融合器;与术前相比,aP<0.05;与术后3个月相比,bP<0.05
2. NDI:ROI-C组组内比较术后3个月、末次随访NDI均较术前降低(t=24.60、25.20,均P<0.05),末次随访时亦较术后3个月降低(t=7.03,P<0.05)。融合器+钛板组组内比较术后3个月、末次随访NDI评分均较术前降低(t=17.01、21.20,均P<0.05),末次随访时亦较术后3个月降低(t=6.09,P<0.05)。两组比较术前、术后3个月、末次随访时差异均无统计学意义(均P>0.05,表3)。
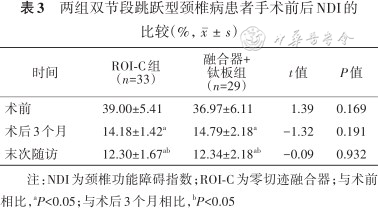
两组双节段跳跃型颈椎病患者手术前后NDI的比较(%,)
两组双节段跳跃型颈椎病患者手术前后NDI的比较(%,)
| 时间 | ROI-C组 (n=33) | 融合器+ 钛板组 (n=29) | t值 | P值 |
|---|---|---|---|---|
| 术前 | 39.00±5.41 | 36.97±6.11 | 1.39 | 0.169 |
| 术后3个月 | 14.18±1.42a | 14.79±2.18a | -1.32 | 0.191 |
| 末次随访 | 12.30±1.67ab | 12.34±2.18ab | -0.09 | 0.932 |
注:NDI为颈椎功能障碍指数;ROI-C为零切迹融合器;与术前相比,aP<0.05;与术后3个月相比,bP<0.05
3. VAS评分:ROI-C组内比较术后3个月、末次随访VAS评分均较术前降低(t=13.79、14.56,均P<0.05),末次随访时亦较术后3个月降低(t=3.28,P<0.05)。融合器+钛板组组内比较术后3个月、末次随访VAS评分均较术前降低(t=12.09、12.57,均P<0.05),末次随访时亦较术后3个月降低(t=4.01,P<0.05)。两组间比较术前、术后3个月、末次随访时差异均无统计学意义(均P>0.05,表4)。
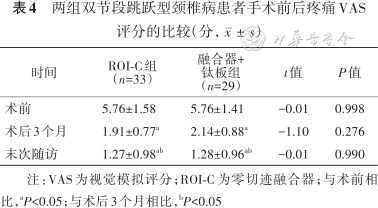
两组双节段跳跃型颈椎病患者手术前后疼痛VAS评分的比较(分,)
两组双节段跳跃型颈椎病患者手术前后疼痛VAS评分的比较(分,)
| 时间 | ROI-C组 (n=33) | 融合器+ 钛板组 (n=29) | t值 | P值 |
|---|---|---|---|---|
| 术前 | 5.76±1.58 | 5.76±1.41 | -0.01 | 0.998 |
| 术后3个月 | 1.91±0.77a | 2.14±0.88a | -1.10 | 0.276 |
| 末次随访 | 1.27±0.98ab | 1.28±0.96ab | -0.01 | 0.990 |
注:VAS为视觉模拟评分;ROI-C为零切迹融合器;与术前相比,aP<0.05;与术后3个月相比,bP<0.05
X线平片上显示,两组术后融合器均位置良好,无移位、松动、断裂。ROI-C组组内比较术后3个月、术后12个月、末次随访融合节段平均椎间隙高度均较术前升高(t=-9.30、-8.76、-8.86,均P<0.05),术后12个月、末次随访亦均较术后3个月降低(t=3.02、3.44,均P<0.05)。融合器+钛板组组内比较术后3个月、术后12个月、末次随访融合节段平均椎间隙高度均较术前升高(t=-7.49、-6.58、-5.72,均P<0.05),术后12个月、末次随访亦均较术后3个月降低(t=4.70、4.90,均P<0.05)。两组组间比较术前、术后3个月、术后12个月、末次随访时差异均无统计学意义(均P>0.05,表5)。
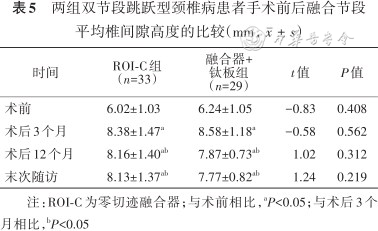
两组双节段跳跃型颈椎病患者手术前后融合节段平均椎间隙高度的比较(mm,)
两组双节段跳跃型颈椎病患者手术前后融合节段平均椎间隙高度的比较(mm,)
| 时间 | ROI-C组 (n=33) | 融合器+ 钛板组 (n=29) | t值 | P值 |
|---|---|---|---|---|
| 术前 | 6.02±1.03 | 6.24±1.05 | -0.83 | 0.408 |
| 术后3个月 | 8.38±1.47a | 8.58±1.18a | -0.58 | 0.562 |
| 术后12个月 | 8.16±1.40ab | 7.87±0.73ab | 1.02 | 0.312 |
| 末次随访 | 8.13±1.37ab | 7.77±0.82ab | 1.24 | 0.219 |
注:ROI-C为零切迹融合器;与术前相比,aP<0.05;与术后3个月相比,bP<0.05
ROI-C组组内比较术后3个月、术后12个月、末次随访C2~7 Cobb角均较术前升高(t=-5.09、-5.80、-6.18,均P<0.05)。融合器+钛板组组内比较术后3个月、术后12个月、末次随访C2~7 Cobb角均较术前升高(t=-6.01、-5.37、-4.96,均P<0.05)。两组组间比较术前、术后3个月、术后12个月、末次随访时差异均无统计学意义(均P>0.05,表6)。
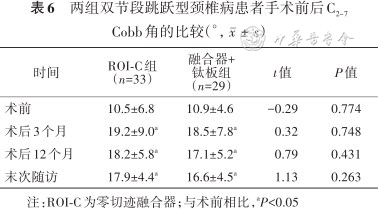
两组双节段跳跃型颈椎病患者手术前后C2~7Cobb角的比较(°,)
两组双节段跳跃型颈椎病患者手术前后C2~7Cobb角的比较(°,)
| 时间 | ROI-C组 (n=33) | 融合器+ 钛板组 (n=29) | t值 | P值 |
|---|---|---|---|---|
| 术前 | 10.5±6.8 | 10.9±4.6 | -0.29 | 0.774 |
| 术后3个月 | 19.2±9.0a | 18.5±7.8a | 0.32 | 0.748 |
| 术后12个月 | 18.2±5.8a | 17.1±5.2a | 0.79 | 0.431 |
| 末次随访 | 17.9±4.4a | 16.6±4.5a | 1.13 | 0.263 |
注:ROI-C为零切迹融合器;与术前相比,aP<0.05
术后3个月,ROI-C组66个融合间隙中22个达到椎间骨性融合,融合率为33.3%,融合器+钛板组58个融合间隙中19个达到骨性融合,融合率为32.8%,两组之间椎间融合情况比较差异无统计学意义(χ²=0.01,P=0.946)。术后6个月,ROI-C组66个融合间隙中53个达到骨性融合,融合率为80.3%,融合器+钛板组58个融合间隙中49个达到骨性融合,融合率为84.5%,两组之间椎间融合情况比较差异无统计学意义(χ²=0.37,P=0.543)。术后1年,两组病例均达到骨性融合。
关于吞咽困难ROI-C组术后发生率为9.1%(3/33),均表现为轻度吞咽困难,融合器+钛板组37.9%(11/29)(8例轻度、3例中度),组间差异有统计学意义(χ²=7.34,P=0.007)。均经雾化等保守治疗。术后3个月,两组均无残留吞咽困难患者,两组术后均无声音嘶哑、脑脊液漏、切口感染、血肿形成、下肢深静脉血栓形成并发症。在ROI-C组术后未观察到ASD发生,融合器+钛板组中6.9%(2/29)(2例均发生在跳跃节段,钛板椎间融合器上方椎间隙),两组间差异无统计学意义(χ²=2.35,P=0.125)。融合器+钛板组独立椎间融合器未观察到ASD的发生,钛板椎间融合器6.9%(2/29),两组间差异无统计学意义(χ²=2.07,P=0.150)。
1. ROI-C组病例:患者男,62岁,诉反复颈肩部疼痛3年,伴四肢麻木、无力4个月,加重1个月。JOA评分9分,NDI为44.0%,VAS评分7分,据术前MRI(图1A)、CT(图1B)检查诊断为C4~5、C6~7跳跃型颈椎病,X线侧位片测量C2~7Cobb角为5.2°,病变节段平均椎间隙高度为5.47 mm(图1C、D),手术过程顺利,手术时间90 min,术中出血量20 ml,术后症状缓解,术后C2~7 Cobb角为22.3°,融合节段平均椎间隙高度为9.95 mm(图1E、F),术后无吞咽困难情况发生。术后3个月JOA评分14分,NDI为14.0%,VAS评分2分,术后3个月C2~7 Cobb角为23.4°,融合节段平均椎间隙高度为8.36 mm(图1G、H)。末次随访JOA评分15分,NDI为12.0%,VAS评分2分。


2. 融合器+钛板组病例:患者男,61岁,诉双手麻木伴左上肢疼痛、无力6个月。据术前MRI、CT检查诊断为C3~4、C6~7跳跃型颈椎病,JOA评分8分,NDI为38.0%,VAS评分6分,据术前MRI(图2A)、CT(图2B)检查诊断为C3~4、C6~7跳跃型颈椎病,X线侧位片测量C2~7 Cobb角为4.53°,病变节段平均椎间隙高度为5.38 mm(图2C、D),手术过程顺利,手术时间190 min,术中出血量50 ml,术后症状缓解,术后C2~7 Cobb角为18.6°,融合节段平均椎间隙高度为8.62 mm(图2E、F),术后出现轻度吞咽困难,经雾化等保守治疗后,术后3个月随访时已无吞咽困难症状。术后3个月JOA评分13分,NDI为14.0%,VAS评分2分,术后3个月C2~7 Cobb角为17.5°,融合节段平均椎间隙高度为7.88 mm(图2G、H)。末次随访JOA评分为15分,NDI为12.0%,VAS评分为1分。


跳跃节段型颈椎病是一种少见的、年龄依赖性的退行性椎间盘疾病,严重损害患者的生活质量。ACDF是一种常规治疗跳跃节段型颈椎病的手术方式,但选择何种内固定方式,目前尚存争论。单纯使用一块钛板将上下责任节段和非责任节段一同融合,容易造成颈椎僵硬和活动受限[10, 11]。分段融合,仅使用独立椎间融合器虽能保持良好的颈椎活动度,但易致假关节的形成、融合器沉降和颈椎后凸畸形[12]。使用双钛板固定手术耗时,且术后受两块板的影响,容易发生相邻节段骨化[13]。ROI-C是一种新型自锁式自稳型融合器。由于其价格昂贵且颈椎上位椎体在临床手术中因下颌骨阻碍,放置钛板困难,对于跳跃节段型颈椎病可采用单纯融合器+钛板的治疗方案。无论使用哪种内固定方式,目的是解除神经压迫、恢复椎间隙高度、增加颈椎生理曲度。
在本研究中,两种融合方式术后神经症状均有明显改善,两组对比差异无统计学意义。本研究中的两组术后3、12个月和末次随访颈椎前凸角较术前均得到提高并维持,组间和组内差异无统计学意义,与既往研究一致[14]。两组融合节段平均椎间隙高度均较术前提高,在术后3个月对比术后12个月及末次随访椎间隙高度出现了少许丢失,可能是融合器的沉降导致,有研究发现融合器的沉降多发生在术后的前3个月[15]。本研究中两组在术后12个月均获得骨性融合,两组之间各时间点融合率差异亦均无统计学意义。ROI-C组手术时间明显低于融合器+钛板组,其原因可能是ROI-C安装相对简单,步骤简化。吞咽困难是常见的ACDF术后并发症,既往研究称ROI-C治疗跳跃型颈椎病能降低吞咽困难的发生率[16],可能归因于ROI-C设计巧妙避免了术后对椎前食管的刺激、手术时间缩短、所需手术视野较小,术中对食管牵拉刺激小。ACDF手术不可避免地降低了手术节段的运动范围并增加了融合节段相邻节段的移动性,导致术后融合节段相邻节段骨化[17]。本研究中,ROI-C组未出现ASD,融合器+钛板组发现了2例ASD(2例均发生在跳跃节段,钛板椎间融合器上方椎间隙),发生率为6.9%(2/29),通过对比发现ROI-C比融合器+钛板能降低ASD的发生。其原因可是ROI-C较钛板可植入远离相邻椎间盘的位置,降低了术后邻近节段骨化发展的风险[18]。
综上,对于双节段跳跃型颈椎病,双ROI-C或独立椎间融合器+钛板椎间融合器,均能有效地解除神经压迫症状,增加椎间隙高度,恢复并维持颈椎生理曲度,且ROI-C较独立椎间融合器+钛板椎间融合器可缩短手术时间,减少术后吞咽困难的发生,降低术后ASD的发生,因此ROI-C可成为治疗双节段跳跃型颈椎病有效的术式选择。本研究缺乏术后颈椎过屈过伸位及MRI的检查,缺乏对两种融合方式对跳跃节段活动度和椎间盘信号变化的进一步研究;此外本研究样本量较小,随访时间较短,病例选择存在偏倚,可能在一定程度上影响结论的准确性。尚需大样本的长期研究。
所有作者均声明不存在利益冲突































