
比较红霉素眼膏联合3M透明膜和维生素A眼用凝胶联合3M透明膜在头颈部全身麻醉手术中的眼表保护作用。
选择2021年6至12月在首都医科大学附属北京同仁医院择期行全身麻醉下头颈部手术的患者120例,其中男58例,女62例,年龄(46±12)岁。采用随机数字表法将患者分为两组:红霉素眼膏联合3M透明膜组(简称红霉素眼,n=60)和维生素A眼用凝胶联合3M透明膜组(简称维A眼,n=60)。红霉素眼滴入红霉素眼膏,之后使用3M透明膜粘贴;维A眼滴入维生素A眼用凝胶,之后也使用3M透明膜粘贴;两组患者的对照眼均单纯使用3M透明膜粘贴。对每例患者在麻醉诱导前、麻醉恢复室(PACU)内以及术后1 d进行3次手持裂隙灯检查。主要观察指标为各眼别角膜荧光素钠染色(CFS)评分。次要观察指标包括干眼症状评估(SANDE)调查问卷评分、基础泪液分泌试验(SIt)、泪膜破裂时间(BUT)以及不良反应发生率。
红霉素眼和维A眼在PACU内的CFS评分分别为(0.62±0.16)、(0.13±0.01)分,与诱导前基线指标相比均升高(均P<0.05);且红霉素眼在PACU时的CFS评分高于维A眼(P=0.007)。与诱导前相比,红霉素眼在PACU时的SIt明显增加[(16.0±1.3)比(11.4±4.9)mm,P=0.017],维A眼在PACU时的SIt明显下降[(10.2±3.6)比(12.4±5.5)mm,P=0.046];红霉素眼在PACU时的SIt高于维A眼(P=0.013)。红霉素眼和维A眼在PACU时BUT分别为(6.4±2.5)、(6.8±2.1)s,均低于诱导前(均P<0.05);红霉素眼和维A眼间BUT和SANDE评分差异均无统计学意义(均P>0.05)。红霉素眼在PACU时不良反应包括黏滞感(66.7%,40/60)、结膜充血(21.7%,13/60)、刺痛(8.3%,5/60)、视物模糊(58.3%,35/60),发生率均高于维A眼的30.0%(18/60)、5.0%(3/60)、0、6.7%(4/60)(均P<0.05)。
对于全身麻醉下头颈部手术患者,与联合使用红霉素眼膏和3M透明膜相比,术中联合使用维A眼用凝胶和3M透明膜能更好地预防术后眼表损伤。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
眼表损伤是非眼科全身麻醉手术后常见的术后并发症,据研究报道其发生率可达59%[1],暴露性角膜炎和干眼的发生会使得患者在术后出现眼红、眼痛、流泪不止等不适症状,不仅影响患者恢复,若不加以治疗,还可能导致角膜溃疡等严重眼部并发症[2, 3]。全身麻醉时患者眼睑闭合不全、瞬目消失,泪液分泌减少,且头颈部手术患者因手术部位距离眼睛较近等特殊性,更易发生围手术期眼表损伤。因此,头颈部全身麻醉术中的眼表保护问题值得眼科医生、麻醉医生及手术室护士共同重视。
全身麻醉术中如何进行眼表保护至今无标准化方案,国内外常用的方法有粘贴胶布或3M眼贴使眼睑闭合、使用生理盐水棉垫湿敷、佩戴护目镜、使用无菌生物辅料覆盖眼睑等,但均存在局限性,术后部分患者仍会主诉眼干、眼涩等症状[4]。维生素A棕榈酸酯眼用凝胶(简称维A眼用凝胶)是一款主要用于眼表损伤后修复角膜上皮细胞的药物,常用于干眼、睑板腺功能障碍、暴露性角膜炎的辅助治疗,可应用于全身麻醉术中眼表保护。目前,有些麻醉中心使用红霉素眼膏进行术中眼表保护。本研究旨在比较维A眼用凝胶联合3M 透明膜(维A眼)与红霉素眼膏联合3M透明膜(红霉素眼)在全身麻醉头颈部手术中对眼表的保护作用。
本研究为随机对照试验,经首都医科大学附属北京同仁医院伦理委员会批准(编号TRECKY2021-137),并与患者签署知情同意书。
1. 样本量计算:根据预实验,维A眼和红霉素眼角膜荧光素钠染色(corneal fluorescein staining,CFS)评分分别为(0.20±0.05)、(0.60±0.20)分,取α=0.05,1-β=0.8,采用PASS软件计算样本量为每组55例,按脱落率10%估算,纳入样本量每组60例。
2. 研究对象:选择2021年6至12月首都医科大学附属北京同仁医院择期行全身麻醉下头颈部手术的患者120例,年龄21~63(46±12)岁,男58例,女62例。(1)纳入标准:年龄18~75岁;美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级为Ⅰ~Ⅱ级;手术时长>1.5 h。(2)排除标准:有角膜炎等眼部活动性疾病者;CFS>3分者;患有眼睑内翻、外翻、倒睫等影响基础泪液分泌试验(schirmer I test,SIt)、泪膜破裂时间(break-up time,BUT)的眼表疾病者;SIt<5 mm且BUT<5 s者;Robertson意识评分<4分,无法配合检查者;对术中所用药物过敏者;参加其他临床验证者或研究者认为不宜参加本试验者。采用随机数字表法将患者分为两组:红霉素眼膏联合3M透明膜组(红霉素眼,n=60)和维A眼用凝胶联合3M 透明膜组(维A眼,n=60)。
1. 麻醉方法:两组患者均采用全凭静脉麻醉方式。诱导药物为:甲泼尼龙40 mg,阿托品0.5 mg,咪达唑仑1 mg,舒芬太尼5~20 μg,丙泊酚2 mg/kg,顺阿曲库铵0.1~0.2 mg/kg;维持药物为:丙泊酚6~8 mg·kg-1·h-1、瑞芬太尼0.15~0.20 μg·kg-1·h-1,维持脑电双频指数在40~60之间,平均动脉压和心率较基础值变化<20%。术毕给予肌肉松弛拮抗药新斯的明0.04 mg/kg+阿托品0.02 mg/kg。
2. 红霉素眼眼表保护方法:使用红霉素眼膏联合3M透明膜。将0.5%红霉素眼药膏约0.5 g滴入患者试验眼结膜囊,轻轻闭合上下眼睑后,将3M透明膜贴于试验眼,完全覆盖。手术结束后、麻醉清醒前,轻轻揭去透明膜(由上眼睑向下眼睑方向)。对照眼单纯使用3M透明膜进行粘贴。
3. 维A眼眼表保护方法:使用维A眼用凝胶联合3M透明膜。将维A眼用凝胶滴入患者试验眼结膜囊内,闭合上下眼睑后,随后用3M透明膜粘贴,完全覆盖。对照眼单纯使用3M透明膜进行粘贴。
4. 主要观察指标:主要观察指标为CFS评分。将荧光素钠染色条用氯霉素眼药水湿润后,去掉多余水分,在患者下睑结膜鼻侧、中央、颞侧各点1次,嘱受试者闭眼3 s后睁眼,瞬目5次后,用钴蓝色裂隙灯观察角膜着染情况。根据美国国家眼科研究所/行业工作组指南,分别对角膜5个区域(中间、鼻侧、颞侧、上方、下方)评分,每个区域0~3分,可定量测定眼表损伤程度,分数越高,眼表损伤越重[5]。评估示意图见图1。


5. 次要观察指标:在全身麻醉诱导前、患者苏醒后在麻醉恢复室(post anesthesia care unit,PACU)内、术后1 d,由1名固定的眼科医生手持裂隙灯在床旁完成暴露性角膜炎相关症状及客观检查指标数据收集,该眼科医生对患者具体试验分组与试验眼别均不知情。(1)主观症状评分:使用干眼症状评估(symptom assessment in dry eye,SANDE)调查问卷,该问卷基于视觉模拟量表由两部分组成,简短易行,可定量测定干眼症状的频率和严重程度[6],包括结膜充血、黏滞感、眼睛干涩、视物模糊。(2)SIt:在无眼部表面麻醉的情况下,将泪液检测滤纸上端反折5 mm,置于下眼睑中外1/3结膜囊内,嘱受试者闭眼5 min后取出,读取滤纸湿润长度,低于10 mm/5 min为异常。(3)BUT:将荧光素钠染色条用氯霉素眼药水湿润后,去掉多余水分,在受试者下睑结膜鼻侧、中央、颞侧各点1次,嘱受试者闭眼3 s后睁眼,用钴蓝色裂隙灯观察泪膜,用秒表记录从最后1次瞬目开始,到出现泪膜破裂斑的时间,如上反复测量3次,取平均值。(4)不良反应发生率:记录两组患者眼部黏滞感、结膜充血、刺痛、视物模糊的发生率。
采用SPSS 22.0软件进行统计分析。正态分布的计量资料以表示,两组间比较采用独立样本t检验;组内不同时间点比较,采用双因素重复测量方差分析;计数资料采用频数及百分率描述,组间比较采用χ²检验或Fisher确切概率法检验。双侧检验,检验水准α=0.05。
两组患者的年龄、性别、体质指数、麻醉时间和手术种类比较,差异均无统计学意义(均P>0.05),结果见表1。
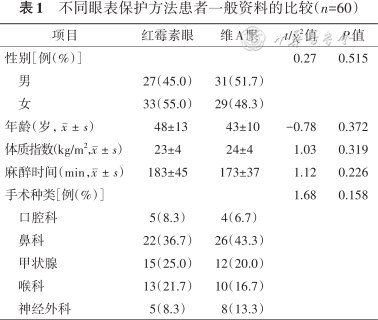
不同眼表保护方法患者一般资料的比较(n=60)
不同眼表保护方法患者一般资料的比较(n=60)
| 项目 | 红霉素眼 | 维A眼 | t/χ2值 | P值 |
|---|---|---|---|---|
| 性别[例(%)] | 0.27 | 0.515 | ||
| 男 | 27(45.0) | 31(51.7) | ||
| 女 | 33(55.0) | 29(48.3) | ||
| 年龄(岁,) | 48±13 | 43±10 | -0.78 | 0.372 |
| 体质指数(kg/m2,) | 23±4 | 24±4 | 1.03 | 0.319 |
| 麻醉时间(min,) | 183±45 | 173±37 | 1.12 | 0.226 |
| 手术种类[例(%)] | 1.68 | 0.158 | ||
| 口腔科 | 5(8.3) | 4(6.7) | ||
| 鼻科 | 22(36.7) | 26(43.3) | ||
| 甲状腺 | 15(25.0) | 12(20.0) | ||
| 喉科 | 13(21.7) | 10(16.7) | ||
| 神经外科 | 5(8.3) | 8(13.3) |
在诱导前,两组患者CFS评分差异无统计学意义(P=0.311),说明两组CFS基线一致,具有可比性。组内比较表明,与诱导前相比,红霉素眼和维A眼的CFS评分均表现为在PACU内升高,术后1 d评分回落,存在时间效应(F时间=3.79,P<0.001)。两眼别CFS评分在不同时间点变化时间因素和眼别因素不存在交互效应(F交互=1.49,P=0.259),说明两眼别CFS变化随时间变化一致,两眼别在PACU与诱导前相比差异均有统计学意义(均P<0.05),在术后1 d时与诱导前相比差异均无统计学意义(均P>0.05)。两组间CFS评分比较差异有统计学意义(F分组=13.72,P=0.008),红霉素眼在PACU时的CFS评分高于维A眼(P<0.05),说明维A眼具有更好的眼表保护效果,结果见表2。
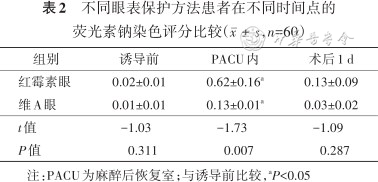
不同眼表保护方法患者在不同时间点的荧光素钠染色评分比较(,n=60)
不同眼表保护方法患者在不同时间点的荧光素钠染色评分比较(,n=60)
| 组别 | 诱导前 | PACU内 | 术后1 d |
|---|---|---|---|
| 红霉素眼 | 0.02±0.01 | 0.62±0.16a | 0.13±0.09 |
| 维A眼 | 0.01±0.01 | 0.13±0.01a | 0.03±0.02 |
| t值 | -1.03 | -1.73 | -1.09 |
| P值 | 0.311 | 0.007 | 0.287 |
注:PACU为麻醉后恢复室;与诱导前比较,aP<0.05
在麻醉诱导前,红霉素眼和维A眼之间SIt、BUT、SANDE评分的基线水平差异均无统计学意义(均P>0.05),说明两组基线一致,具有可比性,结果见表3。

不同眼表保护方法患者在不同时间点的次要结局比较(n=60)
不同眼表保护方法患者在不同时间点的次要结局比较(n=60)
| 项目 | 红霉素眼 | 维A眼 | t/χ2值 | P值 |
|---|---|---|---|---|
| SIt(mm,) | ||||
| 诱导前 | 11.4±4.9 | 12.4±5.5 | 0.08 | 0.994 |
| PACU | 16.0±1.3a | 10.2±3.6a | 5.78 | 0.013 |
| 术后1 d | 9.1±5.2 | 10.6±5.0 | 0.01 | 0.878 |
| BUT(s,) | ||||
| 诱导前 | 8.6±3.2 | 8.4±3.5 | -0.14 | 0.887 |
| PACU | 6.4±2.5a | 6.8±2.1a | 0.37 | 0.716 |
| 术后1 d | 7.3±3.0 | 7.1±2.9 | 0.34 | 0.735 |
| SANDE评分(分,) | ||||
| 诱导前 | 23±11 | 25±9 | 0.33 | 0.742 |
| PACU | 18±11 | 19±11 | 0.25 | 0.803 |
| 术后1 d | 21±15 | 21±10 | 0.85 | 0.403 |
| 不适症状[例(%)] | ||||
| 黏滞感 | 40(66.7) | 18(30.0) | 16.53 | <0.001 |
| 结膜充血 | 13(21.7) | 3(5.0) | 7.71 | 0.014 |
| 刺痛 | 5(8.3) | 0(0) | 7.15 | 0.029 |
| 视物模糊 | 35(58.3) | 4(6.7) | 52.57 | <0.001 |
注:SIt为泪液分泌量;BUT为泪膜破裂时间;SANDE为干眼症状评估;PACU为麻醉后恢复室;与诱导前比较,aP<0.05
1. SIt:组内比较,红霉素眼和维A眼存在交互效应(F交互=9.88,P=0.038)和时间效应(F时间=45.75,P<0.001)。与诱导前相比,红霉素眼的SIt在PACU时升高且差异有统计学意义(P<0.05),在术后1 d回落,差异无统计学意义(P>0.05);与诱导前相比,维A眼在PACU时下降且差异有统计学意义(P<0.05),术后1 d回升,差异无统计学意义(P>0.05);组间比较差异有统计学意义,即存在分组效应(F分组=2.94,P<0.001),在PACU时红霉素眼SIt明显高于维A眼(P<0.05)。结果见表3。
2. BUT:红霉素眼和维A眼不存在交互效应(F交互=3.18,P=0.118),存在时间效应(F时间=17.19,P<0.001)。与诱导前相比,两眼别BUT均在PACU时最低,差异有统计学意义(均P<0.05),术后1 d时BUT均回升,但差异均无统计学意义(均P>0.05)。组间比较差异无统计学意义,即不存在分组效应(F分组=1.49,P=0.261)。结果见表3。
3. SANDE评分:红霉素眼和维A眼不存在时间效应(F时间=3.51,P=0.051)和交互效应(F交互=0.81,P=0.450);组间SANDE评分比较差异无统计学意义,即不存在分组效应(F分组=0.24,P=0.629)。结果见表3。
4. 不良反应:红霉素眼在PACU中的不良反应发生率均高于维A眼(均P<0.05),结果见表3。
头颈部手术全身麻醉后出现眼表损伤的原因可能包括以下几点:(1)全身麻醉诱导过程中操作不当使得面罩损伤角膜,同时面罩吸氧时气体的流动加速了泪液蒸发[7];(2)全身麻醉药物的多方面作用:抗胆碱药物会抑制泪液分泌,泪液渗透压升高,泪液高渗,可引起眼表上皮细胞的高渗,从而刺激眼表产生炎症级联反应;肌松药物使眼睑部分或完全闭合不全,失去对眼表的保护作用[8];(3)头颈部手术的特殊性:头颈部手术中无影灯持续照射,散发的热量使暴露的角膜干燥,导致眼表稳态失衡;消毒范围覆盖眼睛时,消毒液的化学性刺激;头颈部手术操作部位局限,包头巾的边缘、无菌单、助手均可能直接或间接压迫眼球,引起角膜血供减少,角膜缺氧、水肿、上皮细胞损伤;下咽癌、喉癌根治术等头颈部手术时间较长;鼻科、耳科手术要求控制性降压,从而导致眼部低灌注,也可导致眼泪生成减少和角膜缺氧,因此头颈部手术患者更易发生围手术期眼表损伤,手术室护士应重视头颈部手术患者的术中眼睛护理。
非眼部全身麻醉术中眼表保护方法已有多篇文献报道,但最佳方法暂无定论[9, 10, 11]。胶布横向粘贴能够预防术后角膜上皮损伤,但粘贴不当或苏醒阶段未及时去除胶布可能造成眼表机械性损伤。抗生素眼膏可有效避免全身麻醉术后眼部并发症,Grover等[12]使用氯霉素眼膏进行术中眼表保护,发现患者术后角膜上皮损伤的发生率较单独使用胶布粘贴眼睑组低,同时基础泪液分泌量的损失率更低;崔学军等[13]报道,采用红霉素涂抹双眼,相比于仅用湿盐水纱布覆盖双眼,可以使术后眼部并发症发生率从28.0%降低到6.4%。
维A眼用凝胶,其质地较人工泪液黏稠,用药后结膜囊内发生“凝胶-水样-凝胶”反应,配合3M透明膜可以延长在眼表的停留时间[14]。维A眼用凝胶在术中眼睑闭合的情况下能够帮助泪液成分停留在眼表,有助于脂质层的重新分布,避免水分的进一步减少[15]。许多干眼患者,尤其是中老年、围绝经期或长期面对视频终端的人群,尽管已出现干眼相关体征,但由于未出现明显症状,并不会到眼科就诊和提前干预,在已患有干眼等眼表疾病或已表现出眼表稳态失衡的患者中,术中使用维A眼用凝胶可以有效预防术后眼表损伤的发生。王方方等[16]报道,采用医用水凝胶并覆盖3M透明膜的眼保护方法能比红霉素更有效减少眼部不适感及并发症,与本研究结果一致。
本研究中,在PACU时红霉素眼比维A眼的CFS评分显著升高,说明与红霉素相比,维A眼用凝胶能更有效预防术中眼表损伤。且红霉素眼术后眼部不适症状发生率明显高于维A眼用凝胶组,结果与既往研究报道一致[17, 18]。因此不推荐红霉素眼膏用于头颈部手术中的眼表保护,原因如下:(1)抗生素眼膏本身存在轻度过敏反应、刺激感、充血、水肿、眼痒等药物不良反应,Rark和Kim[19]曾报道抗生素眼膏用于头颈手术时出现了眶周、结膜囊及上唇严重水肿的过敏反应;(2)红霉素眼膏黏稠度高,不易擦拭干净,残留于眼睑内的药膏致使患者苏醒后有异物感、黏滞感、视物不清的症状,由于未完全清醒,患者会无意识搓揉眼睑,可能造成术后眼表损伤和眼部感染[20],本研究中患者在PACU时红霉素眼的泪液分泌量增加可能与患者揉眼和药物刺激有关;(3)广泛使用抗生素存在细菌耐药风险[21]。
既往大多研究选择胶布为对照组,有研究表明,若患者眼表环境健康,在单纯使用胶布粘贴眼睑保护眼表的情况下,全身麻醉导致的泪液分泌减少并不会对眼表产生损害[18]。而3M透明膜与胶布比较,更具有弹性、透气性和防水性,可与面部皮肤紧密贴合,防止水分蒸发,也能有效防止液体渗透对眼部的刺激。因此,本研究对照眼使用3M透明膜粘贴。
本研究的不足之处为未纳入视力作为观察指标,研究结果中所选用的指标更加客观方便;本研究为单中心研究,结论的外延性有待更多临床研究进行证实;未来将进行长期随访。
综上所述,与联合使用红霉素眼膏和3M透明膜相比,术中联合使用维A眼用凝胶和3M透明膜能更好地预防术后眼表损伤,推荐用于长时间的头颈部手术患者。
所有作者均声明不存在利益冲突



























