
调查异位妊娠发生的相关危险因素,为进一步预防及减少异位妊娠的发病提供科学依据。
对2010年6月至2011年12月在上海市三家医院确诊为异位妊娠的800例住院患者,通过问卷调查的方式,了解异位妊娠的相关发病因素。并随机选取700例同期正常早期妊娠者作为对照组,采集相关临床资料分别进行单因素、多因素回归分析,筛选出异位妊娠发病的高危因素。
800例中年龄≤25岁175例,占25.5%;26~30岁302例,占37.8%;31~35岁213例,占26.6%;无避孕措施259例,占32.4%;异位妊娠发生的相关危险因素包括口服紧急避孕药、宫内节育器、盆腔炎症、不孕症病史、前次异位妊娠、吸烟及年龄等。多因素Logistic逐步回归分析筛选结果,OR值由大到小依次为:不孕症、异位妊娠史、吸烟史、紧急避孕药服用、宫内节育器(IUD)、盆腔炎性疾病、年龄。
异位妊娠的发病风险受多种因素影响,不孕症、异位妊娠史、吸烟史、紧急避孕药服用、异位妊娠史、IUD(宫内节育器)、盆腔炎性疾病、年龄等是异位妊娠发病的高危因素,应引起临床重视。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
为进一步明确异位妊娠发生的相关危险因素,2010年6月至2011年12月上海交通大学医学院附属国际和平妇幼保健院、上海交通大学医学院附属第六人民医院和上海市第八人民医院对800例诊为异位妊娠的患者进行相关高危因素的问卷调查,以探讨异位妊娠的发病原因,为进一步预防及减少异位妊娠的发病提供科学依据。
将800例异位妊娠患者作为研究组,对照组为同期收集的700例经B超检查确诊为宫内早期妊娠的妇女,两组患者自愿接受问卷调查,并协助医生填写调查问卷。本研究得到上海交通大学医学院附属国际和平妇幼保健院伦理委员会批准。
通过问卷调查形式对研究对象进行临床资料采集,内容包括:年龄、文化程度、职业、婚姻状况、首次性生活年龄、抽烟史、既往月经情况、妊娠史、避孕方法分析(宫内节育器、避孕药、紧急避孕药、安全期、避孕套等)、盆腔炎性疾病、不孕症病史及治疗情况等。异位妊娠诊断标准为:对手术患者,根据术后病理报告确诊为异位妊娠的患者;未手术患者,根据病史、B超及血β–人绒毛膜促性腺激素(HCG)观察,确诊为异位妊娠的患者。
运用SPSS 17.0录入数据,分类整理后对各变量进行正态性检验,然后分别进行单因素分析和多因素Logistic回归分析,以P<0.05为差异有统计学意义。
(1)一般人口学特征:研究组年龄15~46(30±6)岁,对照组16~47(29±5)岁。研究组中≤20岁3例,21~25岁172例,占21.5%。26~30岁302例,占37.8%。31~35岁208例,占26%。> 35岁115例,占14.4%。以例数最多的一组(26~30岁)作为参照,>35岁组与对照组比较差异均有统计学意义(均P<0.01)。研究组未婚141例,已婚659例,对照组中未婚225例,已婚475例,两组差异无统计学意义(P>0.05)。两组在文化程度、职业、月经情况、首次性生活年龄等方面比较,差异无统计学意义(P>0.05)。(2)吸烟、饮酒:研究组女方吸烟67例,占8.4%,百分比与对照组相比差异有统计学意义(P<0.01);男方吸烟351例,占43.9%,与对照组比较差异无统计学意义(P>0.05)。(3)既往妊娠史:研究组首次妊娠即为异位妊娠118例,占14.7%;有剖宫产史166例,占20.8%,两组相比无统计学意义(P> 0.05);有流产史(人工流产+药物流产)431例,占53.9%,两组比较差异无统计学意义(P>0.05)。有异位妊娠史56例,与对照组相比两组差异有统计学意义(P<0.001),见表1。(4)不孕症史及盆腔炎:研究组56例有异位妊娠史,占7.0%,其中末次妊娠为异位妊娠者32例。曾经有异位妊娠史或末次妊娠为异位妊娠的患者,再次发生异位妊娠的比例均高于无异位妊娠的患者,与对照组相比差异均有统计学意义(均P< 0.01)。输卵管因素占女性不孕症原因的大多数63.3%。不孕症患者无论是经过药物治疗还是宫、腹腔镜手术治疗对于异位妊娠风险都有所增加。研究组8例是IVF–ET术后,占总数的0.8%。研究组盆腔炎发生率9.0%,与对照组相比差异有统计学意义(P<0.01),见表1。(5)避孕措施800例异位妊娠患者中,仅有285例是为生育准备的,仅占35.6%,即绝大部分患者属于意外妊娠,对照组中仅有5.9%的妇女准备生育,两组相比差异有统计学意义(P<0.01)。在本不打算生育的患者中,研究组32.4%的患者无避孕措施,对照组39.8%的妇女无避孕措施,两组比较差异无统计学意义(P> 0.05)。研究组31.9%的患者避孕失败,其中服用紧急避孕药的占37.6%,明确为左炔诺孕酮类药物有75例。研究组255例避孕失败的患者中18.8%为带环妊娠,对照组中带环妊娠者仅5.8%(22/380),两组比较差异有统计学意义(P<0.01)。但宫内节育器、避孕套或紧急避孕药的使用,无论在研究组还是对照组,与无避孕措施比较,都不增加异位妊娠的发生风险(P> 0.05),见表2。
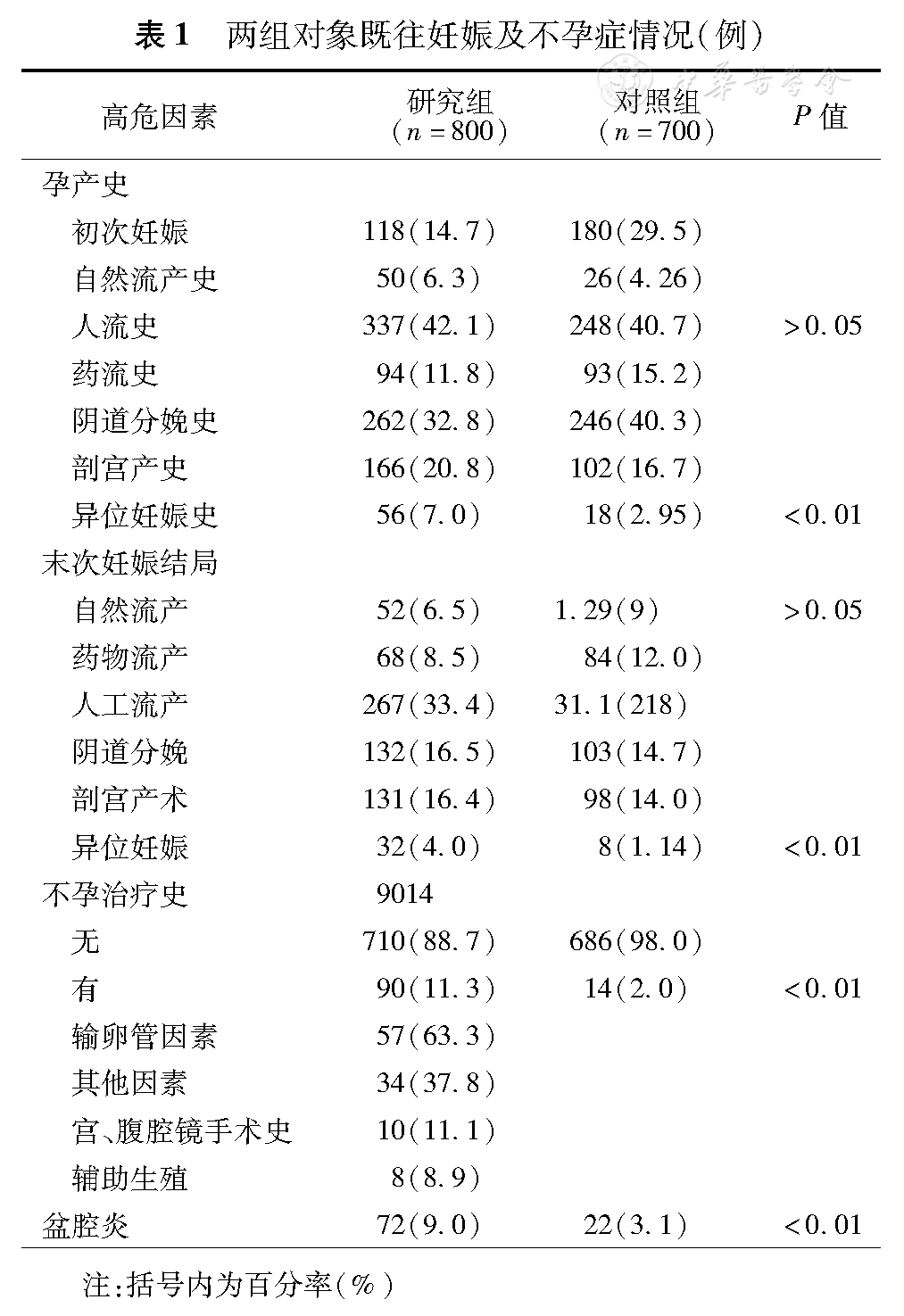
两组对象既往妊娠及不孕症情况(例)
两组对象既往妊娠及不孕症情况(例)
| 高危因素 | 研究组(n=800) | 对照组(n=700) | P值 | |
|---|---|---|---|---|
| 孕产史 | ||||
| 初次妊娠 | 118(14.7) | 180(29.5) | ||
| 自然流产史 | 50(6.3) | 26(4.26) | ||
| 人流史 | 337(42.1) | 248(40.7) | >0.05 | |
| 药流史 | 94(11.8) | 93(15.2) | ||
| 阴道分娩史 | 262(32.8) | 246(40.3) | ||
| 剖宫产史 | 166(20.8) | 102(16.7) | ||
| 异位妊娠史 | 56(7.0) | 18(2.95) | <0.01 | |
| 末次妊娠结局 | ||||
| 自然流产 | 52(6.5) | 1.29(9) | >0.05 | |
| 药物流产 | 68(8.5) | 84(12.0) | ||
| 人工流产 | 267(33.4) | 31.1(218) | ||
| 阴道分娩 | 132(16.5) | 103(14.7) | ||
| 剖宫产术 | 131(16.4) | 98(14.0) | ||
| 异位妊娠 | 32(4.0) | 8(1.14) | <0.01 | |
| 不孕治疗史 | 9014 | |||
| 无 | 710(88.7) | 686(98.0) | ||
| 有 | 90(11.3) | 14(2.0) | <0.01 | |
| 输卵管因素 | 57(63.3) | |||
| 其他因素 | 34(37.8) | |||
| 宫、腹腔镜手术史 | 10(11.1) | |||
| 辅助生殖 | 8(8.9) | |||
| 盆腔炎 | 72(9.0) | 22(3.1) | <0.01 | |
注:括号内为百分率(%)
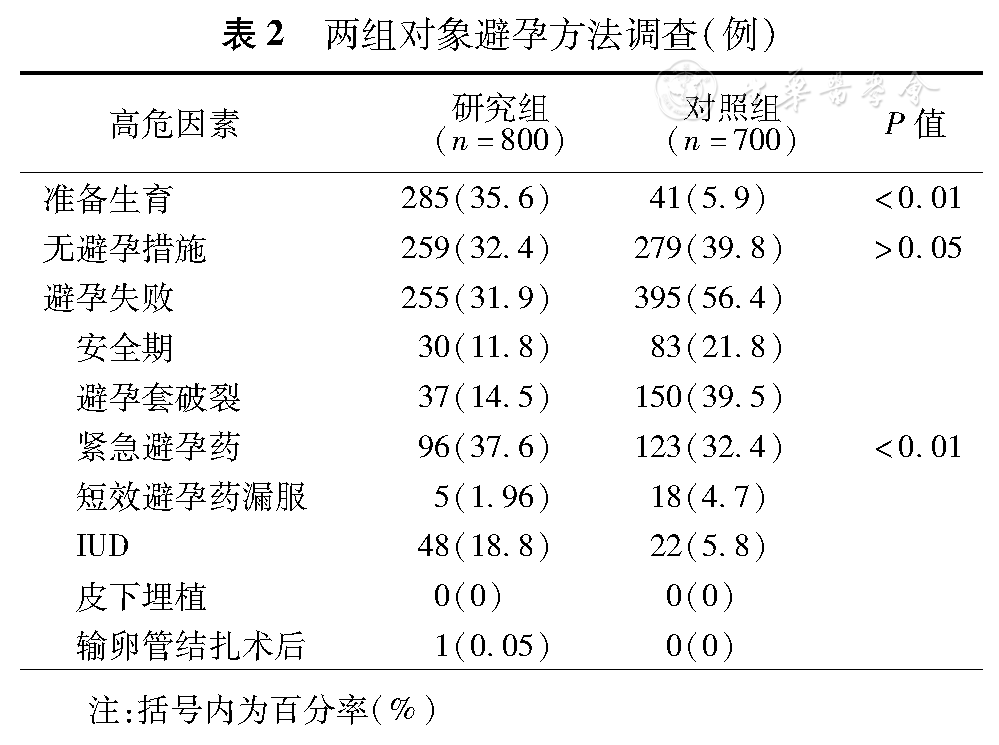
两组对象避孕方法调查(例)
两组对象避孕方法调查(例)
| 高危因素 | 研究组(n=800) | 对照组(n=700) | P值 | ||
|---|---|---|---|---|---|
| 准备生育 | 285(35.6) | 259(32.4) | 41(5.9) | <0.01 | |
| 无避孕措施 | 279(39.8) | >0.05 | |||
| 避孕失败 | 255(31.9) | 395(56.4) | |||
| 安全期 | 30(11.8) | 83(21.8) | |||
| 避孕套破裂 | 37(14.5) | 150(39.5) | |||
| 紧急避孕药 | 96(37.6) | 123(32.4) | <0.01 | ||
| 短效避孕药漏服 | 5(1.96) | 18(4.7) | |||
| IUD | 48(18.8) | 22(5.8) | |||
| 皮下埋植 | 0(0) | 0(0) | |||
| 输卵管结扎术后 | 1(0.05) | 0(0) | |||
注:括号内为百分率(%)
根据单因素分析结果,把有显著意义的因素作多因素非条件Logistic回归分析,结果进入最终Logistic回归模型的因素有(括号内为OR值):年龄(>35岁1.32)、吸烟(女方吸烟3.5)、异位妊娠史(4.26)、紧急避孕药的使用(2.98)、盆腔炎(2.8)、IUD使用(3.35)及不孕症史(10.54)。
近年来异位妊娠发病率呈上升趋势[1,2]。1997年美国异位妊娠发病率1.97%,1997–2000年上升至2.07%[1]。广东省妇保院对该院1995至2005年异位妊娠发病趋势分析,发病人数逐年增多,发病年龄也有所提前[2]。异位妊娠发病率的上升,与疾病的早期诊疗技术的提高有关,但主要原因是与其相关危险因素的增加有关。
本研究显示,>35岁异位妊娠发病风险明显增加。随着年龄的增长,患者暴露在其他危险因素中的机会也相对增多,所以很难说年龄对于异位妊娠有没有独立的影响。本研究结果显示,女性抽烟增加异位妊娠的发生,其相对危险度增加3.5倍。吸烟是异位妊娠的一个独立的危险因素,多年来已有许多研究证明了这个观点,而我们的统计结果也证实了他们之间的联系。
本结果显示,除既往异位妊娠史外,流产、阴道分娩和剖宫产与异位妊娠的发生无明显相关性。但也有文献认为,流产的手术创伤、出血易造成子宫内膜炎症,炎症上行至输卵管、盆腔等,可造成输卵管炎症、盆腔炎,从而增加异位妊娠的发生。本研究提示,既往异位妊娠史与再次发生异位妊娠有强烈的关联,有异位妊娠史患者再发风险约为对照组的4.26倍。一项病例对照研究[3]发现有前次异位妊娠史者再发风险几乎是对照组的3倍,而前两次异位妊娠史的再发风险则上升到16倍。原因可能是前次病因尚未解除、输卵管手术史、持续的输卵管病变等,而多种因素综合,大大增加了再发异位妊娠的风险。
本研究显示,与对照组相比放置IUD发生异位妊娠的风险增加3.35倍,但与无避孕措施相比IUD不增加异位妊娠的风险。但近期有研究表明,IUD使用者的盆腔炎性疾病(PID)发病率很大程度上取决于采用的PID定义及诊断方式,还与使用者本身的性伴侣数量、接触STDs机会、年龄等有关。目前应用广泛的紧急避孕药为左炔诺孕酮类(LNG)。紧急避孕药避孕失败是否增加异位妊娠的发生风险仍存在争议。Wanggren等[4]的离体实验证明,LNG可以减少输卵管及纤毛的活动,诱导纤毛退化,减缓输卵管对受精卵的运输,在到达子宫之前,受精卵就失去透明带并可能着床于输卵管,若在排卵前12 h至排卵后12~24 h服用LNG,理论上会增加异位妊娠发生的风险。本次研究组中有96例服用了紧急避孕药(占37.6%),对照组123例(32.4%),结果提示紧急避孕药使用明显增加异位妊娠的发病风险(OR=2.98)。
PID是异位妊娠重要危险因素之一,文献报道约有1/3的异位妊娠患者直接或间接与PID相关[3]。本结果发现,有PID病史者发生异位妊娠的风险会升高2.8倍。
不孕症与异位妊娠的发病有密切联系。本文研究组共有90例不孕病史,其中57例有明确的输卵管因素,约占63.3%,不孕症病史的患者发生异位妊娠的风险增加约10.5倍。不孕症与普通人群相比,本身存在生殖健康问题,输卵管因素的不孕症患者发生异位妊娠的风险最大。一项病例对照研究提示异位妊娠的风险随着不孕时间的增加而呈上升趋势,而异位妊娠和不孕症互为危险因素,使两者之间的关系更加复杂[3]。辅助生殖的应用会引发很多不良妊娠结局,包括异位妊娠。其危险因素可能与体内激素环境改变、不孕症患者自身生殖健康问题、操作技术不同、胚胎植入潜力等相关。因此,不孕症患者,尤其是输卵管因素造成的不孕,与异位妊娠有很强的相关性。



























