
探讨左、右半结肠癌的临床病理特征及预后情况。
回顾分析2006年1月至2009年12月在中国医学科学院肿瘤医院行手术治疗的1 088例结肠癌患者的临床病理资料,对比分析左、右半结肠癌的临床病理特征,并用Kaplan-Meier法绘制生存曲线,log-rank法比较患者生存率的差异。
右半结肠癌患者中高龄患者所占比例较左半结肠癌更高。右半结肠癌患者TNM分期晚,且低分化及未分化的肿瘤(25.2%比13.2%)、黏液分泌(33.5%比17.3%)及脉管瘤栓(9.9%比3.9%)更多见,差异均有统计学意义(P=0.000)。右半结肠癌与左半结肠癌患者中位生存期分别为67个月和68个月,其5年生存率Ⅰ/Ⅱ期分别为91.4%和88.6%(P=0.819),Ⅲ期分别为66.1%和75.4%(P=0.010),Ⅳ期分别为27.8%和38.5%(P=0.020)。
左、右半结肠癌临床病理特征存在显著差异,Ⅲ/Ⅳ期右半结肠癌预后更差。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
结肠癌是全身最常见的恶性肿瘤之一,其发病率及死亡率在我国呈逐年上升趋势[1]。左、右半结肠由于胚胎起源不同,解剖生理各异,其致癌的分子生物学机制亦不尽相同[2]。基础研究显示,左、右半结肠癌具有不同的染色体变异及表观遗传改变,其肿瘤生物学行为特性表现不同[3]。同时,左、右半结肠癌在临床表现上也存在明显差别。因此,在当前肿瘤个体化治疗时代,有学者提出结肠癌应被视为不同类型的两种或多种疾病的争论[4]。本研究对1 088例结肠癌患者进行了回顾性分析,旨在探讨结肠癌患者不同部位的临床病理特征及不同肿瘤部位是否存在预后差异。
收集2006年1月1日至2009年12月31日在中国医学科学院肿瘤医院腹部外科接受手术治疗的1 222例结肠癌患者的临床资料,排除结肠多原发癌49例,家族性腺瘤性息肉病5例,阑尾腺癌或类癌16例,随访资料不全病例64例,最终选择1 088例结肠癌患者的临床病理资料进行统计分析。所有患者均行原发灶切除并有明确的病理分期,术后病理均证实为结肠腺癌。根据美国癌症联合委员会(AJCC)第7版分期标准进行肿瘤TNM分期。根据芬兰学者Bufill[5]的提议,基于结肠不同的胚胎起源,将结肠癌划分为右半结肠癌(RCC)和左半结肠癌(LCC),RCC包括盲肠癌、升结肠癌、结肠肝曲癌及横结肠癌;LCC包括结肠脾曲癌、降结肠癌及乙状结肠癌。
年龄、性别、有无长期吸烟史、有无明显体重下降(半年下降超过5 kg)、有无贫血(男性血红蛋白<120 g/L;女性血红蛋白<110 g/L)、有无梗阻、术前癌胚抗原(CEA)及CA19-9水平。病理观察指标包括:肿瘤TNM分期、肿瘤大小、形态、分化程度、有无黏液分泌、有无脉管瘤栓、癌结节、淋巴结检出数目。
通过门诊复查、信件和电话随访的方式进行随访。末次随访时间为2014年12月,随访时间为6~107个月,中位随访时间为68个月。
所有资料均用SPSS 17.0统计软件处理。计数资料比较采用χ2检验;计量资料比较采用t检验并以 ±s表示。采用Kaplan-Meier法进行生存分析,并绘制生存曲线,采用log-rank检验进行生存时间比较。检验水准α=0.05。
±s表示。采用Kaplan-Meier法进行生存分析,并绘制生存曲线,采用log-rank检验进行生存时间比较。检验水准α=0.05。
1 088例结肠癌患者中男622例(57.2%),女466例(42.8%),平均年龄为(59.9±12.6)岁。RCC与LCC患者分别为556例(51.1%)和532例(48.9%)。Ⅰ期患者64例,Ⅱ期患者505例,Ⅲ期患者367例,Ⅳ期患者152例。Ⅰ~Ⅲ期患者均接受根治性手术治疗,Ⅳ期RCC与LCC患者行根治性手术比例分别为13.3%(12/90)和11.3%(7/62)(χ2=0.140,P=0.708)。Ⅲ/Ⅳ期结肠癌患者均接受辅助化疗,Ⅱ期RCC与LCC患者接受辅助化疗比例分别为54.6%(142/260)和50.6%(124/245)(χ2=0.811,P=0.368)。
RCC患者中年龄≥70岁的高龄患者所比更高,两组分别为27.9%(155/556)和22.2%(118/532),(χ2=4.695,P=0.03)。与LCC患者相比,RCC患者中女性患者所占比例更高,两组分别为45.3%(252/556)和40.2%(214/532),但差异无统计学意义(P=0.089)。另外,RCC患者中体重明显下降、贫血及术前CEA和CA19-9水平升高的患者比例均显著高于LCC患者,均P<0.05(表1)。另外,LCC患者中肠梗阻更多见,但差异无统计学意义(P=0.097)。
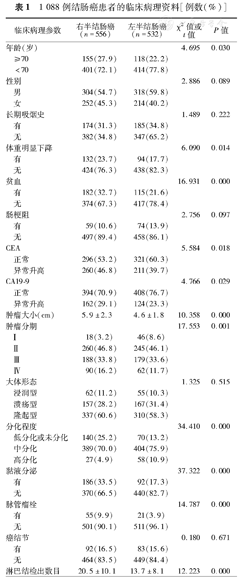
1 088 例结肠癌患者的临床病理资料[例数(%)]
1 088 例结肠癌患者的临床病理资料[例数(%)]
| 临床病理参数 | 右半结肠癌(n=556) | 左半结肠癌(n=532) | χ2值或t值 | P值 | |
|---|---|---|---|---|---|
| 年龄(岁) | 4.695 | 0.030 | |||
| ≥70 | 155(27.9) | 118(22.2) | |||
| <70 | 401(72.1) | 414(77.8) | |||
| 性别 | 2.886 | 0.089 | |||
| 男 | 304(54.7) | 318(59.8) | |||
| 女 | 252(45.3) | 214(40.2) | |||
| 长期吸烟史 | 1.489 | 0.222 | |||
| 有 | 174(31.3) | 185(34.8) | |||
| 无 | 382(34.8) | 347(65.2) | |||
| 体重明显下降 | 6.090 | 0.014 | |||
| 有 | 132(23.7) | 94(17.7) | |||
| 无 | 424(76.3) | 438(82.3) | |||
| 贫血 | 16.931 | 0.000 | |||
| 有 | 182(32.7) | 115(21.6) | |||
| 无 | 374(67.3) | 417(78.4) | |||
| 肠梗阻 | 2.756 | 0.097 | |||
| 有 | 59(10.6) | 74(13.9) | |||
| 无 | 497(89.4) | 458(86.1) | |||
| CEA | 5.584 | 0.018 | |||
| 正常 | 296(53.2) | 321(60.3) | |||
| 异常升高 | 260(46.8) | 211(39.7) | |||
| CA19-9 | 4.766 | 0.029 | |||
| 正常 | 394 | (70.9) | 408 | (76.7) | |
| 异常升高 | 162 | (29.1) | 124 | (23.3) | |
| 肿瘤大小(cm) | 5.9±2.3 | 4.6±1.8 | 10.358 | 0.000 | |
| 肿瘤分期 | 17.553 | 0.001 | |||
| Ⅰ | 18(3.2) | 46(8.6) | |||
| Ⅱ | 260(46.8) | 245(46.1) | |||
| Ⅲ | 188(33.8) | 179(33.6) | |||
| Ⅳ | 90(16.2) | 62(11.7) | |||
| 大体形态 | 1.325 | 0.515 | |||
| 浸润型 | 62(11.2) | 55(10.3) | |||
| 溃疡型 | 157(28.2) | 167(31.4) | |||
| 隆起型 | 337(60.6) | 310(58.3) | |||
| 分化程度 | 34.410 | 0.000 | |||
| 低分化或未分化 | 140(25.2) | 70(13.2) | |||
| 中分化 | 389(70.0) | 404(75.9) | |||
| 高分化 | 27(4.9) | 58(10.9) | |||
| 黏液分泌 | 37.322 | 0.000 | |||
| 有 | 186(33.5) | 92(17.3) | |||
| 无 | 370(66.5) | 440(82.7) | |||
| 脉管瘤栓 | 14.787 | 0.000 | |||
| 有 | 55(9.9) | 21(3.9) | |||
| 无 | 501(90.1) | 511(96.1) | |||
| 癌结节 | 0.180 | 0.671 | |||
| 有 | 92(16.5) | 83(15.6) | |||
| 无 | 464(83.5) | 449(84.4) | |||
| 淋巴结检出数目 | 20.5±10.1 | 13.7±8.1 | 12.223 | 0.000 | |
RCC患者TNM分期晚,Ⅳ期患者所占比例较LCC更高(16.2%,90/556比11.7%,62/532),而Ⅰ期患者比例则较低(3.2%,18/556比8.6%,46/532)。在RCC患者中,低分化及未分化的肿瘤(25.2%,140/556比13.2%,70/532)、黏液分泌(33.5%,186/556比17.3%,92/532)及脉管瘤栓(9.9%,55/556比3.9%,21/532)更多见,差异均有统计学意义(P=0.000)。RCC患者肿瘤直径更大,两组肿瘤大小分别为(5.9±2.3)cm和(4.6±1.8)cm(t=10.358,P=0.000)。RCC患者淋巴结检出数目显著多于LCC患者,分别为(20.5±10.1)枚和(13.7±8.1)枚(t=12.223,P=0.000)。
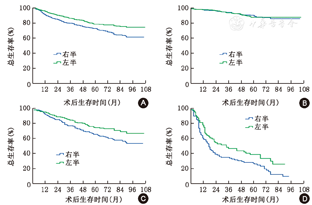
RCC与LCC患者中位生存期分别为67个月和68个月,二者5年生存率分别为72.8%和78.4%,差异有统计学意义(P=0.000)。Ⅰ/Ⅱ期患者中RCC和LCC患者5年生存率分别为91.4%和88.6%(P=0.819);Ⅲ期RCC和LCC患者5年生存率分别为66.1%和75.4%(P=0.010);Ⅳ期RCC和LCC患者5年生存率分别为27.8%和38.5%(P=0.020)(图1)。

左、右半结肠胚胎起源不同,在分化发育完成后两者在组织形态学、生理学和功能方面均存在差异。左、右半结肠癌具有不同的染色体变异及表观遗传改变,研究显示,在涉及癌变过程的主要信号通路中,至少约有1 000个基因在左、右半结肠癌中呈显著地差异表达[2],这也提示左、右半结肠癌可能为癌变机制完全不同的两种疾病。通过对比研究RCC和LCC的临床病理特征及预后差异有利于揭示不同部位结肠癌不同的肿瘤生物学行为,从而为结肠癌制定更加个体化的治疗打下基础。
在肿瘤流行病学方面,美国SEER(Surveillance, Epidemiology, and End Results Program)数据库1992—2005年数据显示RCC中女性患者更多见[6],占61.7%,本研究单中心的数据显示RCC中女性所占比例为45.3%,虽较前者低,但与亚洲国家报道数据一致[7],且比LCC中女性所占比例(40.2%)更高。本研究RCC患者中年龄≥70岁的高龄患者所占比例较LCC中更高,且差异有统计学意义,这与Nawa等[8]研究结果相似,其统计3 553例结直肠癌数据发现,右半结肠癌中高龄(>80岁)及青年患者(<40岁)更多见。
临床表现方面,本研究显示RCC患者中体重明显下降、贫血的患者比例均显著高于LCC患者,而LCC患者肠梗阻更多见。右半结肠由于管腔较大,肠壁薄易扩张且内容物较稀,因而较少出现肠梗阻症状,常表现为腹部肿物、贫血及体重减轻;而左半结肠管腔小且内容物较干结,患者常表现为消化道症状如便血、大便习惯改变等,肿瘤环形生长逐渐堵塞肠腔易形成肠梗阻。
组织病理学方面,本研究RCC患者中,低分化及未分化的肿瘤、黏液腺癌及脉管瘤栓较LCC患者更多见,且差异有统计学意义。Benedix等[9]统计17 641例结肠癌结果同样发现,RCC中分化差、硬戒细胞癌及黏液腺癌所占比例均显著高于LCC患者。研究发现RCC组织中黏蛋白相关抗原表达显著高于LCC,可能是RCC中黏液腺癌比例更高的原因[10]。也有学者认为,黏蛋白的产生是体细胞微卫星不稳定性(MSI)肿瘤的特性,而统计显示MSI在RCC中多见,因此RCC患者黏液腺癌和印戒细胞癌多见[11]。
目前,多项研究结果显示RCC患者TNM分期较晚预后更差。Meguid等[12]报道右半结肠癌预后较左半结肠癌差,多因素回归分析去除影响预后的干扰因素,经调整后RCC相对LCC的预后风险表现为:Ⅰ期两者预后相似,风险比(HR)为1.0;Ⅱ期右半结肠是预后的有利因素(HR=0.91, 95%CI:0.88~0.95);Ⅲ/Ⅳ期RCC预后显著差于LCC(Ⅲ期:HR=1.06, 95%CI:1.02~1.11)(Ⅳ期:HR=1.22, 95%CI:1.16~1.28)。本研究同样发现RCC患者分期较晚,其中Ⅳ患者所占比例较LCC更高,而Ⅰ期患者比例则更低,同时,RCC患者CEA及CA19-9水平均显著高于LCC患者,这些均提示RCC患者分期较晚预后不良。另外,本研究发现右半结肠癌预后更差主要体现在期别较晚的患者,对于Ⅰ/Ⅱ期患者两者预后则并无显著差异。Yokota等[13]分析认为,Ⅲ/Ⅳ期右半结肠癌显著的不良预后可能与其不同的发病机制有关,右半结肠癌CpG岛甲基化表型及BRAF基因突变概率更高,而CpG岛甲基化表型及BRAF基因突变正是影响预后的危险因素。
总之,RCC和LCC在流行病学、临床表现、组织病理学及预后方面均存在显著差异。Ⅲ/Ⅳ期右半结肠癌预后较左半结肠癌更差。在当前肿瘤个体化治疗时代,结肠癌不应再被笼统地视为一种疾病,根据左右半结肠癌生物学行为的不同,探索设计更加个体化的治疗及随访方案,从而使结肠癌患者受益。



























