
版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
与结核性脑膜炎及真菌性脑膜炎相比,细菌性脑膜炎合并脑梗死的发生率较低,在成人常被忽视,但其神经系统转归较差、病死率较高。肺炎链球菌为细菌性脑膜炎的主要致病菌。现介绍本院重症加强治疗病房(ICU)收治的1例成人肺炎链球菌脑膜炎合并脑梗死的临床病例,并进行相关文献复习,旨在提高临床医师对成人肺炎链球菌脑膜炎合并脑梗死病情演变、发病机制及治疗方案的认识。
患者男性,47岁,因流涕10 d、发热1 d、突发意识不清4 h入住本院ICU。入院前10 d患者受凉后出现咳嗽、流清涕,无发热、喘憋、胸闷、意识改变、皮疹等症状,自服感康及头孢类抗菌药物疗效不佳。入院前1 d出现高热达40.0 ℃,伴头痛,并逐渐加重,于社区医院静脉滴注(静滴)抗菌药物(具体不详)疗效不佳,并出现数次非喷射性呕吐。入本院查血白细胞计数(WBC)26.98×109/L、中性粒细胞比例(NEUT)0.937,X线胸片示双下肺纹理增强,提示右下肺感染,拟诊"肺炎" 。患者入院2 h出现意识障碍、抽搐,无双眼上翻及口吐白沫,持续约2 min缓解,随后出现躁动,考虑颅内感染可能性大,给予镇静、降颅压、退热、抗病毒、抗炎等综合治疗。因患者烦躁明显需深度镇静,给予紧急气管插管呼吸机辅助通气后转入ICU。既往史:13年前因外伤曾有一过性意识障碍,恢复良好,无后遗症,有输血史;高血压病史2年,血压监测波动在145~160/90 mmHg(1 mmHg=0.133 kPa),未服药;2年前因冠状动脉(冠脉)狭窄置入支架1枚(具体位置不详),长期口服肠溶阿司匹林100 mg、每日1次;吸烟史10余年,每日20支,2年前已戒烟,偶饮酒;否认家族遗传病史。
入ICU查体:体温39.5 ℃,呼吸频率22次/min,脉搏122次/min,血压168/85 mmHg;镇静状态,瞳孔等大等圆,约4 mm,对光反射灵敏;听诊双肺呼吸音粗,未闻及干湿啰音和胸膜摩擦音;心率122次/min,律齐,各瓣膜听诊区未闻及病理性杂音;腹部查体阴性;四肢肌张力和腱反射减弱,颈软,脑膜刺激征、神经系统查体不配合(镇静中)。实验室检查:血WBC 23.84×109/L,NEUT 0.963;降钙素原(PCT)15.330 μg/L;脑脊液呈淡黄色,压力240 mmH2O(1 mmH2O=0.0098 kPa),有核细胞计数1.595×109/L,葡萄糖0,微量蛋白1.841 g/L;一般细菌涂片示革兰阳性(G+)球菌,考虑肺炎链球菌可能性大,墨汁染色阴性;神经元特异性烯醇化酶(NSE)、中枢神经特异蛋白(S100)在正常范围内;淋巴细胞亚群CD3+ 0.124,CD4+ 0.050,CD8+ 0.062,CD4/CD8 0.80,提示免疫抑制状态。脑脊液培养明确肺炎链球菌,对青霉素耐药,对万古霉素敏感;同期痰培养提示肺炎链球菌,血培养未见异常。胸部CT示双肺感染性病变伴节段性肺不张,左侧少量胸腔积液可能;头颅CT提示右侧额叶低密度影,考虑软化可能。心脏彩超示正常。
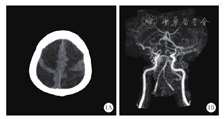
入院后静滴头孢曲松2 g、12 h 1次,万古霉素1 000 mg、8 h 1次,地塞米松12 mg、6 h 1次×3 d,并给予镇静、呼吸机辅助呼吸、脱水、抑酸、营养支持等综合治疗。弥散性血管内凝血(DIC)检测提示高凝状态,结合患者处于深度镇静,为防止下肢深静脉血栓形成加用低分子肝素抗凝,并给予阿司匹林抗血小板聚集治疗。入ICU后未再出现高热,3 d复查脑脊液仍培养出肺炎链球菌,但脑脊液常规生化指标明显好转;4 d脱机;6 d意识明显好转,格拉斯哥昏迷评分(GCS)15分,拔出气管导管;11 d转入神经内科进一步治疗,抗感染方案同前,地塞米松减至5 mg/d静滴,停用抗凝治疗;入院后12 d再次出现高热、谵妄,复查脑脊液提示细胞数、葡萄糖、微量蛋白均较前好转,但发热及谵妄症状逐渐加重至难以控制;14 d给予深度镇静并行气管插管后再次转入ICU,继续给予万古霉素抗感染,加用抗血小板聚集药物及营养支持等综合治疗;因凝血指标监测提示在正常范围内,未再加用抗凝治疗;16 d患者可完全脱机,镇静剂洗脱后患者意识恢复不理想,GCS评分8分,脑电双频指数(BIS)波动在60左右,NSE 23.04 μg/L、S100 1.040 μg/L,均明显增高,考虑存在神经系统损伤;18 d复查头颅CT示双侧大脑半球及脑干异常低密度影(图1A),头颅CT血管造影(CTA)示双侧大脑前动脉、中动脉及后动脉末梢血管显示不清,右侧大脑后动脉P1段未见显影,主要由后交通动脉代偿供血(图1B),拔管后患者咳痰能力差、舌根后坠;28 d行气管切开后彻底脱机,但患者四肢无自主活动,脑干功能保留,大脑高级皮质功能明显下降,格拉斯哥预后评分(GOS)2分,之后转入高压氧科继续康复治疗。

肺炎链球菌是社区获得性肺炎[1]和细菌性脑膜炎的主要病原菌(58.0%),也是细菌性脑膜炎合并脑梗死最常见的病原菌[2,3,4]。因对发病时间定义不同,各项研究中肺炎链球菌脑膜炎合并脑梗死的发生率波动较大,约10%[3]~36%[4,5],可在疾病初期出现脑梗死症状,也可在3个月后发生[6],但大多出现在病程2周后[3]。肺炎链球菌脑膜炎合并脑梗死患者病死率及致残率均较高[4,5]。本例患者受凉后免疫力下降,肺炎链球菌经淋巴管、胸导管进入血液循环,引起一过性菌血症,最终导致细菌性脑膜炎[1],同期痰培养及脑脊液培养均提示肺炎链球菌,支持上述推测,而同期血培养阴性,可能与一过性菌血症或假阴性有关;有效抗菌药物治疗2周后出现了神经系统缺失症状,符合肺炎链球菌合并脑梗死的病情演变特点。由于肺炎链球菌脑膜炎合并脑梗死的发病时间不确定,难以在溶栓时间窗内进行安全有效的重组人组织型纤溶酶原激活物(rt-PA)溶栓治疗[7],故神经系统预后不佳。因此,提高对成人肺炎链球菌脑膜炎合并脑梗死的认识尤为必要。
细菌性脑膜炎患者合并脑梗死的具体发病机制尚不明确,目前主流观点包括血管炎及颅内DIC学说。从20世纪30年代至60年代,脑膜炎患者颅内可见动脉及静脉炎性浸润[8,9,10,11],且临床脑血管造影发现该类患者存在脑血管局灶性狭窄[12,13],提示脑膜炎导致脑梗死可能与颅内血管炎有关。有研究表明,严重感染激活颅内凝血机制[14],而细菌性脑膜炎作为严重感染可激活颅内凝血过程;在脑膜炎患者脑脊液中存在凝血反应激活和纤维蛋白溶解抑制的情况,合并脑梗死患者尤为明显[15]。针对肺炎链球菌脑膜炎患者颅脑尸检的结果也显示,38%可见小血管炎症改变,未发现大动脉炎;但动、静脉栓塞的比例分别高达63%和56%,其中90%合并脑梗死[16],提示颅内DIC导致血管栓塞有可能是其发病机制。另外,炎症刺激导致血管痉挛及感染性心内膜炎脱落菌栓均是其可能的发病机制。该患者存在高凝状态,后期CTA检查提示颅内血管狭窄显示不清,推测肺炎链球菌脑膜炎合并脑梗死可能是颅内DIC和血管炎共同作用的结果,这也为病程中使用激素及抗凝治疗提供了理论依据。
患者入院时的意识状况、脑脊液细胞计数是细菌性脑膜炎预后的预测因素,脑脊液细胞计数越高,脑膜炎预后越好[12],可能与机体免疫状态有关。分析脑膜炎合并脑梗死的危险因素发现,患者入院时意识水平下降、首次脑脊液细胞计数较低〔960.0(133.3,2 218.7)×106/L[3],均值<1 000×106/L[4]〕、红细胞沉降率(ESR)增快〔ESR>51(30,77)mm/1 h〕[4]的患者应尽早完善头颅CT或磁共振成像(MRI)检查及血管检查,以期尽早发现神经系统损伤,调整治疗方案。经颅多普勒(TCD)监测可能有助于更早发现颅内血流速改变[17]。高龄和动脉粥样硬化改变是脑梗死的重要危险因素,但并不增加脑膜炎并发脑梗死的危险[5],基于目前此类资料偏少,可能需要更多的研究数据予以证实。本例患者首次脑脊液细胞计数较低、入院时即出现癫痫发作伴有意识障碍、免疫抑制状态,属于并发脑梗死的高危人群,故对此类患者应加强神经系统体征的监测,以期及早发现神经系统损伤。
虽然青霉素可作为肺炎链球菌所致下呼吸道感染最有效的抗菌药物[18],但考虑到在抗菌药物治疗颅内感染无效时病死率和致残率的风险明显增高,并根据实用重症医学[19]及热病[20]指南,对青霉素耐药的肺炎链球菌脑膜炎抗感染治疗首选方案为静滴头孢曲松2 g、12 h 1次或头孢噻肟2 g、4~6 h 1次+万古霉素15 mg/kg、8 h 1次+地塞米松0.15 mg/kg、6 h 1次,连续2~4 d;备选方案为静滴美罗培南2 g、8 h 1次及莫西沙星400 mg、每日1次。本例患者首选头孢曲松联合万古霉素抗感染治疗效果较好。传统的病原学检测包括血培养、痰涂片、痰培养及气管支气管吸出物培养等,但均耗时长且检出率低;肺炎链球菌尿抗原检测(SpUAT)有利于尽早明确病原菌[21]。脑脊液细菌涂片简单、快捷,有利于尽早开展对症治疗。
有研究者推荐使用大剂量激素治疗,可能是基于大剂量激素通过组织因子Ⅶ[22,23]促进凝血和纤溶的再平衡,有利于减轻炎症反应及改善颅内DIC。但有研究报道,激素冲击治疗有可能带来迟发性脑梗死[6];激素治疗能降低肺炎链球菌脑膜炎患者病死率及合并脑梗死的发生率,但对预防继发的脑梗死无明显影响[24]。Meta分析对激素治疗的益处未给予肯定[25]。激素逐渐减量治疗可能更有助于改善预后。结合肺炎链球菌合并脑梗死的主要发病机制及对该患者的治疗体会,我们仍支持使用大剂量激素可获益,但疗程及减量速度仍需进一步探讨。
颅内感染可激活颅内凝血机制,但相关研究显示,肝素抗凝治疗预防肺炎链球菌脑膜炎继发脑梗死可能会增加出血风险[26]。而对于已发生的脑梗死可预防再次脑梗死发生,肝素及阿司匹林均有效,其中肝素的安全性更高[27]。但考虑到该项研究人群是儿童,是否同样适用于成人仍需要更多的研究证实。本例患者前期存在高凝状态,故给予抗凝治疗,且未观察到颅内出血,我们认为可以结合凝血指标酌情使用抗凝药物,但抗凝药物使用的时机和疗程仍需对大量病例资料进行汇总分析后确定。
综上,肺炎链球菌是细菌性脑膜炎的重要致病菌,合并脑梗死的发生率高于其他病原菌。入院时意识水平下降、首次脑脊液细胞计数较低、ESR增快是成人肺炎链球菌脑膜炎患者合并脑梗死的预测因素,临床医师应加强对此类患者神经系统体征变化的关注,根据病原菌给予积极抗感染治疗。激素冲击治疗可能使患者获益,但目前仍存在争议。抗凝治疗预防肺炎链球菌脑膜炎合并脑梗死可能增加出血风险,而对于已发生的脑梗死,肝素及阿司匹林均可有效预防再次脑梗死的发生,但仍需更多病例资料给予证明。


























