
探讨新生儿枫糖尿病(MSUD)的临床特点,提高临床医生对MSUD的认识。
分析我院收治的1例新生儿MSUD病例资料,复习1988年1月至2015年10月国内报道的新生儿MSUD文献,总结我国新生儿MSUD的临床特征、诊断、治疗及预后。
本例及文献报道共40例新生儿MSUD患儿(其中经典型35例),其中男28例,女12例;发病日龄1~15 d,平均发病日龄5.6 d;家族中有类似症状病史11例(27.5%);有食欲减退或拒乳等喂养困难表现40例(100%),反应差31例(77.5%),有特殊气味21例(52.5%),肌张力异常35例(87.5%);早期误诊19例(47.5%);酸中毒23例(57.5%),血氨增高15例(37.5%),低血糖9例(22.5%)。血或尿支链氨基酸检查40例(100%),均有血或尿支链氨基酸增高;头颅MRI异常信号17例(42.5%);7例(17.5%)进行基因检测发现BCKDHA基因不同类型突变。机械通气18例(45.0%),血液透析治疗1例(2.5%),维生素B1治疗21例(52.5%),特殊饮食治疗14例(35.0%),放弃治疗18例(45.0%)。随访33例,死亡22例,好转11例,其中精神运动发育落后6例,出现婴儿痉挛症1例,健康4例。
国内新生儿MSUD临床表型以经典型为主,早期多表现为食欲减退、拒乳、反应差等非特异性症状,误诊率高,部分有类似家族史。随病情进展,患儿可有肌张力异常、特殊气味及频繁抽搐,致死、致残率高。对疑似患儿应尽早行血、尿支链氨基酸及头颅MRI检查,以早期诊断,改善预后。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
枫糖尿病(maple syrup urine disease,MSUD)是一种罕见的以支链氨基酸代谢异常为主要表现的常染色体隐性遗传病,因患儿尿液中独特的枫糖香甜气味而得名[1]。患儿支链α-酮酸脱氢酶复合体缺陷导致血液与尿液中支链氨基酸(亮氨酸、异亮氨酸、缬氨酸)累积,以及氨基酸代谢的有毒产物——酮酸产生,进而引起一系列神经系统损害。MSUD临床表现缺乏特异性,早期以喂养困难、嗜睡、肌张力增高及特殊的枫糖尿味为主要表现,随病情进展出现抽搐、昏迷及全身衰竭症状。由于该病相对罕见,国内发病率为1/200 000~1/35 000,许多儿科医生对其认识不足,常导致误诊、漏诊。为提高对新生儿MSUD的认识,现结合我院1例新生儿MSUD病例及国内相关文献报道进行总结分析。
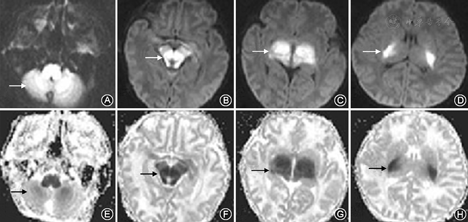
患儿男,8 d,胎龄39周,出生体重3 300 g,因"少吃少动4 d,加重伴阵发性肌张力增高2 d"入院。入院查体:T 36.4 ℃,P 130次/min,R 40次/min,BP 80/50 mmHg,体重3 100 g;神志清,反应差,呼吸平稳,前囟平软,颈软,无抵抗,心肺听诊(-),肝脾肋下未及,腹壁皮肤弹性稍差,四肢肌张力尚可,拥抱、觅食反射弱,其余原始反射未引出。入院6 h后出现频繁抽搐,同时伴有双手划船样动作,肌张力持续增高,张口受限,拒食。查血常规及C反应蛋白正常,血气分析示代谢性酸中毒、血氨升高。头颅CT检查示双侧脑白质密度减低,脑脊液常规正常、培养阴性。予以抗惊厥及对症处理后病情仍逐渐加重,入院第2天出现叹气样呼吸,血气分析示代谢性酸中毒合并呼吸性酸中毒,予以同步间歇指令通气。结合临床表现,考虑遗传代谢病可能,立即行血、尿遗传代谢筛查及头颅MRI检查。入院第3天头颅MRI弥散加权成像序列(DWI)提示两侧小脑齿状核、脑干、丘脑、内囊后肢对称性高信号,表观扩散系数(ADC)呈低信号改变,提示MSUD高度可疑,见图1。血液串联质谱检查结果:亮氨酸3 411.81 μmol/L,缬氨酸600.20 μmol/L,均明显增高。立即予以禁食,维生素B1肌肉注射,鼻饲MSUD特殊奶粉。1周后院外尿液气相色谱-质谱检查结果:乳酸、2-羟基异戊酸、2-羟基异己酸、4-羟基苯乳酸、亮氨酸、缬氨酸显著升高,确诊MSUD。患儿需持续机械通气,家属放弃治疗自动出院。出院第2天死亡。

在中国生物医学文献数据库、万方数据库、中国知网、重庆维普数据库中以"新生儿、枫糖尿症、枫糖尿病"为关键词及题名字段检索1988年1月至2015年10月发表的符合新生儿MSUD诊断标准[2]的病例。纳入患儿资料比较完整的病例(包括患儿基本资料、临床表现、发病特点、检查结果及治疗随访情况等),排除新生儿期以后发病的病例及存在重复报道和大规模筛查病例,进行总结分析。
共检索到符合要求的中文文献33篇[3,4,5,6,7,8,9,10,11,12,13,14,15,16,17,18,19,20,21,22,23,24,25,26,27,28,29,30,31,32,33,34,35],共报告39例病例,包括本研究报道1例,共40例。
新生儿MSUD临床表型以经典型为主,多在生后7 d内发病,男性多见,新生儿早期发病比例高,平均发病日龄5.6 d。11例患儿有类似疾病家族史(2例父母为表兄妹结婚),其中2例患儿为同一家系病例,分别是第1胎与第4胎,均为生后7 d内发病,其母所生第2胎与第3胎均在生后7 d内出现类似症状,未治疗,于第9、11天死亡。新生儿MSUD临床表现缺乏特异性,首发症状以喂养困难(食欲减退或拒乳)、反应差、特殊气味及肌张力异常(增高或减低)多见。见表1。

40例MSUD新生儿临床特点及实验室检查结果
40例MSUD新生儿临床特点及实验室检查结果
| 项目 | 例数(%) |
|---|---|
| 男性 | 28(70.0) |
| 出生7 d内发病 | 32(80.0) |
| 食欲减退或拒乳 | 40(100) |
| 反应差 | 31(77.5) |
| 特殊气味或枫糖味 | 21(52.5) |
| 肌张力异常 | 35(87.5) |
| 血氨升高 | 15(37.5) |
| 酸中毒 | 23(57.5) |
| 低血糖 | 9(22.5) |
| 血或尿支链氨基酸升高 | 40(100) |
注:MSUD为枫糖尿病
多数患儿急性期有代谢性或呼吸性酸中毒、血氨增高,部分患儿有低血糖甚至血糖不能测出。所有患儿急性期均有血或尿支链氨基酸增高。见表1。
7例患儿进行基因检测发现BCKDHA基因存在不同类型突变,占17.5%。
40例患儿中,急性期有头颅CT检查记录者15例,脑白质均呈低密度改变;有头颅MRI检查记录者17例,脑白质均呈异常高信号改变;有脑电图检查记录者9例,结果均异常。
新生儿败血症10例(25.0%),颅内感染及脑病4例(10.0%),新生儿肺炎4例(10.0%),遗传代谢病及MSUD(含疑似MSUD)11例(27.5%),抽搐待查2例(5.0%),新生儿低血糖1例(2.5%),入院诊断不详8例(20.0%)。
40例患儿中18例放弃治疗,其余患儿接受机械通气、维生素B1、特殊饮食和血液透析等治疗。随访33例,死亡22例,好转11例,其中精神运动发育落后6例,出现婴儿痉挛症1例,健康4例。见表2。
40例MSUD新生儿治疗及转归
40例MSUD新生儿治疗及转归
| 项目 | 例数(%) |
|---|---|
| 机械通气 | 18(45.0) |
| 维生素B1治疗 | 21(52.5) |
| 特殊饮食治疗 | 14(35.0) |
| 透析治疗 | 1(2.5) |
| 放弃治疗 | 18(45.0) |
| 死亡 | 22(55.0) |
| 好转 | 11(27.5) |
| 失访 | 7(17.5) |
注:MSUD为枫糖尿病
MSUD的在线人类孟德尔遗传数据库(online Medelian inheritalice in man,OMIM)编号为#248600,是一种常染色体隐性遗传病[1,36],不同种族人群发病率差异较大,世界平均活产儿MSUD患病率为1/185 000,中国大陆为1/200 000~1/35 000。致病基因分别为BCKDHA、BCKDHB、DBT、E3(DLD),对应的临床表型分别为MSUD Ⅰa、Ⅰb、Ⅱ、Ⅲ型,相应定位染色体为19q13.2、6q14.1、1p21.2、7q31[1]。其发病机制为α-酮酸脱氢酶复合体活性减低,导致体内支链氨基酸(亮氨酸、异亮氨酸、缬氨酸)不能发生氧化脱羧反应,在脑组织及体液中蓄积,引起神经系统损伤。临床上MSUD通常分为经典型、中间型、间歇型、硫胺素反应型、二氢硫辛酰胺脱氢酶缺乏乳酸中毒型5种亚型[1]。除二氢硫辛酰胺脱氢酶缺乏乳酸中毒型只能由E3(DLD)突变引起外,其他4种亚型可由上述4种基因中的任何一种突变导致。经典型最常见,新生儿期发病多属此型,其酮酸脱氢酶复合体的活性常不到正常患儿的2%。患儿出生时往往表现正常,生后4~7 d出现症状并逐渐加重,表现为嗜睡、体重减轻、代谢紊乱,进行性肌张力增高与肌张力减低交替出现提示严重脑病,患儿极易出现抽搐与昏迷,未治疗者常于短期内死亡。本研究结果显示,新生儿MSUD男婴多见,在新生儿早期(生后7 d内)起病比例较高,且病死率较高,发病时间及临床特征与OMIM及GeneReviews数据库[37]经典型MSUD相吻合,提示加强新生儿早期MSUD筛查及干预非常重要。
临床上未经筛查的新生儿MSUD极易误诊为败血症、神经系统疾病及其他导致惊厥的疾病,如缺氧缺血性脑损伤、低血糖、破伤风等[38]。本组40例中仅11例就诊早期考虑遗传代谢病或MSUD,其他病例多有误诊。排在前3位的误诊疾病分别为败血症、中枢神经系统感染或脑病和新生儿肺炎,需引起重视。MSUD确诊主要依据血串联质谱或尿气相色谱/质谱分析,对于可疑患儿应尽早留取标本送检。头颅MRI可用于MSUD的诊断[39]。于文婷和毛健[23]报道,在血或尿液氨基酸分析报告回报之前行头颅MRI及频谱检查有助于早期诊断,并可作为疾病预后的有效评价手段用于临床随访研究。MSUD的头颅MRI成像特征为弥漫性脑白质水肿,侧脑室旁、基底节区、脑干、小脑部位T2WI及DWI高信号影,在T1WI及ADC表现为低信号影,以基底节与脑干为著[40]。本例患儿随病情进展高度怀疑MSUD后及时取血、尿标本,发现血、尿支链氨基酸均显著升高。患儿入院后第3天头颅MRI提示DWI序列两侧小脑齿状核、脑干、丘脑、内囊后肢对称性高信号,ADC呈低信号改变,提示MSUD高度可疑。结合患儿病史、临床症状、体征及实验室检查结果,新生儿MSUD诊断成立。
根据最新发布的美国MSUD营养管理指南[41],MSUD一经确诊,首先需予以饮食治疗,限制支链氨基酸摄入,同时积极对症处理,如纠正水、电解质、酸碱平衡,纠正低血糖,控制感染,维持内环境稳态,对于部分血清支链氨基酸浓度过高、持续抽搐、生命体征不稳定的危重患儿宜尽早行血液透析,降低血清支链氨基酸水平。该指南强调对MSUD患儿的治疗与管理主要包括[41]:(1)急性期饮食治疗:密切监测生化指标及临床症状,预防内源性支链氨基酸和支链酮酸分解代谢及在体内累积,提供充足的不含支链氨基酸的外源性蛋白质、能量、液体,促进缬氨酸、异亮氨酸合成代谢。(2)恢复期治疗:为患儿提供详细饮食指导,预防体内氨基酸分解代谢并监测临床症状,可参考MSUD患儿恢复期支链氨基酸、蛋白质、能量与液体推荐每日摄入量表[41]。(3)应用维生素B1:MSUD患儿均需常规补充维生素B1。维生素B1中的硫胺素焦磷酸盐是体内多种脱氢酶的辅助因子,可使患儿对饮食中支链氨基酸产生耐受或降低血浆支链氨基酸水平,尤其是DBT基因突变患儿。(4)长期监测支链氨基酸浓度:过高与过低的支链氨基酸均可能给患儿带来危害,应尽可能使MSUD患儿维持血浆支链氨基酸浓度接近正常。目前研究认为MSUD患儿血浆亮氨酸浓度升高与大脑形态结构的破坏和认知损害有关,低血浆支链氨基酸尤其是低浓度异亮氨酸、缬氨酸将导致严重或可逆的皮肤、眼、胃肠道上皮损害,支链氨基酸缺乏则可导致生长发育迟缓。本组病例中11例好转患儿恢复期无血清支链氨基酸浓度检测记录,提示临床医生对此认识可能存在不足。(5)肝移植:是经典型MSUD患儿可选择的治疗方式之一,移植成功患儿无需限制饮食治疗,移植后不再有代谢紊乱及中枢神经系统损害的风险,但证据尚不充足,需对移植后情况进行深入研究。
本研究结果提示,目前我国新生儿MSUD诊治中需要关注:(1)重视早期头颅MRI检查:由于MSUD早期症状无特异性,支链氨基酸检查结果回报较晚,应尽早行头颅MRI检查,以助于早期诊断、早期干预而改善预后[23,32,40]。本组病例中17例(42.5%)行头颅MRI检查,其中12例为2010年以后的病例,提示头颅MRI检查率仍偏低,但近年有上升趋势。(2)注意饮食治疗的重要性:本组40例患儿中有明确饮食治疗记录者仅14例,占35.0%,提示仍有相当一部分患儿早期未接受规范的饮食治疗,而限制支链氨基酸摄入是MSUD治疗的基础。(3)维生素B1治疗的重要性:维生素B1敏感型MSUD在不限制饮食的基础上经维生素B1治疗可使血清支链氨基酸水平迅速下降,临床症状显著缓解并改善预后,并且水溶性维生素B1不在体内蓄积,安全性高。因此对于MSUD患儿可不考虑临床表型直接予以维生素B1治疗,并可以长期使用,推荐剂量10~1 000 mg/d[33,42]。本组40例患儿采用维生素B1治疗仅21例,需引起重视。(4)必要的血液透析治疗:血液透析治疗对于快速降低血清支链氨基酸水平、减轻脑损害的作用已被多数学者接受[42],但是本组病例中只有1例[28]有血液透析治疗记录。(5)重视基因检测:本组病例基因检测率明显偏低,40例患儿中仅7例有基因检测结果。基因检测可预测疾病的严重程度,并为有再生育要求的患儿父母进行产前诊断提供帮助,应予以重视。
总之,目前国内新生儿MSUD以经典型多见,早期缺乏特异性临床表现,极易误诊,住院患儿需要机械通气比例高,病死率与致残率极高。临床对于不明原因的喂养困难、反应差伴有神经系统症状及尿液、分泌物有特殊气味的早期新生儿,需及早行血、尿支链氨基酸检查及头颅MRI检查,争取早诊断、早治疗,改善预后。此外,需注意急性期和恢复期的饮食管理、强调维生素B1治疗及血液透析治疗的重要性。



























