
分析眶内植物性异物伤病人的病史、临床表现、影像学资料,特别是MRI在诊断眼眶植物性异物中的表现,以增加对眼眶植物性异物伤诊断及治疗的认识。
回顾性分析2006年1月至2016年1月在第三军医大学第一附属医院眼科诊治的眼眶植物性异物伤、并经手术证实的患者42例,病史采集、眼科专科检查、针对性予以眼眶CT及(或)MRI检查,手术治疗。
10岁以下的患者占35.7%;有明确视力下降者占59.5%;瘘道与瘘管形成占晚期入院患者的57.7%、结膜息肉形成占30.8%。眼眶CT诊断急性期植物性异物的准确率为37.5%,中晚期为84.2%;眼眶MRI诊断中晚期植物性异物的准确率为93.8%,其特点为增强MRI时病灶中央无强化影(异物,不强化),周边明显强化,冠状位的典型表现为环状强化。
正确而及时的诊断需结合患者的全部临床资料,有明确眼眶外伤史、或有瘘道与瘘管与结膜息肉等临床表现时,应进行影像学检查。眼眶MRI对眶内植物性异物,特别是非急性期眶内植物性异物的诊断有显著的优越性。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
眼眶异物是一种较为常见的眼外伤,约占眼眶外伤的16.7%,致伤物以金属常见,占76%以上,而植物性异物不足10%[1]。虽然植物性异物的发生率不高,但是不易诊断,而又容易导致眼眶及颅内的严重并发症[2]。现回顾性分析我院眼科2006年1月至2016年1月诊治的42例眼眶植物性异物伤患者的病史、临床表现、影像学资料,以增加对眼眶植物性异物伤的诊断及治疗的认识。
回顾性分析的42例患者均为实施了眶内异物探查手术、并手术取出植物性异物证实了诊断的患者。42例患者均有外伤史:其中37例有明确植物性异物外伤史,另3例为摔伤、不能明确是否有植物性异物刺入,2例不能明确描述致伤物性质。明确的致伤物中木棍、铅笔、筷子及羽毛球拍等木质异物17例,竹签14例,树枝及农作物杆6例。病史1 h~1年余,急诊入院患者16例(24 h内),非急诊入院患者26例(>24 h)。男性30例,女性12例。年龄2~70岁,其中0~10岁为15例,11~20岁为1例,21~30岁为4例,31~40岁为0例,41~50岁为3例,51~60岁为7例,61~70岁为12例。右眼眶23例,左眼眶19例。入院后常规行眼部检查、CT及(或)MRI检查。
42例患者均有外伤史:其中37例有明确植物性异物外伤史,另3例为摔伤、不能明确是否有植物性异物刺入,2例不能明确描述致伤物性质。急诊入院16例,入院时间距受伤时间≤24 h;早期入院7例,24 h<入院时间距受伤时间≤14 d;中晚期入院19例,入院时间距受伤时间>14 d。受伤年龄以儿童及老年人多见,10岁以下儿童约占35.7%,61岁以上的老人约占28.8%。
视力不同程度下降者25例,约占59.5%;5例患者为2~3岁幼童、视力不能配合测量;12例患者视力无明显变化。瘘道与瘘管形成15例(均为非急诊入院患者),约占非急诊入院患者的57.7%;结膜息肉形成8例(均为非急诊入院患者);眶内脓肿形成2例;眶蜂窝组织炎3例;可见皮肤伤口与瘢痕7例(除外形成瘘道与瘘管的),可见结膜伤口与瘢痕5例(除外形成结膜息肉的);另有眼睑肿胀及结膜充血水肿27例,眼睑外与内翻6例,眼睑闭合不全4例,眼球突出14例(大于对侧眼2 mm以上),眼球运动障碍17例,异物导致的泪小管断裂2例。
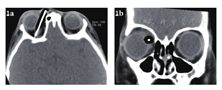
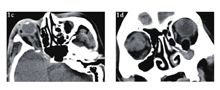
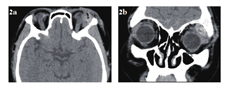
急诊入院者16例,均行眼眶CT检查,其中6例患者发现异物影(37.5%),发现异物影者主要为铅笔或筷子类异物(图1a、b),而竹子类异物较难发现,多表现为絮状密度影等感染征象、不能显示明显异物影(图1c、d);早期入院者7例,均行眼眶CT检查,其中4例发现异物影(57.1%),表现为条状或片状低密度影,周围伴软组织密度影(图2);中晚期入院者19例,4例在外院行了眼眶CT外余均在我院行眼眶CT检查,其中16例扫描表现为高密度条索状或片状异物影(84.2%),大部分能显出异物大致轮廓,周围多伴有软组织密度影(图3)。





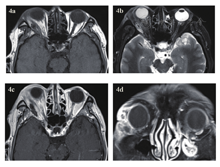
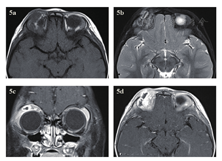
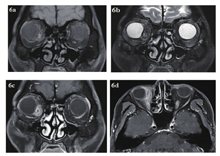
急诊入院者16例,6例患者行了MRI检查,主要为CT发现絮状密度影等感染征象、未发现异物影的,2例MRI发现异物影(图4a~d)。早期入院者7例,5例行了MRI检查(包括3例CT未发现异物的患者),其中3例发现异物影。其主要表现为:T1WI呈等信号或低信号,T2WI呈等信号,增强时中央无强化影,周边强化(图5a~d);中晚期入院者19例,16例行了眼眶MRI检查(未行MRI检查的为CT明确发现异物的)。其中15例患者发现异物影(93.8%),主要表现为:T1WI呈低信号,T2WI呈等信号或混杂高信号表现,增强时多表现为病灶中央无强化影(异物,不强化),周边明显强化(冠状位的典型表现为环状增强)(图6a~d)。



实施探查手术、取出眶内植物性异物。异物数多为1到数块,也有多达十余块大小不等的。4例患者是于外院行了手术未能取出异物而于我院诊治,术中取出了异物;1例患者于外院行了手术,取出5片异物后,仍有伤口红肿及流脓,于我院再次手术取出两片竹签样异物;1例患者于我院行了一次手术取出异物后,复查怀疑仍有残留,再次手术、术中再次取出异物。有瘘道或瘘管、结膜息肉、皮肤或结膜伤口与瘢痕的,沿这些标志进行切开探查。有5例异物位于眶深部甚至眶尖的,予以外侧开眶取出。
眼眶植物性异物虽然发病率不高,但不易诊断,及时诊断尤为重要,主要需结合患者病史、临床表现及影像学特点。
通常,植物性创伤伤口本身可能会比较轻或隐匿,不易被发现,而损伤和临床表现之间也可存在显著的时间滞后现象[3]。有一部分儿童患者,对其受伤过程无法叙述。因此,就需要仔细地专科检查及相应的影像学检查。特别是眼睑皮肤未见到伤口时,要特别注意结膜穹窿部,因为约有一半的伤道入口位于结膜[4],而检查时容易忽略。
有眼眶外伤或有临床表现的病例,影像学检查是必须的。普通X线检查不能发现植物性异物,B超检查的作用也是非常有限的[5]。眶内异物的影像学检查主要是CT和MRI,不仅可以帮助判断是否存在眶内异物,还可以确定异物的位置及了解其周围组织的改变情况。但不是所有眶内植物性异物都能被影像学检查发现。CT可区分不同组织依赖于组织的放射密度不同,眼眶脂肪组织和空气的放射密度类似于木头。在有气肿存在时,软组织空气背景下的木材难以诊断[6,7]。木材,特别是干燥的木材,CT不易检测到,除非是表面涂了不透射线的物质比如金属漆,或是异物反应形成了肉芽肿[8,9]。在中晚期病例中,由于异物存在时间较长,被周围组织液浸润,改变其低密度性质,易表现为高密度影,而易被诊断[10]。CT标准的眼眶软组织窗(窗宽,200-350 HU;窗位,15-40 HU)并不能很好地显示急性期的眶内植物性异物[11,12],在急性期时,骨窗(窗宽,4 000 HU;窗位,400 HU)对眶内异物和周围软组织的识别力更好[12]。如果高度怀疑眶内植物性异物时,CT检查时可调大窗宽和窗位来增加诊断率[4]。
MRI对异物有更好的分辨力,MRI检查的最佳时间应在手术前进行。对于含水量高的植物性异物,MRI明显优于其他成像方式[8]。
眼眶植物性异物,不论异物在眶内任何位置,其感染率可高达64%[13]。故一旦临床诊断,则需积极治疗,取出异物,以减少炎症和感染、继发脓肿形成、眶蜂窝组织炎等风险。取出异物前,首先需要评估患者全身情况。其次是判断异物与眶周围、尤其是与颅内的关系,特别小心眶顶、眶上裂及眶尖部的情况,在未明确颅内情况时不能盲目的手术取出异物。若存在或怀疑颅内沟通的异物时需神经外科医生协助检查后,再行手术治疗。植物性异物可位于眼眶的各个方位,并没有固定或优势位置[4]。所以,术前主要依靠影像学检查定位异物位置,并了解异物与眶内结构的毗邻关系,避免术中损伤,导致较严重的并发症。
手术入路根据异物的位置而定。异物位于眶尖者,可外侧开眶或内外侧开眶联合取出。位置较浅或有瘘管瘘道时,一般可沿伤口或瘘管瘘道切开进入,可用探针探查,也可注入美蓝溶液,帮助探查异物[14]。植物性异物易碎烂、可能不止一块,不易取出或不易完全取尽,需耐心探查,尽可能取除干净,否则易反复感染、溃烂。对于术后伤口仍不能完全愈合或仍有感染脓液溢出的患者,要考虑异物未取干净,根据情况再次手术探查。清除所有异物碎片,仔细清理坏死组织及去除窦道瘘管、结膜息肉,手术伤口特别是伴有感染时可适当予以抗生素冲洗。



























