
探讨床旁超声监测胃残余量在神经外科重症患者肠内营养中的应用效果。
2016年3至8月中南大学湘雅医院重症医学科(ICU)的70例行持续肠内营养的神经重症患者,数字表法随机分为2组,观察组采取床旁超声监测胃残余量,每天监测1次,指导肠内营养实施;对照组采用注射器回抽法每8小时监测胃残余量进而调整肠内营养方案。
两组患者在胃内容物反流、误吸等并发症发生率方面差异无统计学意义(P=0.356;P=1.000),观察组肠内营养中断率低于对照组(25.7%比5.7%,74.3%比94.3%,P=0.045),观察组肠内营养达到目标喂养量时间、住ICU时间、操作时间较对照组明显缩短[(2.37±0.69) d比(3.49±0.74) d,P=0.028;(8.52±5.45) d比(6.40±2.71) d,P=0.022;(58.29±11.22) s比(67.60±7.05) s,P=0.000]。
床旁超声监测胃残余量可以更科学地指导神经外科重症患者肠内营养方案,减少肠内营养中断率,更快地达到目标喂养量,缩短ICU住院时间,减轻了护士的工作量。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
胃潴留是神经外科重症患者行肠内营养时常见的并发症。对持续肠内营养的神经外科重症患者行胃残余量监测是临床一项不可或缺的监测指标[1]。有研究认为,行肠内营养的患者,胃残余量与肠内营养的并发症,如高血糖、误吸、腹泻、呼吸机相关性肺炎、呕吐等有关[2]。临床上往往会根据患者胃残余量的大小来决定肠内营养的速度,甚至决定是否暂停肠内营养。然而目前有学者对胃残余量的科学性、准确性以及实用性提出质疑[3]。为了增加胃残余量的科学性、准确性及实用性,本研究对行肠内营养神经外科重症患者实施床旁超声监测胃残余量,指导肠内营养输入速度,减少肠内营养的中断率,增加目标喂养的成功率。
收集2016年3至8月入住中南大学湘雅医院重症医学科(ICU)符合入选标准的神经外科重症患者70例。纳入标准:患者诊断为神经系统疾病不能进食需要经鼻胃管行持续肠内营养者,年龄在18岁以上。排除标准:患者有消化系统器质性病变,家属拒绝参加者。向家属说明研究的目的及方法,取得家属的知情同意并签署知情同意书,本研究获得医院伦理委员会批准。根据纳入和排除标准选取患者,男42例,女28例,年龄21~76(54.38±11.42)岁,疾病类型:颅脑损伤23例,颅内动脉瘤19例,颅内肿瘤7例,蛛网膜下腔出血11例,脑出血10例,采用随机数字表法随机分为对照组和观察组,各35例,两组在性别、年龄、APACHEⅡ评分、基础疾患情况比较,差异无统计学意义,具有可比性。
两组患者均采用同样的经鼻喂养管进行常规置管,胃管置入长度50~55 cm,妥善固定,营养液均使用同一型号的营养泵均匀持续滴入,滴注速度及量根据患者的耐受情况和胃残余量情况决定。观察组采取床旁超声监测胃残余量,如胃残余量≤200 ml,则每天监测1次(每天监测时间固定在上午10点)。患者取仰卧位(床头抬高30°),采用便携式彩色超声诊断仪探头频率3~5 MHz。切面选择胃窦单切面,即将超声探头置于患者剑突下方,以垂直腹部的角度,超声显影出胃窦大小(胃窦显影见图1,胃窦面积测量显影见图2),通过超声测量出胃窦面积,再通过胃窦面积与年龄的对比表得出胃残余量(表1)[4],当胃残余量>200 ml时,暂停肠内营养,则8 h后再次进行监测胃残余量,如胃残余量≤200 ml,维持原速度或根据患者营养需求增加速度。床旁超声由获取中国重症超声研究组规范化培训资质的两名护士对同一患者进行操作,如两人测量得出胃残余量的一致性>90%,则取平均值为最终结果,如一致性<90%,由获取重症超声培训师资的医生进行再次测量,得出的数据与更接近该数据的结果相加取平均值,以确保超声监测胃残余量的准确性;对照组采用注射器回抽法监测胃残余量,每8小时监测1次。当胃残余量≤200 ml,维持原速度或根据患者营养需求增加速度。胃残余量>200 ml,或≥50%的喂养量,停止肠内营养。
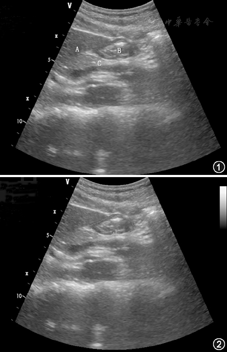
胃窦面积与年龄的胃残余量对比表(ml)
胃窦面积与年龄的胃残余量对比表(ml)
| 胃窦面积(cm2) | 年龄(岁) | ||||||
|---|---|---|---|---|---|---|---|
| 20 | 30 | 40 | 50 | 60 | 70 | 80 | |
| 3 | 45 | 32 | 20 | 7 | 0 | 0 | 0 |
| 5 | 74 | 62 | 49 | 36 | 23 | 10 | 0 |
| 7 | 103 | 91 | 78 | 65 | 52 | 40 | 27 |
| 9 | 133 | 120 | 107 | 94 | 82 | 69 | 56 |
| 11 | 162 | 149 | 136 | 123 | 111 | 98 | 85 |
| 13 | 191 | 178 | 165 | 153 | 140 | 127 | 114 |
| 15 | 220 | 207 | 194 | 182 | 169 | 156 | 143 |
| 17 | 249 | 236 | 224 | 211 | 198 | 185 | 173 |
| 19 | 278 | 266 | 253 | 240 | 227 | 214 | 202 |
| 21 | 307 | 295 | 282 | 269 | 256 | 244 | 231 |
| 23 | 337 | 324 | 311 | 298 | 285 | 273 | 260 |
| 25 | 366 | 353 | 340 | 327 | 315 | 302 | 289 |
| 27 | 395 | 382 | 369 | 357 | 344 | 331 | 318 |
| 29 | 424 | 411 | 398 | 386 | 373 | 360 | 347 |

(1)胃内容物反流:大量胃内容物从口鼻腔涌出。(2)误吸:气促明显,肺部啰音增多,血氧饱和度突然下降,心率加快,从患者气道吸出胃内容物。(3)中断肠内营养发生率:因胃残余量增加中断肠内营养输注的发生率,在肠内营养期间,患者只要发生过(不管发生过多少次或中断时间多久)因胃残余量增加导致中断营养输注者,记录为1例因胃残余量增加中断营养输注病例,因胃残余量增加中断营养输注病例数与患者例数比值即为中断肠内营养的发生率。(4)达到目标喂养量的时间:根据患者从实施肠内营养开始到最终达到目标供给热量104.6 kJ(25 kcal·kg-1·d-1)的时间。(5)住ICU时间:入住ICU的时间。(6)操作者所耗费的时间。
采用SPSS 16.0对数据进行统计学处理,计量数据采用 ±s表示,计数资料用例数描述,计数资料采用Fisher确切概率检验,计量资料采用t检验,P<0.05为差异有统计学意义。
±s表示,计数资料用例数描述,计数资料采用Fisher确切概率检验,计量资料采用t检验,P<0.05为差异有统计学意义。
两组患者在肠内营养期间胃内容物反流、误吸的发生率比较差异无统计学意义(P>0.05),观察组因胃残余量增加中断肠内营养的发生率均低于对照组(P<0.05)(表2)。
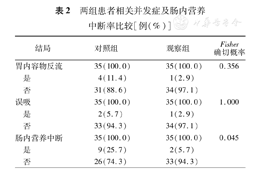
两组患者相关并发症及肠内营养中断率比较[例(%)]
两组患者相关并发症及肠内营养中断率比较[例(%)]
| 结局 | 对照组 | 观察组 | Fisher确切概率 | |
|---|---|---|---|---|
| 胃内容物反流 | 35 (100.0) | 35 (100.0) | 0.356 | |
| 是 | 4 (11.4) | 1 (2.9) | ||
| 否 | 31 (88.6) | 34 (97.1) | ||
| 误吸 | 35 (100.0) | 35 (100.0) | 1.000 | |
| 是 | 2 (5.7) | 1 (2.9) | ||
| 否 | 33 (94.3) | 34 (97.1) | ||
| 肠内营养中断 | 35 (100.0) | 35 (100.0) | 0.045 | |
| 是 | 9 (25.7) | 2 (5.7) | ||
| 否 | 26 (74.3) | 33 (94.3) | ||
观察组达到目标喂养量的时间(2.37±0.69)d缩短,少于对照组(3.49±0.74)(t=2.299,P=0.028)(P<0.05);观察组住ICU时间(8.52±5.45)d少于对照组(6.40±2.71)d(t=2.403,P=0.022)。
观察组超声图像的获取率为100%,超声图像获取时间为(58.29±11.22)s;而对照组采用注射器回抽法监测胃残余量所耗费的时间为(67.60±7.05)s,观察组操作时间少于对照组(t=5.098,P=0.000 )。
神经外科重症患者是易发生胃潴留的高风险人群,重型颅脑损伤后由于下丘脑、脑干等神经中枢受损,可出现不同程度的贲门括约肌松弛、胃肠道排空和蠕动功能受抑制,且神经外科重症患者处于急性应激,胃肠道灌注急剧减少,胃黏膜缺血、水肿使胃蠕动和排空速度减慢,从而易发生胃潴留[5]。临床上常用胃残余量来反映危重患者的胃肠动力情况和肠内营养耐受情况。最初监测胃残余量的目的是为了保证肠内营养过程的安全实施,防止吸人性肺炎的发生,但因此引起的肠内营养摄入减少、能量供应不足却增加了患者的病死率和并发症的发生率[6]。
在对国内外文献进行检索发现,对于重症患者胃残余量监测的必要性存在争议,国内主张胃残余量常规监测;国外研究认为胃残余量监测容易造成肠内营养中断,而使患者营养不足[7]。尽管胃残余量不是判断胃肠蠕动唯一的方案,可以结合听诊肠鸣音、监测腹内压、胃肠B超等进行综合评价,但目前仍为肠内营养时监测胃肠运动的主要手段。在2016版中国神经外科重症患者消化与营养管理专家共识中指出:神经外科重症患者建议4 h抽吸胃内残余量,当抽吸>200 ml,结合观察总量、性状、颜色等,可以考虑暂停喂养[8]。因此,本研究仍然将胃残余量监测作为ICU神经外科重症患者检测胃排空情况以调整肠内营养方案的方法,并将200 ml定为是否停止肠内营养或增减肠内营养速度的胃残余量临界值。
目前在临床上一般使用注射器或喂食器回抽胃管,直至呈负压状态,再估计患者胃残余量的大小。由于神经重症患者多存在胃肠功能障碍,易引起胃潴留,反流、误吸,因此临床护士一般都会出于对患者的安全考虑,可能会对有一定量胃残余液的患者,尤其是对于处在胃潴留边缘的患者的胃残余量夸大,在这期间会由于注射器或喂食器本身的原因出现胃管前端堵塞,可能造成抽吸不干净;或当胃残余液量大于注射器最大容积时,会有多次回抽情况出现,从而增大误差,导致胃残余量不准确。也会由于患者体位、喂养管的位置等因素,胃残余量很难准确判断。而且在回抽胃残余量时,还需要将抽出的胃残余量又分次通过胃管注回胃内,可能造成二次污染,可能造成患者腹泻,也相当于被动增加肠内营养速度,患者更容易产生腹胀、胃潴留、反流发生率增加,且护士也会感觉操作繁琐[9]。而床旁超声监测胃残余量合乎生理状态、安全、无放射性、简便易行、能够快速、便捷、重复地获取图像,对患者来说为非侵入操作,易为患者所接受,同时护士也不需要将患者的胃液反复抽出再打回胃内,减轻了护士的工作量,采用胃窦单切面法测量胃窦面积通过对照表可以迅速获得出胃残余量[4,10]。本研究比较发现两种监测胃残余量方法应用于神经外科重症患者,两组患者在并发症发生率方面并无差异,而超声监测胃残余量组肠内营养中断率更低,比常规组更快地达到目标喂养量,更好地改善患者的营养状况,促进疾病的恢复,从而缩短了住ICU时间。
但超声监测胃残余量还存在一些局限性:由于胃为空腔脏器,在行胃窦单切面法测量胃窦面积时容易受到气体的干扰,无法准确获得数据,但本研究选取的病例均为神经外科重症患者,胃肠胀气的情况较少,因此本研究超声图像的获取率为100%。此外结果的准确性与操作者的经验相关,本研究组人员均获得了中国重症超声研究组的培训证书,操作熟练,避免了监测结果的误差。
综上所述,床旁超声监测胃残余量操作简单,有效、无创,可重复性且能快速获取结果,患者无痛苦更容易接受,减轻了护士的工作量,可以前瞻性地预防或减少并发症的发生,使患者更快地达到目标喂养量,缩短ICU住院时间,值得神经外科重症患者中推广应用。



























