
侵袭性真菌病(invasive fungal disease,IFD)是艾滋病患者常见的机会性感染,也是患者住院和死亡的常见原因。艾滋病合并IFD的诊治思维和策略有其自身特点,其诊治相对于一般人群更为复杂和困难。为进一步规范艾滋病合并IFD的诊治,中华医学会热带病与寄生虫学分会艾滋病学组编写了《艾滋病合并侵袭性真菌病诊治专家共识》。本共识对艾滋病人群中常见IFD(包括肺孢子菌肺炎、隐球菌性脑膜炎、念珠菌病、马尔尼菲篮状菌病、侵袭性曲霉病)的诊断和治疗提出了共识性推荐意见,并对该人群中IFD的流行病学和IFD诊治的一般原则进行了概述。

版权归中华医学会所有。
未经授权,不得转载、摘编本刊文章,不得使用本刊的版式设计。
除非特别声明,本刊刊出的所有文章不代表中华医学会和本刊编委会的观点。
艾滋病是由HIV感染所致的以机体免疫功能受损为主要特征的一种传染病,主要表现为各种机会性感染和肿瘤。侵袭性真菌病(invasive fungal disease,IFD)是指真菌侵入人体后,在包括血液在内的各组织中生长繁殖而导致以炎症反应、组织损伤和器官功能障碍等病理生理改变为特征的疾病。IFD常是HIV感染进入艾滋病期的重要表现,HIV感染不仅给IFD的诊治带来挑战,而且还增加了患者的死亡风险。近年来,随着HIV筛查不断普及,我国艾滋病新发报告的患者数呈增长趋势,而且很多患者在确诊HIV感染时已处于艾滋病期,患者免疫功能高度抑制,IFD发生的风险较高[1]。尽管抗反转录病毒治疗(antiretroviral therapy,ART)在临床的广泛应用改变了艾滋病机会性感染的流行病学特点和疾病谱,但是IFD仍是艾滋病患者常见的机会性感染和死亡原因[2,3,4]。艾滋病患者存在明显的免疫缺陷,其合并IFD的诊治思维和策略有其自身特点,IFD的诊断和治疗相对于一般人群而言也更为复杂和困难。为了进一步规范艾滋病合并IFD的诊治,中华医学会热带病与寄生虫学分会艾滋病学组组织国内感染病学和真菌学专家编写了本共识,参考了《中国艾滋病诊疗指南(2018版)》《2019版美国感染病学会艾滋病及其机会性感染诊疗指南》[5,6],以及国内外其他真菌感染相关指南中的相关内容,重点突出我国艾滋病合并IFD的流行现状和诊治实践。本共识将随着艾滋病合并IFD感染流行病学的变迁与临床和基础研究的进展而定期更新。
在ART出现以前,IFD是艾滋病患者就诊、住院和死亡的重要原因。国内研究发现,在艾滋病住院患者中,IFD的发生率为41.2%,病死率高达22.9%[7]。ART的广泛应用改变了艾滋病患者的预后,也改变了其机会性感染的流行状况。近年来,我国的研究报道,艾滋病住院患者中真菌感染率为17.5%~36.6%[8,9,10,11]。ART被认为是艾滋病人群中机会性感染的保护性因素,但接受ART的患者存在诸多影响其免疫重建的因素,如依从性差、药物不良反应和HIV耐药性等,故这部分患者中IFD仍很多见。
IFD多发生于免疫功能高度抑制的艾滋病患者。研究发现,CD4+T淋巴细胞计数<200/μL的患者合并IFD的发生率明显高于CD4+T淋巴细胞计数≥200/μL的患者,IFD主要发生于CD4+T淋巴细胞计数<100/μL的患者[9,12],艾滋病合并IFD的患者也因此常同时伴有多种机会性感染或肿瘤。
几乎所有已发现的致病性真菌均可在艾滋病患者中引起IFD。艾滋病患者中的IFD多由条件致病性真菌引起,最多见的病原菌为念珠菌、肺孢子菌、隐球菌、马尔尼菲篮状菌和曲菌。艾滋病患者IFD的疾病谱在气候与地理环境不同的省市间存在差异。近年来,一些地方性真菌病在非流行区也有报道,一些相对少见的IFD有增多趋势[13,14,15]。随着抗真菌药物在农业、医疗和其他环境中的广泛使用,真菌面临的环境选择压力不断增大,促使其发生耐药突变等适应性进化。同时,对真菌易感的免疫缺陷人群的增加、全球变暖、经济全球化等因素也促使新发和耐药致病真菌不断涌现[16]。耳念珠菌(Candida auris)因其较高的医院内传播能力、对主要抗真菌药物的耐药潜质、较高的误检率和高致死性,被认为是"全球新发威胁"之一。截至2019年5月,已有包括中国在内的分布于六大洲的34个国家报道了耳念珠菌感染病例[17],大多为免疫功能低下的患者,其中不乏HIV感染者。对于HIV感染者,浅部真菌如念珠菌、皮肤癣菌和马拉色菌,也可能会引起系统性或深部组织感染,但多见于合并有中性粒细胞缺乏、糖尿病等存在其他免疫抑制因素的HIV感染者[18,19,20,21]。
欧洲癌症/侵袭性真菌感染研究治疗协作组和美国国立过敏和传染病研究所真菌学组(European Organization for Research and Treatment of Cancer/Invasive Fungal Infections Cooperative Group/National Institute of Allergy and Infectious Diseases Mycoses Study Group,EORTC/MSG)共同制定的IFD诊断标准[22]已广泛用于IFD相关药物临床试验和流行病学研究。虽然该诊断标准用于临床尚存在诸多问题,但是用于诊断包括艾滋病患者在内的高危患者时仍不失为重要的参考。该体系将IFD的诊断分为3个级别:①确诊(proven),需在无菌组织或血液中检出真菌成分;②拟诊(probable),即在患者有易感因素、存在临床表现的基础上,找到可直接或间接证明侵袭性真菌存在的证据;③疑诊(possible),仅有患者的易感因素和临床表现,而无微生物学证据。
IFD非侵入性诊断方法大致包括影像学检查,抗原、抗体检测,以及分子诊断技术。艾滋病患者的特异性免疫应答受损,抗体效价低,抗体检测假阴性率高。1,3-β-D-葡聚糖检测(G试验)、半乳糖甘露聚糖检测(GM试验)等抗原检测是较为常用的血清学检测方法,但是有诸多导致假阳性的因素需注意排除,如不同真菌间的交叉反应、药物和合并疾病的影响[23,24,25]。随着分子诊断技术的发展和实验室操作流程的规范,PCR、基质辅助激光解吸电离飞行时间质谱(matrix-assisted laser desorption/ionization-time of flight mass spectrometry,MALDI-TOF-MS)、T2Candida真菌检测平台等病原学检测方法将被纳入IFD诊断体系[26,27,28,29]。联合多种病原检测方法,如G试验联合GM试验、抗原检测联合抗体检测、抗原检测联合PCR,可显著提升诊断的灵敏性和特异性[30,31]。影像学检查也是诊断IFD的常用方法,但是艾滋病患者真菌感染灶的影像学表现常不典型,临床上应注意鉴别。需要注意的是,用于普通人群真菌诊断技术的灵敏性和特异性尚未在HIV人群中进行广泛深入的研究,故临床上对检验结果解读时应考虑到这一因素。
对于艾滋病患者IFD的诊断,检测技术的可靠性仅是一方面,更大的挑战在于临床医师对IFD认识和警惕性有限:艾滋病患者免疫功能低下,IFD临床表现不典型,免疫反应导致的临床表现常在艾滋病患者中缺如,局限于单个病灶的真菌感染在艾滋病患者中常发展为播散性感染;艾滋病患者常合并多种机会性感染,掩盖了真菌感染的症状和体征,从而造成漏诊;真菌感染的表现和其他机会性感染类似,造成误诊。播散性感染常表现为血常规改变、肝脾和淋巴结肿大、发热、皮疹等。IFD常发生于免疫高度抑制的患者,CD4+T淋巴细胞计数常<100/μL[7]。对于CD4+T淋巴细胞计数极低(<50/μL)的患者,应警惕发生IFD的可能。还应注意患者有无其他真菌的易感因素,如使用免疫抑制剂、粒细胞缺乏和糖尿病等。患者的职业、居住地等对诊断也有一定的参考价值,临床上应注意询问相关情况。艾滋病患者IFD的疾病谱有其特点,特别是在首次确诊时最常见的真菌感染是口咽和食管念珠菌感染、肺孢子菌肺炎(pneumocystis pneumonia,PCP)、隐球菌性脑膜炎(cryptococcal meningitis, CM)、马尔尼菲篮状菌病等[32]。在某些地区,需关注一些地方性真菌病如球孢子菌病和副球孢子菌病的流行;此外也应注意IFD的流行病学的变化趋势,以及医院内感染的情况。
推荐意见:
1.艾滋病患者IFD的疾病谱和临床表现具有自身特点,不能将普通人群IFD的诊断方法和思维简单地套用于艾滋病患者,诊断技术的灵敏性和特异性需在HIV人群中进行进一步的研究和评价。
2.应结合患者的免疫状态、易感因素、微生物因素和临床表现对IFD进行分层诊断。
3.在无法获取组织病理学检查结果时,应联合使用多种非侵入性诊断方法。
4.对于免疫高度抑制的艾滋病患者,应警惕IFD的可能性,艾滋病患者IFD常表现为播散性感染,病原体更具多样性,注意排除同时合并其他机会性感染的可能。
ART是艾滋病最重要的治疗措施,不论患者是否合并机会性感染或肿瘤,均应尽早给予ART(结核性脑膜炎和CM除外)[5]。尽早给予ART有助于提高抗真菌疗效并减少IFD复发,但由于抗真菌药物与ART药物间相互作用复杂,应根据各药物药代动力学/药效动力学(pharmacokinetics/pharmacodynamics,PK/PD)的特点和真菌的特性,选择毒性小、效果好的组合。治疗时需监测用药效果、药物不良反应,有时需监测相关药物的血药浓度和病灶分离真菌的耐药情况,必要时调整ART方案和抗真菌药物[32]。
初治患者的ART方案应包含2种核苷类反转录酶抑制剂(nucleoside reverse transcriptase inhibitors,NRTI)作为骨干药物,并联合第3类药物治疗。《中国艾滋病诊疗指南(2018版)》推荐的骨干药物组合有替诺福韦(或丙酚替诺福韦或阿巴卡韦)+拉米夫定(或恩曲他滨)[5]。第3类药物可以为非核苷类反转录酶抑制剂(nonnucleoside reverse transcriptase inhibitor,NNRTI)或整合酶抑制剂(integrase inhibitor,INSTI)或含增强剂(利托那韦或考比司他)的蛋白酶抑制剂(protease inhibitor,PI)。我国指南推荐的第3类药物有依非韦伦、利匹韦林、洛匹那韦/利托那韦、多替拉韦和拉替拉韦,此外也可使用达芦那韦/考比司他[5,33]。
临床常用的系统性抗真菌药物主要有两性霉素B、三唑类、棘白菌素类和5-氟胞嘧啶。两性霉素B抗菌谱广,但有肾毒性,低钾、低镁血症,以及骨髓抑制等较为严重的不良反应。其注射剂型包括脱胆酸盐普通制剂和含脂制剂,后者的肾毒性和药物输注相关反应较前者少。三唑类药物抑制真菌细胞膜重要成分麦角甾醇的合成,由于其安全、高效、广谱的特性,被广泛应用于真菌感染的治疗和预防。氟康唑主要对包括白念珠菌、隐球菌在内的酵母菌有效,对丝状真菌及光滑念珠菌、克柔念珠菌等非白念珠菌作用有限。此外临床上不断出现的氟康唑耐药菌株也限制了其应用。新一代三唑类抗真菌药物主要包括伊曲康唑、伏立康唑、泊沙康唑和艾沙康唑,其抗菌活性和抗菌谱均有所增强和扩展。伏立康唑为治疗曲霉病的一线药物,对光滑念珠菌、克柔念珠菌等非白念珠菌也有效;伊曲康唑可作用于酵母菌和丝状真菌;泊沙康唑和艾沙康唑对毛霉目真菌有效,是三唑类药物中抗菌谱最广的品种。伏立康唑、伊曲康唑、泊沙康唑在使用时应监测血药浓度。棘白菌素类药物抑制真菌细胞壁的合成,尤其适用于中性粒细胞减少的患者。目前,棘白菌素类药物包括卡泊芬净、米卡芬净和阿尼芬净,其抗菌谱类似,对念珠菌和曲菌有强大的杀菌作用。较低的肝、肾毒性和较少的药物间相互作用是该类药物的主要优势。
选择和调整治疗IFD的药物常需参考体外药物敏感性试验。见表1。临床实验室对药物敏感试验结果的判定可参考美国临床实验室标准化研究所(Clinical & Laboratory Standards Institute,CLSI)和欧洲药物敏感性试验委员会(European Committee on Antimicrobial Susceptibility Testing,EUCAST)制定的敏感性折点。对于深部无菌组织中分离出的酵母菌,除光滑念珠菌等少数真菌需要常规检测耐药性外,多数情况下依据初始治疗的效果决定是否行药物敏感性试验。对于丝状真菌,虽然不推荐常规检测其耐药情况,但由于其对三唑类和棘白菌素类药物的敏感性有所差异,所以药物敏感性试验可优化药物的选择。需要注意的是,因为存在宿主免疫力、PK、PD和药物间相互作用等因素的干扰,所以体外药物敏感性试验结果并不能完全代表其在人体内的效果,临床上还需密切观察病情来综合判断疗效。

侵袭性真菌感染的药物敏感性试验条件及测试药物
侵袭性真菌感染的药物敏感性试验条件及测试药物
| 药物敏感性试验 | 检出真菌 | 测试药物 |
|---|---|---|
| 常规 | 光滑念珠菌 | 氟康唑、伏立康唑、棘白菌素 |
| 曾暴露于棘白菌素的非光滑念珠菌;近平滑念珠菌 | 棘白菌素 | |
| 非念珠菌的酵母菌 | 氟康唑 | |
| 耐药模式尚未明确的不常见真菌 | 各类抗真菌药物 | |
| 初始治疗 | 非光滑念珠菌 | 棘白菌素 |
| 效果不佳 | 念珠菌 | 两性霉素B、5-氟胞嘧啶、氟康唑、伏立康唑、棘白菌素 |
| 新生隐球菌 | 氟康唑、两性霉素B、氟胞嘧啶 | |
| 曲菌 | 两性霉素B、泊沙康唑、伊曲康唑、伏立康唑 | |
| 光滑念珠菌 | 氟康唑、伏立康唑、两性霉素B、棘白菌素 | |
| 耳念珠菌 | 氟康唑、伏立康唑、两性霉素B、棘白菌素 | |
| 克柔念珠菌 | 两性霉素B | |
| 葡萄牙念珠菌 | 两性霉素B | |
| 褶皱念珠菌 | 两性霉素B、氟康唑 | |
| 念珠菌属(致心内膜炎) | 5-氟胞嘧啶 |
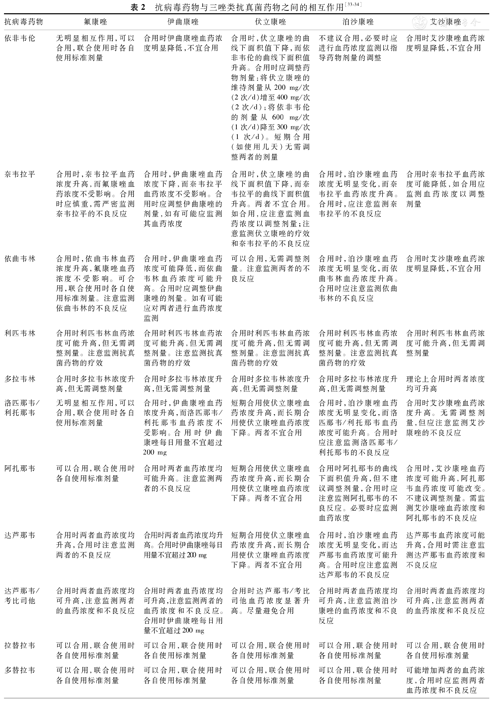
抗真菌药物中除氟康唑以外的三唑类药物均易与ART药物发生相互作用(表2),主要与依非韦伦、PI相互作用明显,若患者原ART方案中包含这些药物,可选择INSTI中的拉替拉韦、多替拉韦作为替代。氟康唑与奈韦拉平合用时肝毒性增加,建议将奈韦拉平更换为依非韦伦、利匹韦林、拉替拉韦或多替拉韦等。依非韦伦、增效剂(利托那韦、考比司他)与抗真菌药物间相互作用多见。INSTI中拉替拉韦、多替拉韦较少与抗真菌药物发生药物间相互作用。在抗真菌治疗方案调整或疗程结束后,尽量继续使用原ART方案,避免频繁更换ART药物。更多的药物间相互作用可参考美国卫生与公众服务部(Department of Health and Human Services,DHHS)的《成人及青少年HIV感染者抗反转录病毒药物使用指南》[33]。
| 抗病毒药物 | 氟康唑 | 伊曲康唑 | 伏立康唑 | 泊沙康唑 | 艾沙康唑 |
|---|---|---|---|---|---|
| 依非韦伦 | 无明显相互作用,可以合用,联合使用时各自使用标准剂量 | 合用时伊曲康唑血药浓度明显降低,不宜合用 | 合用时,伏立康唑的曲线下面积值下降,而依非韦伦的曲线下面积值升高。合用时应调整药物剂量:将伏立康唑的维持剂量从200 mg/次(2次/d)增至400 mg/次(2次/d);将依非韦伦的剂量从600 mg/次(1次/d)降至300 mg/次(1次/d)。短期合用(如使用几天)无需调整两者的剂量 | 不建议合用,必要时应进行血药浓度监测以指导药物剂量的调整 | 合用时艾沙康唑血药浓度明显降低,不宜合用 |
| 奈韦拉平 | 合用时,奈韦拉平血药浓度升高,而氟康唑血药浓度不受影响。合用时应慎重,需严密监测奈韦拉平的不良反应 | 合用时,伊曲康唑血药浓度下降,而奈韦拉平血药浓度不受影响。合用时应调整伊曲康唑的剂量,如有可能应监测其血药浓度 | 合用时,伏立康唑的曲线下面积值下降,而奈韦拉平的曲线下面积值升高。两者不宜合用。如合用,应注意监测血药浓度以调整剂量;注意监测伏立康唑的疗效和奈韦拉平的不良反应 | 合用时,泊沙康唑血药浓度无明显变化,而奈韦拉平血药浓度升高。合用时,应注意监测奈韦拉平的不良反应 | 合用时奈韦拉平血药浓度可能降低,如合用应监测血药浓度以调整剂量 |
| 依曲韦林 | 合用时,依曲韦林血药浓度升高,氟康唑血药浓度不受影响。可合用,联合使用时各自使用标准剂量。注意监测依曲韦林的不良反应 | 合用时,伊曲康唑血药浓度可能降低,而依曲韦林血药浓度可能升高。合用时应调整伊曲康唑的剂量。如有可能应对两者进行血药浓度监测 | 可以合用,无需调整剂量。注意监测两者的不良反应 | 合用时,泊沙康唑血药浓度无明显变化,而依曲韦林血药浓度升高。合用时应注意监测依曲韦林的不良反应 | 合用时艾沙康唑血药浓度明显降低,不宜合用 |
| 利匹韦林 | 合用时利匹韦林血药浓度可能升高,但无需调整剂量。注意监测抗真菌药物的疗效 | 合用时利匹韦林血药浓度可能升高,但无需调整剂量。注意监测抗真菌药物的疗效 | 合用时利匹韦林血药浓度可能升高,但无需调整剂量。注意监测抗真菌药物的疗效 | 合用时利匹韦林血药浓度可能升高,但无需调整剂量。注意监测抗真菌药物的疗效 | 合用时利匹韦林血药浓度可能升高,但无需调整剂量 |
| 多拉韦林 | 合用时多拉韦林浓度升高,但无需调整剂量 | 合用时多拉韦林浓度升高,但无需调整剂量 | 合用时多拉韦林浓度升高,但无需调整剂量 | 合用时多拉韦林浓度升高,但无需调整剂量 | 理论上合用时两者浓度均可升高 |
| 洛匹那韦/利托那韦 | 无明显相互作用,可以合用,联合使用时各自使用标准剂量 | 合用时,伊曲康唑血药浓度升高,而洛匹那韦/利托那韦血药浓度不受影响。合用时伊曲康唑每日用量不宜超过200 mg | 短期合用使伏立康唑血药浓度升高,而长期合用使伏立康唑血药浓度下降。两者不宜合用 | 合用时,泊沙康唑血药浓度无明显变化,而洛匹那韦/利托那韦血药浓度可能升高。合用时应注意监测洛匹那韦/利托那韦的不良反应 | 合用时艾沙康唑血药浓度升高。无需调整剂量,但应注意监测艾沙康唑的不良反应 |
| 阿扎那韦 | 可以合用,联合使用时各自使用标准剂量 | 合用时两者血药浓度均可能升高。注意监测两者的不良反应 | 短期合用使伏立康唑血药浓度升高,而长期合用使伏立康唑血药浓度下降。两者不宜合用 | 合用时阿扎那韦的曲线下面积值升高,但不建议调整剂量,合用时应注意监测阿扎那韦的不良反应。必要时应监测血药浓度 | 合用时,艾沙康唑血药浓度可能升高,阿扎那韦血药浓度可能改变。不建议调整剂量。需监测艾沙康唑血药浓度和阿扎那韦的不良反应 |
| 达芦那韦 | 合用时两者血药浓度均升高,合用时注意监测两者的不良反应 | 合用时两者血药浓度均升高。合用时伊曲康唑每日用量不宜超过200 mg | 短期合用使伏立康唑血药浓度升高,而长期合用使伏立康唑血药浓度下降。两者不宜合用 | 合用时,泊沙康唑血药浓度无明显变化,而达芦那韦血药浓度可能升高。合用时应注意监测达芦那韦的不良反应 | 达芦那韦血药浓度可能升高,合用时需注意监测达芦那韦血药浓度和不良反应 |
| 达芦那韦/考比司他 | 合用时两者血药浓度均可升高,注意监测两者的血药浓度和不良反应 | 合用时两者血药浓度均可升高,注意监测两者的血药浓度和不良反应。合用时伊曲康唑每日用量不宜超过200 mg | 合用时达芦那韦/考比司他血药浓度显著升高。尽量避免合用 | 合用时两者血药浓度均可升高,注意监测泊沙康唑的血药浓度和不良反应 | 合用时两者血药浓度均可升高,注意监测两者的血药浓度和不良反应 |
| 拉替拉韦 | 可以合用,联合使用时各自使用标准剂量 | 可以合用,联合使用时各自使用标准剂量 | 可以合用,联合使用时各自使用标准剂量 | 可以合用,联合使用时各自使用标准剂量 | 可以合用,联合使用时各自使用标准剂量 |
| 多替拉韦 | 可以合用,联合使用时各自使用标准剂量 | 可以合用,联合使用时各自使用标准剂量 | 可以合用,联合使用时各自使用标准剂量 | 可以合用,联合使用时各自使用标准剂量 | 可能增加两者的血药浓度,合用时应监测两者血药浓度和不良反应 |
| 艾维雷韦/考比司他 | 可以合用,联合使用时各自使用标准剂量,氟康唑的血药浓度可能会升高,临床注意观察 | 合用时,伊曲康唑血药浓度升高,艾维雷韦/考比司他血药浓度可能升高,合用时伊曲康唑每日用量不宜超过200 mg,注意监测其血药浓度 | 合用时,伏立康唑血药浓度升高,艾维雷韦/考比司他血药浓度可能升高,两者不宜合用。如合用,则注意监测伏立康唑血药浓度并调整剂量 | 合用时,泊沙康唑血药浓度可能升高,艾维雷韦/考比司他血药浓度可能升高。如合用,则注意监测泊沙康唑血药浓度 | 合用时三药血药浓度均升高。如合用,则注意监测血药浓度和不良反应 |
| 马拉维若 | 合用时马拉维若血药浓度升高。合用时马拉维若如仍使用标准剂量,则需慎重 | 合用时马拉维若血药浓度升高。如同时与蛋白酶抑制剂合用,马拉维若的剂量应减少50% | 合用时马拉维若血药浓度升高。如马拉维若仍使用标准剂量,则应注意监测其不良反应 | 合用时马拉维若血药浓度升高。如同时与蛋白酶抑制剂合用,马拉维若的剂量应减少50% | 合用时马拉维若血药浓度升高。合用时马拉维若剂量应减少50% |
| bictegravir | 可以合用,联合使用时各自使用标准剂量 | 合用时bictegravir血药浓度可能升高。合用时需监测血药浓度和bictegravir相关不良反应 | 合用时bictegravir血药浓度可能升高。合用时需监测血药浓度和bictegravir相关不良反应 | 合用时bictegravir血药浓度可能升高。合用时需监测血药浓度和bictegravir相关不良反应 | 合用时bictegravir血药浓度可能升高。合用时需监测血药浓度和bictegravir相关不良反应 |
| cabotegravir | 理论上无明显药物间相互作用 | 理论上无明显药物间相互作用 | 理论上无明显药物间相互作用 | 理论上无明显药物间相互作用 | 理论上无明显药物间相互作用 |
IFD患者治愈或疗程结束后,临床上应根据艾滋病患者的免疫状况、药物间相互作用和药物不良反应等情况决定患者是否需接受维持抗真菌治疗(二级预防用药)。在抗HIV治疗机体免疫功能获得重建后,可考虑终止维持治疗[32,34]。
为预防某些IFD,对于免疫功能极低的患者,可考虑给予预防性抗真菌治疗(一级预防),但有增加真菌耐药性产生的风险,临床上应根据患者免疫状态、药物间相互作用和真菌耐药性等来决定是否给予预防性用药[32,34]。
推荐意见:
5.除CM以外,艾滋病合并IFD的患者应在初步控制真菌感染后尽早开始ART,建议抗真菌治疗后2周内启动ART。
6.选择和调整抗IFD药物需参考体外药物敏感试验结果。
7.制定抗真菌方案和启动ART时,应特别注意药物之间相互作用的问题,必要时应密切监测抗真菌药物和(或)抗病毒药物的血药浓度。
8.IFD患者治愈或完成治疗疗程后,应根据患者免疫状态、药物间相互作用和药物不良反应等情况决定患者是否需接受维持抗真菌治疗(二级预防用药)。
9.为预防某些IFD,应根据患者免疫状态、药物间相互作用和真菌耐药性等,决定是否对免疫功能极低的患者给予预防性抗真菌治疗(一级预防)。
PCP是由耶氏肺孢子菌(Pneumocystis jiroveci)引起的肺部感染性疾病。肺孢子菌不能在传统真菌培养基上生长,细胞壁不含有真菌常有的麦角固醇而含有胆固醇,而且如复方磺胺甲 唑(trimethoprim/sulfamethoxazole,TMP-SMZ)等药物对其有抑制和杀灭作用,故以往被归属于原虫。基于其核糖体RNA及其他基因序列、细胞壁的组成和关键酶的结构,目前认为肺孢子菌属于真菌门[35]。因此,PCP现在被认为是一种IFD。肺孢子菌也可引起肺外感染,但极少见。
唑(trimethoprim/sulfamethoxazole,TMP-SMZ)等药物对其有抑制和杀灭作用,故以往被归属于原虫。基于其核糖体RNA及其他基因序列、细胞壁的组成和关键酶的结构,目前认为肺孢子菌属于真菌门[35]。因此,PCP现在被认为是一种IFD。肺孢子菌也可引起肺外感染,但极少见。
PCP在艾滋病患者中极为常见,也是导致患者死亡的重要原因。ART的应用和对PCP的预防用药使PCP发生率明显下降。在ART普遍使用之前,美国HIV感染者中PCP发病率为29.9%;而在ART普遍使用的2003年至2007年,PCP发病率仅为3.9%[36]。90%的PCP发生于CD4+T淋巴细胞计数<200/μL的患者中。但是欧洲一项HIV感染者队列研究表明,CD4+T淋巴细胞计数为100~200/μL的患者不使用预防性抗肺孢子菌药物时,其出现PCP的风险也极低[37]。
PCP患者主要表现为发热、干咳、进行性呼吸困难和低氧血症,其他表现有寒颤、胸痛、体质量下降等,常合并口腔念珠菌感染。患者自觉症状较重而肺部体征少。疾病初期胸部X线片可完全正常,而后逐渐出现双侧弥漫性间质性病变或肺泡浸润。高分辨率CT检查可表现为斑片状或结节状磨玻璃影,其阴性结果可基本排除PCP。
在诱导痰、胸腔积液、支气管肺泡灌洗液或肺活组织检查中发现肺孢子菌的包囊或滋养体即可确诊,但临床上病原检出率极低,可能与标本的采集、染色方法的选用有关。患者自主产生的痰液,其镜检的灵敏性较低,应避免使用,而应使用高渗氯化钠溶液诱导痰。肺泡灌洗液镜检的灵敏性较高,根据影像学检查的异常部位定位相应肺叶进行灌洗可进一步提高检出率[38],在患者耐受支气管镜检查时可选择。对于机械通气的患者,也可送检吸出物。常用的传统染色方法有吉姆萨染色、甲苯胺蓝染色和六胺银染色。六胺银染色可见包囊特征性的弧括号结构。但是传统方法基于形态学,易与其他真菌和细胞碎片相混淆,而且其检出率依赖于操作人员的技术、真菌量和标本质量。免疫荧光技术和核酸检测技术已应用于PCP诊断中。免疫荧光染色可提高检出率,有条件的单位可选择使用。PCR灵敏性高,但有一定假阳性率,而且不能正确区分定植和感染。虽然肺孢子菌定植者有较高发生PCP的风险,但是目前尚无充分证据支持此类人群接受预防性抗PCP治疗。定量PCR可用于估测真菌负荷及预后。血清1-3-β-D-葡聚糖>80 ng/L可用于支持PCP诊断,但除隐球菌、接合菌外的其他真菌,如念珠菌、组织胞浆菌、曲菌等感染时也可升高,应注意鉴别诊断和判断有无合并感染。PCR和G试验同时阳性有较高的参考价值。PCP患者血乳酸脱氢酶(lactate dehydrogenase,LDH)常>5 000 mg/L。
治疗PCP首选口服TMP-SMZ(每片含SMZ 400 mg和TMP 80 mg),TMP每日15 mg/kg,SMZ每日100 mg/kg,通常9~12片/d,疗程为3周。病情严重时,可考虑静脉使用相应剂量的药物。PCP常会进行性加重而出现呼吸衰竭,对于临床表现和影像学检查符合PCP表现的患者,需尽早经验性给予TMP-SMZ治疗,而不应等待病原检测结果,同时应密切监测病情并积极寻求确诊。包囊可在药物使用后数天至数周内持续存在,故经验性治疗并不影响病原体的检出。对于治疗效果不佳的患者,需注意诊断是否正确。此外,肺孢子菌对TMP-SMZ耐药也是治疗效果不佳的原因之一(尽管耐药率极低)。对于不能耐受TMP-SMZ的患者,可考虑用喷他脒、伯氨喹、克林霉素等替代,但后者抗PCP疗效不如前者,通常情况下不应随意替换。葡萄糖-6-磷酸脱氢酶(glucose-6-phosphate dehydrogenase,G6PD)缺乏的患者应避免使用磺胺类药物和伯氨喹。近年来有使用卡泊芬净治疗PCP的报道[39,40,41,42],目前认为不应单独使用卡泊芬净来治疗PCP(尤其是重症患者),其难以完全清除肺孢子菌,且停药后易导致PCP复发,临床上常用于PCP的辅助治疗,其治疗价值尚待进一步研究。尽早进行ART有利于疾病恢复,应在抗PCP治疗2周内启动ART。对于吸入空气时血氧分压<70 mmHg(1 mmHg=0.133 kPa)或肺泡-动脉氧分压差>35 mmHg者,应尽早(通常是72 h内)开始口服糖皮质激素[42]:第1天至第5天,泼尼松40 mg/次(2次/d);第6天至第10天,泼尼松40 mg/次(1次/d);第11天至第21天,泼尼松20 mg/次(1次/d)。
PCP的预防[6]:HIV感染者不论是否既往有PCP病史,当CD4+T淋巴细胞计数<100/μL时,或CD4+T淋巴细胞计数为100~200/μL但HIV RNA高于检测下限时,均应使用一级预防药物(TMP-SMZ,1片/d)。对于PCP发生时CD4+T淋巴细胞计数<200/μL者,须维持二级预防性治疗(TMP-SMZ,1片/d)至CD4+T淋巴细胞计数>200/μL并持续超过3个月,或CD4+T淋巴细胞计数保持在100~200/μL且HIV RNA持续低于检测下限超过3个月;对于PCP发生时CD4+T淋巴细胞计数>200/μL者,若PCP发生时未接受ART,则应维持二级预防治疗至HIV RNA持续低于检测下限超过3个月;若PCP发生时已接受ART,则建议终身进行预防。
推荐意见:
10.推荐选择合适的标本及合适的染色方法尽早进行肺孢子菌病原学检测,在诱导痰、胸腔积液、支气管肺泡灌洗液或肺活组织检查中发现肺孢子菌的包囊或滋养体即可确诊。
11.根据临床表现、影像学表现、升高的血清1-3-β-D葡聚糖和LDH,可对艾滋病患者PCP做出临床诊断。
12.对于临床表现和影像学检查符合PCP表现的患者,推荐尽早给予经验性TMP-SMZ治疗,而不应等待病原检测结果,同时应密切监测病情并积极寻求确诊。
13.治疗PCP首选TMP-SMZ,疗程为21 d,并在抗PCP治疗2周内尽早启动ART;对于吸入空气时血氧分压<70 mmHg或肺泡-动脉氧分压差>35 mmHg者,应尽早(通常是72 h内)开始使用糖皮质激素。
14.推荐根据患者免疫功能和ART后HIV的抑制状况来对PCP进行一级或二级预防。
隐球菌是包含30多个种的真菌,其中新生隐球菌(Cryptococcus neoformans)和格特隐球菌(Cryptococcus gattii)具有致病性。被感染者多为CD4+T淋巴细胞计数<100/μL的患者。因为隐球菌对中枢神经系统的亲嗜性,所以CM是艾滋病患者最常见的隐球菌病。相比非HIV感染者,艾滋病患者出现中枢神经系统症状时真菌负荷更高,更多出现脑实质损伤,预后也更差。据WHO估计,CM占所有HIV相关性死亡数的15%;即使在发达国家,目前其病死率仍高达20%~30%[43]。
CM的确诊主要依靠脑脊液隐球菌涂片和培养,临床上诊断多无困难,关键是要注意提高对此病的认识,对疑似病例尽早进行脑脊液隐球菌相关检查。但因为传统印度墨汁染色镜检的检出率不高,培养又需要一定时间,所以临床诊断常需要参考隐球菌抗原(cryptococcal antigen,CrAg)的检测结果。已有的抗原检测方法主要有乳胶凝集试验、酶联免疫分析法和侧向免疫层析法。侧向免疫层析法的试剂条可在室温下保存,检测时间仅需10 min左右,且灵敏性、特异性均较乳胶凝集试验高,是目前WHO推荐的筛查方法[43]。血清CrAg不仅有助于CM的诊断,其效价的高低也是判断疗效和预后的指标之一[44]。艾滋病患者免疫功能低下,感染灶炎症反应较弱,脑脊液改变常不明显,表现为脑脊液中细胞数和蛋白质水平多正常或轻度升高,糖和氯化物水平正常或轻度降低。部分患者脑脊液中白细胞、葡萄糖、蛋白质水平均可正常[45]。
CM的治疗主要分为诱导、巩固和维持3个阶段。虽然国内外相关指南[6,43,46,47]为各期限定了时间(表3),但在实际临床中患者和菌株对药物的反应不一,药物剂量和用药时长并不能一概而论。总体上,各指南将两性霉素B与5-氟胞嘧啶联合用药作为初始治疗的方案,该方案应至少用至脑脊液隐球菌培养阴性[48]。我国指南推荐的剂量:两性霉素B为0.5~0.7 mg/(kg·d),5-氟胞嘧啶为100 mg/(kg·d)[47]。考虑到部分患者不能耐受两性霉素B,可在联用两性霉素B和5-氟胞嘧啶4周后将两性霉素B替换为氟康唑,也可使用两性霉素B脂质制剂。此后进入维持期即二级预防,至少使用氟康唑1年(200 mg/d),直至症状消失、CD4+T淋巴细胞计数>200/μL持续超过3个月且HIV被ART良好抑制。既往有CM病史的艾滋病患者,当其CD4+T淋巴细胞计数<100/μL时,需恢复预防性的氟康唑治疗。对于合并CM的艾滋病患者,若先前未接受过ART,考虑到免疫重建炎症综合征(immune reconstitution inflammatory syndrome,IRIS)发生率高,建议待基本控制隐球菌感染后再开始ART,一般抗真菌治疗后4~6周启动ART。此外,治疗过程中应积极监测,防治药物不良反应,并及时处理颅内高压[48]。格特隐球菌的治疗与新生隐球菌相同。
| 指南 | 诱导期 | 巩固期 | 维持期 |
|---|---|---|---|
| WHO | AMB[1.0 mg/(kg·d)] + 5-FC[100 mg/(kg·d)]1周,接着FLU (1 200 mg/d) 1周 | FLU(800 mg/d)至少8周 | FLU(200 mg/d)至免疫功能重建 |
| IDSA | L-AmB[3~4 mg/(kg·d)] + 5-FC[100 mg/(kg·d)]至少2周AMB[0.7~1.0 mg/(kg·d)]+5-FC[100 mg/(kg·d)]至少2周 | FLU(400 mg/d)至少8周 | FLU(200 mg/d)至少1年 |
| EACS | L-AmB[3 mg/(kg·d)]+5-FC[100 mg/(kg·d)]至少2周AMB[0.7 mg/(kg·d)]+5-FC[100 mg/(kg·d)]至少2周 | FLU(400 mg/d)至少8周 | FLU(200 mg/d)至少1年 |
| 中华医学会 | AMB[0.5~0.7 mg/(kg·d)]+5-FC[100 mg/(kg·d)]至少4周 | AMB[0.5~0.7 mg/(kg·d)]±5-FC [100 mg/(kg·d)]至少6周FLU(600~800 mg/d)±5-FC [100 mg/(kg·d)]至少6周 | FLU(200 mg/d)至少1年 |
注:WHO为世界卫生组织;IDSA为美国感染病协会;EACS为欧洲艾滋病临床协会;AMB为两性霉素B;5-FC为5-氟胞嘧啶;L-AmB为两性霉素B脂质体;FLU为氟康唑
初次行腰椎穿刺前应通过颅脑CT或MRI检查排除同时存在的颅内占位性病变,以减少脑疝的发生。在抗隐球菌治疗前、治疗2周时、治疗进入下一阶段前、病情反复时和出现颅内压升高的症状或体征时,均应进行腰椎穿刺以评估病情。在患者症状消失、颅内压恢复正常前,应每日进行腰椎穿刺。每次行腰椎穿刺都应测量颅内压。当颅内压>200 mmH2O(1 mmH2O=0.009 8 kPa)时应引流脑脊液至颅内压<200 mmH2O;颅内压>300 mmH2O时可降低至初始压力的一半。经反复腰椎穿刺,颅内压仍不能保持在正常范围内的患者,或有脑室扩大等脑积水的影像学检查证据时,可行脑室腹腔分流术[49,50]。术前应注意有无头皮、颈部、胸部、腹部皮肤,以及腹腔感染、颅内出血等脑室腹腔分流术的禁忌证,如有,可选择其他术式。术后应注意通过症状、体征、头颅MRI检查、脑脊液分析等监测颅内、腹腔和皮下通道感染,过度引流(硬膜下血肿或积液),引流不足,分流管阻塞,颅内出血等术后并发症。怀疑颅内感染时,除了对脑脊液做常见细菌、真菌感染的病原学检测外,还应同时做血培养。一旦发现感染,应及时拔出分流管,进行抗感染治疗,并选择其他有效的脑脊液引流方式。在对症处理颅内高压时,也要积极寻找其原因:若脑脊液培养持续阳性,或阴性后转阳,应检测隐球菌和HIV的耐药情况,必要时更换药物,可短期辅助性使用干扰素等免疫调节性药物;若脑脊液培养已转阴,脑脊液白细胞和炎症指标较基线升高,且已启动ART,则应怀疑矛盾型IRIS的存在。此外,在有相应危险因素时,还需排查其他病原的合并感染。
隐球菌相关IRIS是指艾滋病患者在ART后随着CD4+T淋巴细胞计数升高,免疫调节失平衡而出现的一组临床综合征,可分为暴露型和矛盾型2类。IRIS可表现为头痛、颅内压升高、骨或皮肤软组织损伤、淋巴结炎、肺部病变、播散性病变、小脑炎和缺血性脑卒中,且症状加重与新发机会性感染、HIV相关肿瘤、药物不良反应、耐药或治疗失败无关[6,43,48]。矛盾型IRIS是指HIV感染者经ART迅速恢复免疫功能后,在合并感染(主要指隐球菌和结核分枝杆菌感染)病灶处出现的免疫炎症反应,从而导致病情加重的现象。IRIS在HIV感染合并CM患者中主要表现为颅内压升高。处理应包括继续ART,降颅内压治疗,根据血药浓度监测、药物敏感性试验结果优化抗真菌药物,不推荐常规使用糖皮质激素,但上述治疗措施无效时可考虑短期使用[6,43,48]。
关于HIV患者隐球菌感染的预防,2018年WHO指南推荐CD4+T淋巴细胞计数<100/μL的成人/青少年HIV感染者在启动(或重启动)ART前接受CrAg筛查[43]。我国HIV感染人群中隐球菌病发病率并不低,推荐常规在CD4+T淋巴细胞计数<100/μL的HIV感染者中筛查CrAg。国内有专家共识建议以CD4+T淋巴细胞计数<200/μL为筛查阈值[51]。血清CrAg阳性者,应尽可能取得脑脊液进行CrAg检查、隐球菌涂片镜检及培养,应注意区分CM、隐球菌败血症、肺部隐球菌病,以及其他单个部位隐球菌感染的可能。无症状CrAg血症患者应进行抢先的抗真菌治疗(pre-emptive antifungal therapy)[43,51],先进行2周的氟康唑(800 mg/d)诱导治疗,再进行8周的氟康唑(400 mg/d)巩固治疗,之后给予氟康唑(200 mg/d)维持治疗,抗真菌治疗2周后启动ART。抗隐球菌维持治疗>1年,CD4+T淋巴细胞计数>100/μL,病毒载量检测不到,可考虑停用氟康唑。美国感染病协会(Infectious Diseases Society of America,IDSA)指南则推荐无症状CrAg血症患者接受12个月的氟康唑(400 mg/d)治疗[6]。
推荐意见:
15.一旦怀疑CM,应尽快腰椎穿刺行脑脊液隐球菌涂片镜检、培养和CrAg检测。
16.早发现、早治疗是改善CM患者预后的关键,推荐对CD4+T淋巴细胞计数<200/μL的HIV感染者开展血清CrAg筛查,阳性者应进行脑脊液检查以排除CM的可能。
17.CM的治疗应遵循诱导、巩固和维持3个阶段的治疗,两性霉素B联合5-氟胞嘧啶是目前推荐的最有效的诱导期治疗方案。
18.CM发生时尚未开始接受ART的患者,推荐在抗真菌治疗4~6周后开始ART。
19.控制颅内高压对改善CM患者预后至关重要,经反复腰椎穿刺颅内压仍不能保持在正常范围内者,或有脑室扩大等脑积水的影像学检查证据时,可行脑室腹腔分流术。
20.对于无症状的CrAg血症艾滋病患者,建议使用氟康唑进行抢先的抗隐球菌治疗。
口腔和食管念珠菌病在艾滋病患者中极为常见,是艾滋病定义性疾病,而且是念珠菌血症的危险因素,主要见于CD4+ T淋巴细胞计数<200/μL的患者。单纯口腔念珠菌病患者常无不适主诉,波及食管时可有吞咽困难、吞咽时胸部不适。口腔念珠菌病是食管念珠菌病的危险因素,但食管念珠菌病可单独存在。消化道念珠菌病主要表现为黏膜表面白色绒毛状斑块样病变,具有特征性,诊断较容易。少数情况可仅表现为上颚、舌表面和假牙下方黏膜的红肿。其诊断主要依据为口腔病灶的特点、活组织检查和真菌培养。
由于口腔和食管念珠菌病在艾滋病人群中很常见,可对有吞咽相关主诉的患者使用氟康唑100~200 mg/d的经验性治疗,一般症状会在1周左右缓解。若症状缓解不佳,或主诉为单纯的吞咽时疼痛,则应进行内镜检查以排除其他原因,如单纯疱疹病毒、CMV引起的食管炎,以及食管淋巴瘤。口腔念珠菌病常首选氟康唑,也可使用制霉菌素局部涂抹,含碳酸氢钠的漱口水漱口,伊曲康唑口服液和泊沙康唑口服液治疗也有效。对于食管念珠菌病,首选氟康唑口服或静脉滴注,或伊曲康唑口服,疗程为14~21 d。
念珠菌性外阴阴道炎的诊断主要依据黏膜红肿和豆腐渣样阴道排出物,以及涂片镜检结果。对症状反复、持续者需培养鉴定以排查对氟康唑不敏感的非白念珠菌感染,一般情况下不推荐做培养鉴定。单纯念珠菌性外阴阴道炎可局部使用外用唑类(克霉唑、咪康唑、氟康唑等)3~7 d,或氟康唑150 mg单剂治疗。反复发作的对氟康唑敏感的念珠菌感染可考虑延长外用唑类的使用时间或增加氟康唑剂量。对氟康唑不敏感的念珠菌可依据体外药物敏感试验选择药物。
艾滋病合并念珠菌病应在抗真菌治疗后2周内启动ART。对已治愈的黏膜念珠菌病患者不主张维持治疗(二级预防);但对于那些经常复发的患者,建议接受氟康唑维持治疗,ART后CD4+ T淋巴细胞计数>200/μL可停药。维持方案:口咽部念珠菌病患者每日1次或每周3次口服氟康唑(100 mg);食管念珠菌病患者每日口服氟康唑100~200 mg,或服用泊沙康唑口服悬液(400 mg/次,2次/d);念珠菌性外阴阴道炎患者每周1次口服氟康唑150 mg。应注意长期使用氟康唑可能引起耐药念珠菌的产生。目前不主张对患有本病的艾滋病患者进行一级预防。
深部器官念珠菌病常继发于念珠菌血源性播散,在艾滋病患者相对不常见,常见于有长期置管、中性粒细胞缺乏等危险因素的患者,其诊治可参考念珠菌病诊断和治疗指南[52]。
推荐意见:
21.艾滋病患者若有吞咽困难、吞咽不适主诉,可使用氟康唑经验性治疗;治疗1周症状无明显好转,应注意鉴别诊断。
22.推荐艾滋病合并念珠菌病患者尽早启动ART。
23.不推荐艾滋病患者对念珠菌病进行一级预防,不推荐常规对患有念珠菌病的患者进行二级预防。
马尔尼菲篮状菌病主要流行于东南亚地区。在我国云南省,马尔尼菲篮状菌在所有深部组织分离的菌株中居于首位[11]。广西壮族自治区和广东省是我国临床报告马尔尼菲篮状菌病病例最多的地区。未经治疗的马尔尼菲篮状菌病患者,其病死率高达75%~97%[53]。此病多见于CD4+T淋巴细胞计数<100/μL的患者,主要表现为长期发热、皮疹、贫血、体质量减轻,干咳、呼吸困难,肝脾和淋巴结肿大,腹泻、腹痛等。皮疹常见于面部、耳、上肢末端和躯干,与非HIV感染者顶端平整的皮损不同,艾滋病患者的皮损中央常呈脐状。在艾滋病患者中,马尔尼菲篮状菌更多引起血行播散性感染,常累及包括脾脏在内的多个器官,部分患者无皮疹表现而仅表现为发热或全身播散性感染,诊断相对较难。
马尔尼菲篮状菌病的诊断首先需注意其相对特异的临床表现,来自流行区的患者如出现相应表现时更应高度怀疑此病可能,但非流行区的也可出现此病。确诊依赖病原学检查,血、淋巴结、骨髓或其他标本直接涂片镜检鉴定或从中分离培养出马尔尼菲篮状菌即可明确诊断。PCR也可用于确诊。马尔尼菲篮状菌感染时,血清GM试验可呈阳性,需与曲菌感染鉴别。此外,马尔尼菲篮状菌病易与组织胞浆菌病混淆,可通过临床表现和病原体鉴定区分。
马尔尼菲篮状菌病推荐的治疗方法:前2周诱导期使用两性霉素B[0.5~0.7 mg/(kg·d)]或两性霉素B脂质体[3~5 mg/(kg·d)]静脉滴注,继而口服伊曲康唑(400 mg/d)10周。研究表明在CD4+ T淋巴细胞计数<50/μL的人群中,使用两性霉素B方案的患者2周和24周的病死率更低[54]。轻型病例可口服伊曲康唑(400 mg/d)8周,而后改为每日口服伊曲康唑200 mg,至CD4+T淋巴细胞计数>100/μL且持续6个月。本病也可使用伏立康唑治疗[5,6]:①诱导期每次静脉滴注伏立康唑6 mg/kg,每12 h 1次,疗程为1 d,然后改为每次静脉滴注4 mg/kg,每12 h1次,疗程至少3 d;巩固期口服伊曲康唑200 mg,2次/d,疗程不超过12周。②口服伏立康唑400 mg,每12 h 1次,疗程为1 d,而后改为200 mg口服,每12 h 1次,疗程为12周。
CD4+T淋巴细胞计数<50/μL者抗真菌治疗后尽早启动ART;CD4+T淋巴细胞计数>50/μL者可在完成2周的诱导期抗真菌治疗后启动ART[6]。完成治疗后应口服伊曲康唑(200 mg/d)以预防复发。ART后CD4+T淋巴细胞计数>100/μL(持续至少6个月)时可停止二级预防用药,此后当CD4+T淋巴细胞计数<100/μL时应重新开始二级预防。长期居住于马尔尼菲篮状菌病高发区的艾滋病患者,CD4+T淋巴细胞计数<100/μL时建议一级预防[6]:伊曲康唑200 mg/d口服,或氟康唑400 mg每周1次口服;ART后CD4+T淋巴细胞计数>100/μL(持续至少6个月)时可停止一级预防用药。
推荐意见:
24.马尔尼菲篮状菌病的诊断首先需注意其相对特异的临床表现,来自流行区的患者如出现相应表现时更应高度怀疑此病可能。确诊依赖病原学检查,从血、淋巴结、骨髓或其他标本中分离培养出马尔尼菲篮状菌即可明确诊断。
25.治疗推荐先使用两性霉素B或两性霉素B脂质体治疗2周,而后接受伊曲康唑治疗10周;也可使用伏立康唑治疗12周。
26.CD4+T淋巴细胞计数<50/μL者抗真菌治疗后尽早启动ART;CD4+T淋巴细胞计数>50/μL者可在完成2周的诱导期抗真菌治疗后启动ART;注意抗病毒药物与抗真菌药物间的相互作用。
27.推荐对所有马尔尼菲篮状菌病患者进行二级预防,流行区HIV感染者在CD4+T淋巴细胞计数低时应进行一级预防。
环境中的曲菌孢子经呼吸道进入人体后,可定植于上呼吸道,也可导致过敏性、侵袭性和非侵袭性的多种疾病类型。不同类型之间可相互演变转化。侵袭性的曲霉病最常见的表现为发热、咳嗽、疼痛和局部组织出血坏死[55]。曲菌侵袭肺血管时可出现咯血,侵袭脑血管时可导致脑血管栓塞。但是与非HIV感染者相比,HIV感染者更少出现严重咯血[56]。而非侵袭性曲霉病,病灶大多出现在免疫功能相对正常的肺部,可无症状(如曲菌球),或因混合有曲菌的黏液堵塞气道而表现为呼吸困难、喘息等气道阻塞症状。曲菌播散性感染可影响包括肺、中枢神经系统、心脏、肾脏、鼻窦在内的多个组织器官,曲菌性眼内炎和鼻窦感染可进展为颅内感染。HIV感染者曲霉病的病死率极高,尤其是合并其他机会性感染或肿瘤者。使用唑类药物作为曲霉病的一线治疗药物前,HIV合并曲菌感染的病死率>80%[55]。侵袭性曲霉病的易感因素主要有:CD4+T淋巴细胞计数<50/μL,使用糖皮质激素,既往曲菌感染,粒细胞缺乏,曾患有结核病、PCP、慢性阻塞性肺疾病等导致肺结构异常的疾病,造血干细胞移植[56]。但是CD4+T淋巴细胞计数为50~100/μL时,发生曲霉病的HIV感染者并不少见。
艾滋病患者并发曲霉病并不常见。曲霉病的确诊需要结合相应的临床表现、组织病理学检查证实曲菌的存在。早期诊断是降低曲霉病患者病死率的关键。①对于有曲霉病相关症状和危险因素的患者,应尽早行血清GM试验和高分辨率薄层CT检查。对于侵袭性肺曲霉病患者,CT检查可表现为晕轮征、空气新月征、小叶中心结节和树芽征等。出现咯血时,可行肺动脉血管成像(computed tomography pulmonary angiography,CTPA)检查。当伴有骨质侵袭的鼻窦病变、颅内病变、眼内病变时,建议行MRI检查。应注意艾滋病患者的影像学表现常不典型。有肺部影像学异常者,若无禁忌,可行支气管镜获取相应部位的肺泡灌洗液,而后行沉淀物涂片镜检、培养,以及肺泡灌洗液GM试验。不耐受支气管镜检查或影像学检查提示病灶在肺野外带者,可通过经皮肺穿刺获得肺组织或胸腔积液。②对于无症状的CD4+T淋巴细胞计数<100/μL的HIV感染者,应常规作痰涂片、培养和血清GM试验。增加送检标本量,使用六胺银染色、过碘酸希夫染色和钙荧光白染色等特殊染色可提高检出率。上述检查有任何一项阳性时,应行高分辨率薄层CT检查,影像学表现异常者建议作侵入性检查。
临床上主要分离出的曲菌属真菌为烟曲霉、黄曲霉和黑曲霉。近年研究提示,耐唑类药物的曲菌正在全球快速播散[57,58,59,60,61]。唑类药物耐药曲菌中一部分是CYP51A基因位点突变的烟曲霉[62],还有一部分是对唑类药物天然耐药的其他曲菌属真菌[61,63]。建议有条件的医疗机构将曲菌属真菌鉴定到种。目前不推荐常规对从初次感染患者所分离的菌株进行体外药物敏感试验,除非出现耐药模式不详的菌种或菌落形态不典型的常见菌种。对一线抗曲菌药物反应不佳,或反复发生曲菌感染者,应对其所分离菌株进行体外药物敏感试验,并尽可能做菌种鉴定。
无菌部位组织标本镜检或培养出曲菌仍是侵袭性曲霉病诊断的金标准。对于无法获得确诊的患者,综合考虑其危险因素、症状、影像学检查表现后高度怀疑曲霉病者,可经验性抗曲菌治疗。对于有危险因素且GM试验阳性的患者,应抢先治疗。曲霉病的抗真菌治疗方案见表4。推荐尽早启动ART,不推荐对侵袭性曲霉病进行一级和二级预防。

侵袭性曲霉病的抗真菌治疗
侵袭性曲霉病的抗真菌治疗
| 首选 | 次选 | 补救 |
|---|---|---|
| 伏立康唑:①首日每次静脉滴注6 mg/kg,每12 h 1次;次日起每次静脉滴注4 mg/kg,每12 h 1次。②口服200~300 mg/次,每12 h 1次 | 两性霉素B脂质体:3~5 mg/kg,静脉输注,每日1次 | 棘白菌素+唑类或棘白菌素+两性霉素B,可从以下药物或前述药物中选择: |
| 艾沙康唑:200 mg/次,口服,前2 d每8 h 1次;此后每日1次 | 两性霉素B脂质体复合物:5 mg/kg,静脉输注,每日1次 | |
| 两性霉素B脱胆酸盐:0.5 mg/(kg·d),静脉输注,每日1次 | 卡泊芬净:首日70 mg,静脉输注;此后50 mg,静脉输注,每日1次 | |
| 米卡芬净:100~150 mg/d,静脉输注 | ||
| 泊沙康唑:①口服悬液200 mg/次,每日3次;②口服片剂300 mg/次,首日2次,此后每日1次;③ 300 mg/次,静脉输注,首日2次,此后每日1次 | ||
| 伊曲康唑口服悬液:200 mg/次,口服,每12 h 1次 |
推荐意见:
28.侵袭性曲霉病的临床表现多样,在艾滋病患者中临床表现不典型,应尽早行血清GM试验和高分辨率薄层CT等检查,确诊依赖于从无菌组织中检出病原体成分。
29.侵袭性曲霉病首选伏立康唑,要注意抗病毒药物与伏立康唑间的相互作用。
30.推荐艾滋病合并曲霉病尽早启动ART。
31.推荐对CD4+T淋巴细胞计数<100/μL的HIV感染者常规行痰曲菌涂片镜检和培养,以及血清GM试验。
32.不推荐艾滋病患者对侵袭性曲霉病进行一级和二级预防。
包括毛霉病、组织胞浆菌病、球孢子菌病和副球孢子菌病等在内相对少见的IFD,可在免疫严重抑制的艾滋病患者中出现[64]。地方性真菌病也可出现于非流行区的艾滋病患者中。此外一些通常引起浅部感染的少见致病真菌,如镰刀霉属(Fusarium)、赛多孢子菌属(Scedosporium)、申克孢子丝菌(Sporotrichum schenchii),在艾滋病患者中也可引起侵袭性感染。为提高其诊断率,一方面应尽早送检相关标本进行真菌相关检测,另一方面应积极运用质谱、PCR等分子诊断技术缩短鉴定时间。
组织胞浆菌病主要流行于美洲、非洲和亚洲。检测血或尿中的组织胞浆菌抗原是一种诊断播散性组织胞浆菌病的快速且敏感的方法。可从绝大多数组织胞浆菌病患者的血、骨髓、呼吸道分泌物或局部病变组织中分离到荚膜组织胞浆菌,但分离培养通常需耗时2~4周[64]。球孢子菌病主要见于美国的西南部地区。临床标本中培养出球孢子菌或用组织病理学检查证实球孢子菌存在是确诊的依据。副球孢子菌病是中美洲和南美洲最为常见的地方性真菌病。临床标本中培养出副球孢子菌或用组织病理学检查证实副球孢子菌存在是确诊的依据。
两性霉素B常是治疗此类真菌感染的主要选择,伏立康唑、泊沙康唑等新型三唑类药物,以及包括卡泊芬净在内的棘白菌素类抗真菌药物也可作为选择。一般而言,由双向真菌(皮炎芽生菌、粗球孢子菌、副球孢子菌、组织胞浆菌、孢子丝菌等)引起的IFD,首选唑类药物,次选多烯类药物;而针对毛霉目真菌(毛霉、根霉、根毛霉、小克银汉霉、共头霉等),首选多烯类药物,次选唑类药物[65]。具体用药可参考体外药物敏感试验和国内外相关指南。此类真菌感染的治疗疗程常较长,有的甚至需终身维持。
尽早启动ART是必需的。目前尚无预防复发的统一方案,亦无预防此类疾病发生的方法。临床上,尽可能改善患者免疫缺陷状态,减少真菌感染的危险因素,对于预防此类真菌感染至关重要。
起草者:沈银忠、卢洪洲
中华医学会热带病与寄生虫学分会艾滋病学组参加本共识讨论及编写的成员名单(按姓氏笔画排序):马萍、王焕玲、邓爱花、卢洪洲、卢祥婵、卢瑞朝、叶君、成骢、伦文辉、庄鸣华、刘水青、刘意心、许利军、孙燕、孙永涛、孙丽君、李勇、李鑫、李在村、何浩岚、邹美银、汪习成、沈银忠、宋玉霞、张凤池、陈仁芳、陈国春、陈晓红、陈雅红、陈耀凯、周锐峰、黄成瑜、黄金龙、康文臻、董兴齐、蒋卫民、蒋亦明、韩扬、喻剑华、蒙志好
所有作者均声明不存在利益冲突



 唑治疗艾滋病合并肺孢子菌肺炎
唑治疗艾滋病合并肺孢子菌肺炎
























